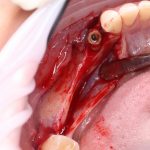
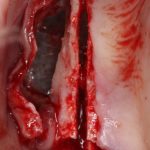
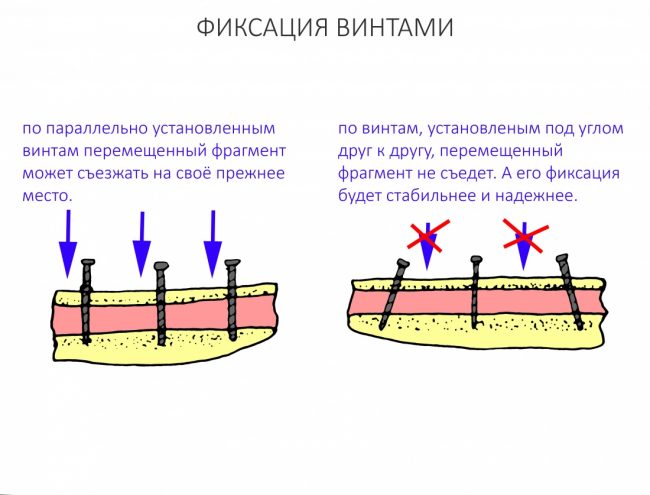
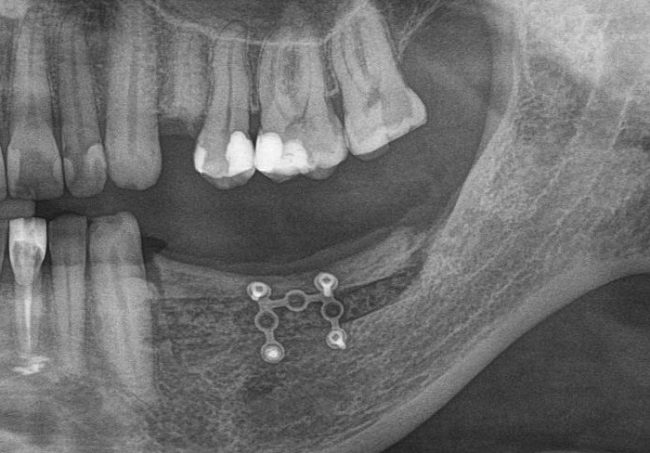
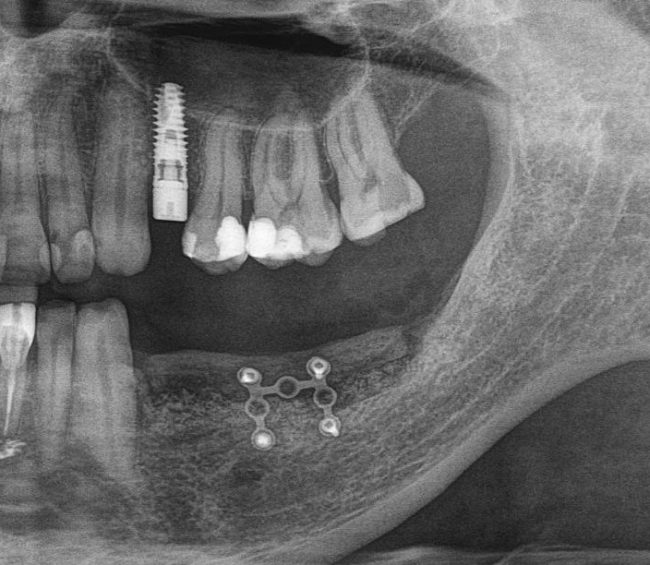
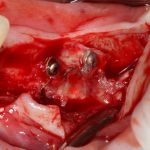
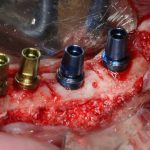
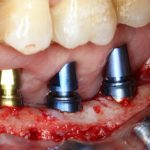
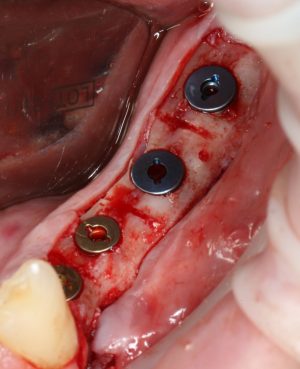
Дорогие друзья, продолжим разговор про имплантаты и имплантационные системы?
Ранее мы с вами обсудили:
Часть I — о том, от чего зависит качество имплантологического лечения. Особенно рекомендована пациентам. И тем, кто думает, что немецкие имплантаты лучше корейских. И наоборот.
Часть II — критерии выбора имплантационной системы для хирургической практики. Что на самом деле важно, если речь идёт о покупке имплантационной системы? И на что можно забить?
Часть III — микро- и макродизайн имплантационной системы. Вообще, чем имплантаты разных марок отличаются между собой?
Часть IV — хирургический протокол — формальность или правило? Нужно ли его соблюдать? И что будет, если не соблюдать?
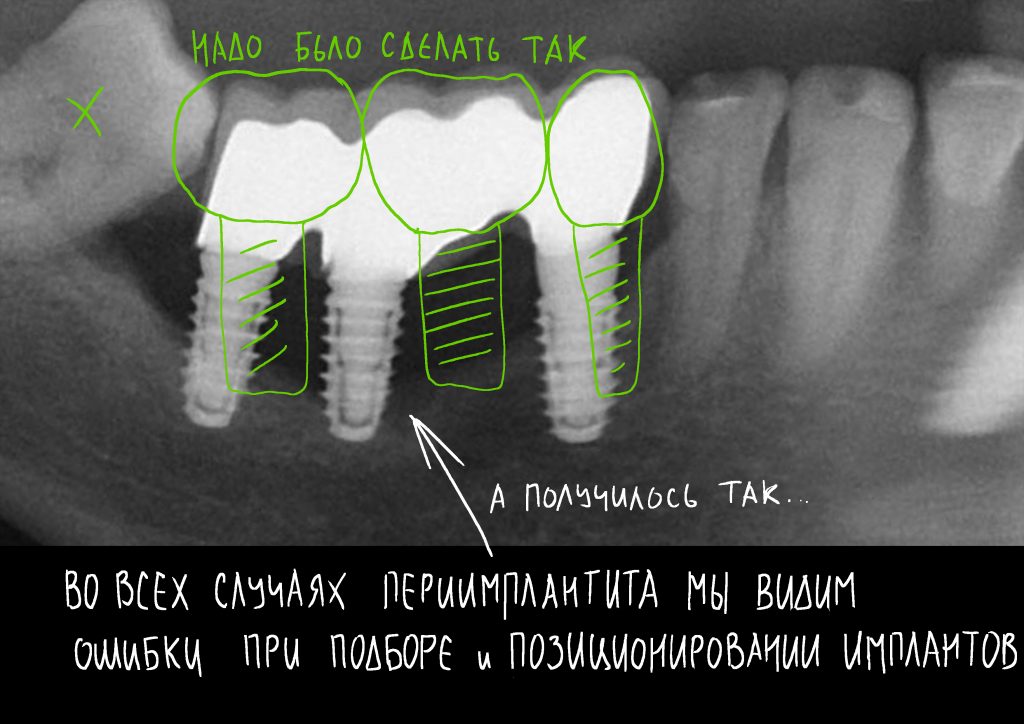
Часть V — самая важная. Ибо про позиционирование имплантатов. Напомню, что наибольшее количество косяков и ошибок имплантации — это ошибки подбора и позиционирования имплантата.
Часть VI. Установка имплантата Astra Tech. С учётом предыдущих, это довольно примитивная статья, посвященная мануалу установки имплантата системы Astra Tech Osseospeed TX. Полезная штука для тех, кто считает, что круче Astra Tech ничего нет, ибо прекрасно разочаровывает.
Помимо этого, я очень рекомендую почитать связанные с сегодняшней темой статьи:
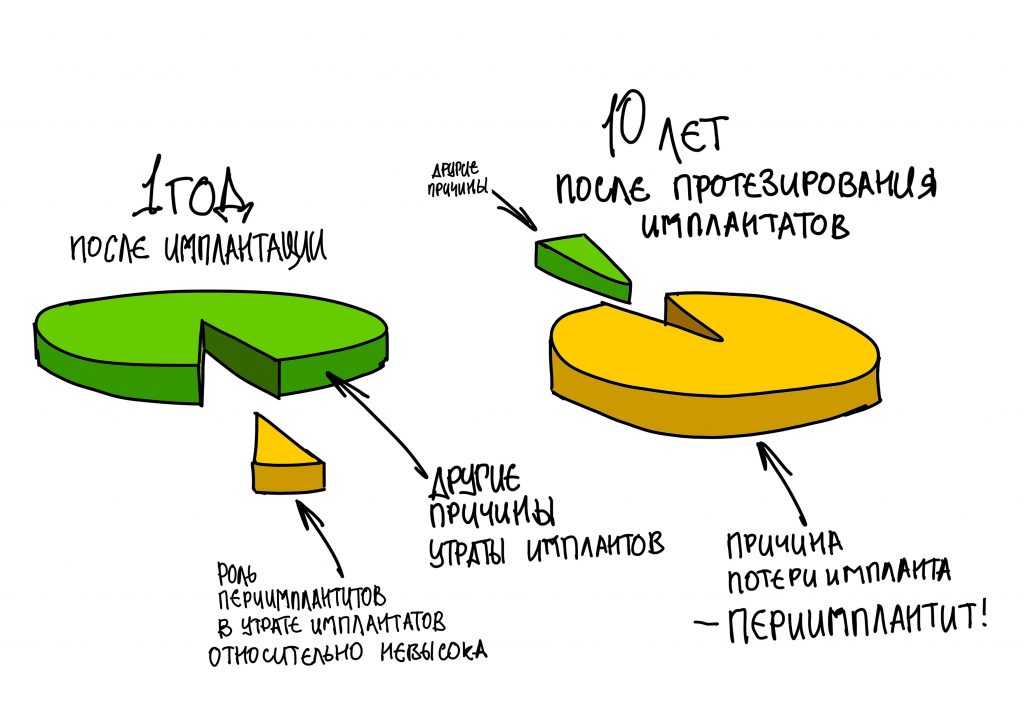
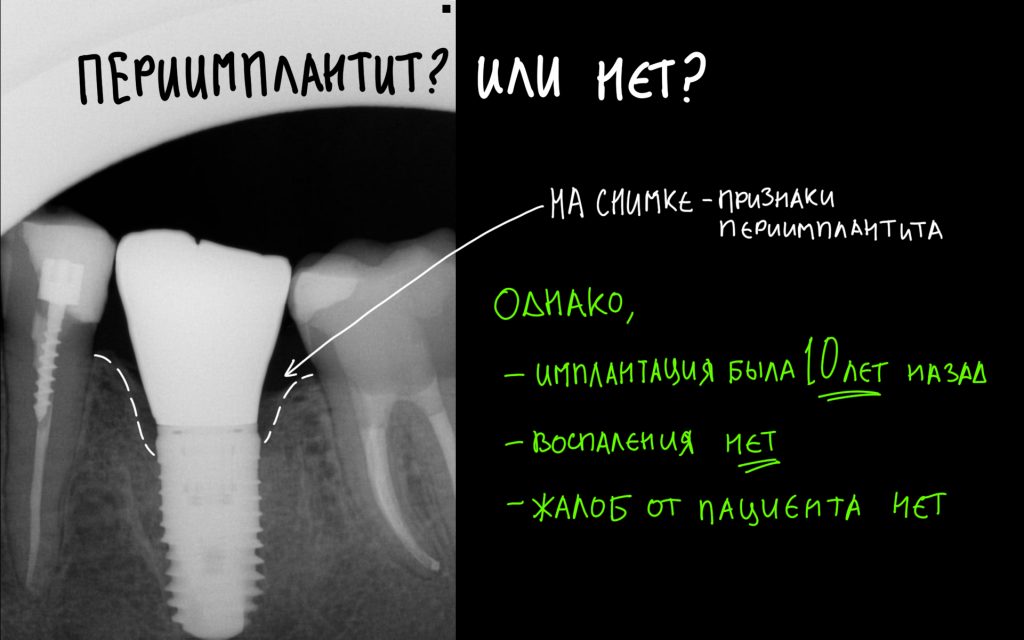
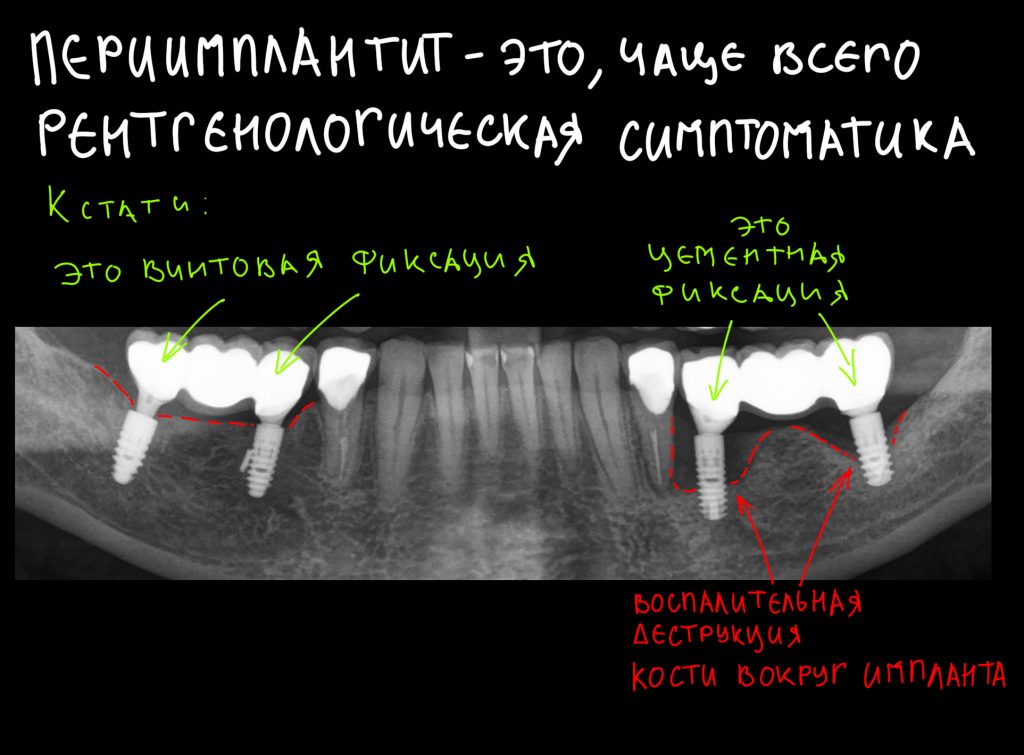
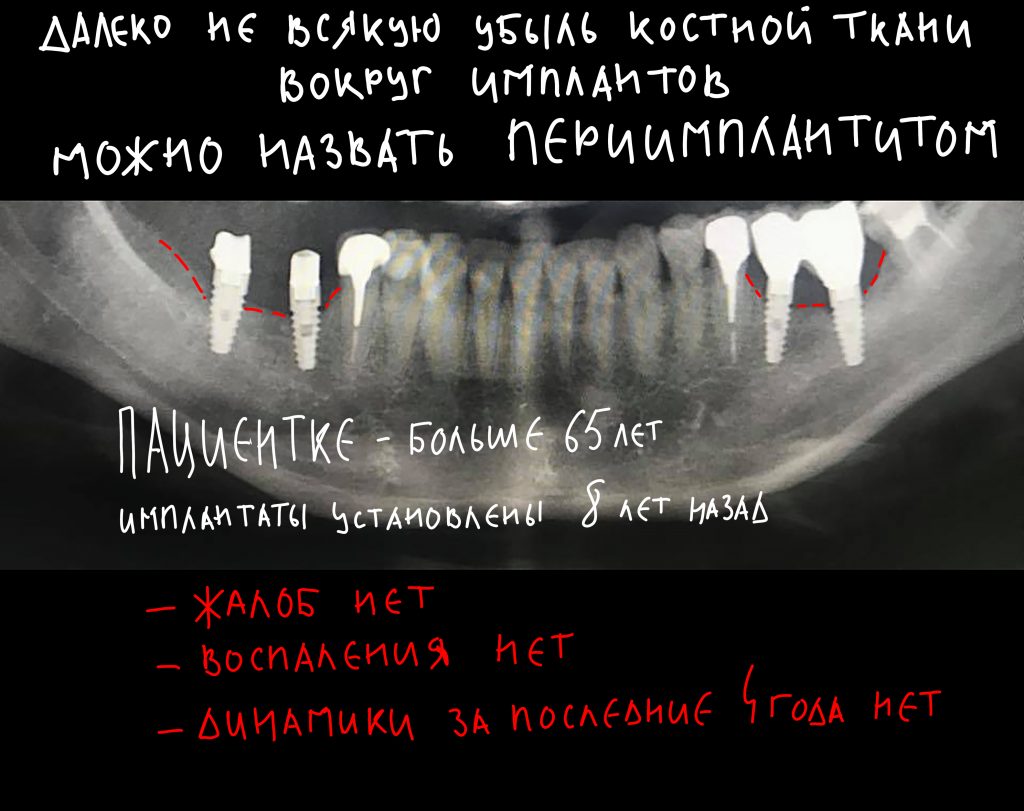
От зуба до импланта и от импланта до импланта. О расстояниях между зубами и имплантатами, торках и периимплантите.
Ультракороткие импланты: когда размер действительно имеет значение. Про Архимеда, физику, компромиссы и здравый смысл.
Про торк, крутящий момент и Нсм. Что общего между имплантатом и велосипедом?
XiVE и немедленная имплантация: созданы друг для друга. О том, что для немедленной имплантации лучше XiVE системы нет.
Установка имплантата XiVE — как это делается? Рассмотрим имплантацию в очень-очень-очень простом случае. Статья для пациентов.
Ну и, много, что еще с хэштегом XiVE — смотрите, изучайте, интересуйтесь.
А сегодня мы очень подробно разберём, на мой взгляд, одну из лучших имплантационных систем на современном стоматологическом рынке — Xive Dentsply Sirona Implants.
Но прежде, чем мы начнём, я бы хотел сделать важную ремарку.
С 2017 года имплантационная система Xive Dentsply Implants проходит серьёзную модернизацию. В частности, изменился хирургический набор, некоторые из компонентов для формирования десневого контура:

Когда всё это появится у нас в России — большой вопрос. Поэтому данная статья посвящена существующим и сертифицированным на российском рынке имплантатам и компонентам. Тому, чем вы можете пользоваться прямо сейчас.
Также я не планирую рассматривать компромиссные и спорные решения, предлагаемые некоторыми докторами и допустимые в рамках имплантационной системы Xive (например, фиксацию боковым винтом). Хотя бы для того, чтобы не давать вам повод для ошибок.
Ниже речь пойдёт о том, что проверено и испытано лично мной, и за что я могу нести ответственность.
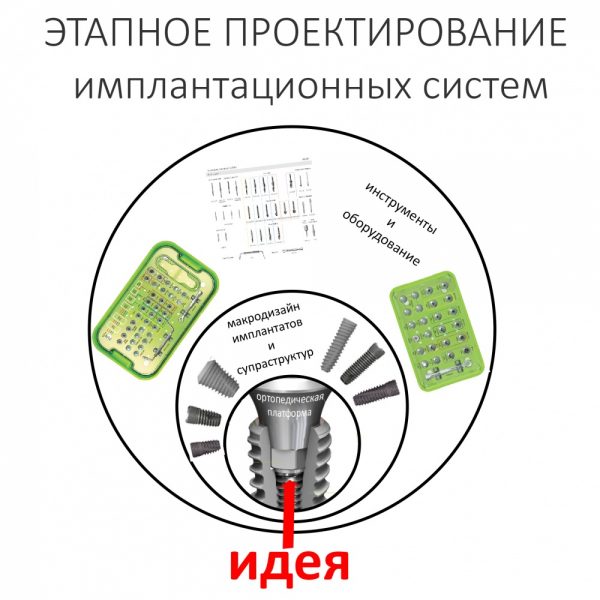
1. Имплантаты и компоненты
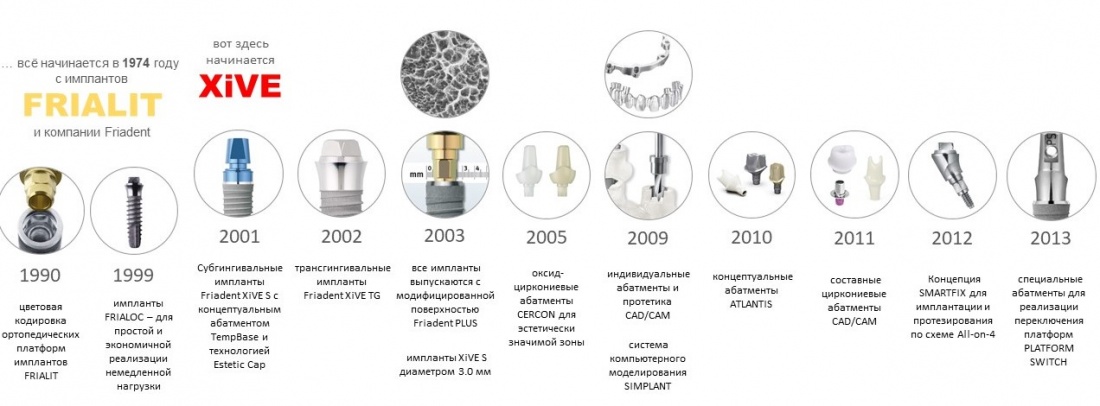
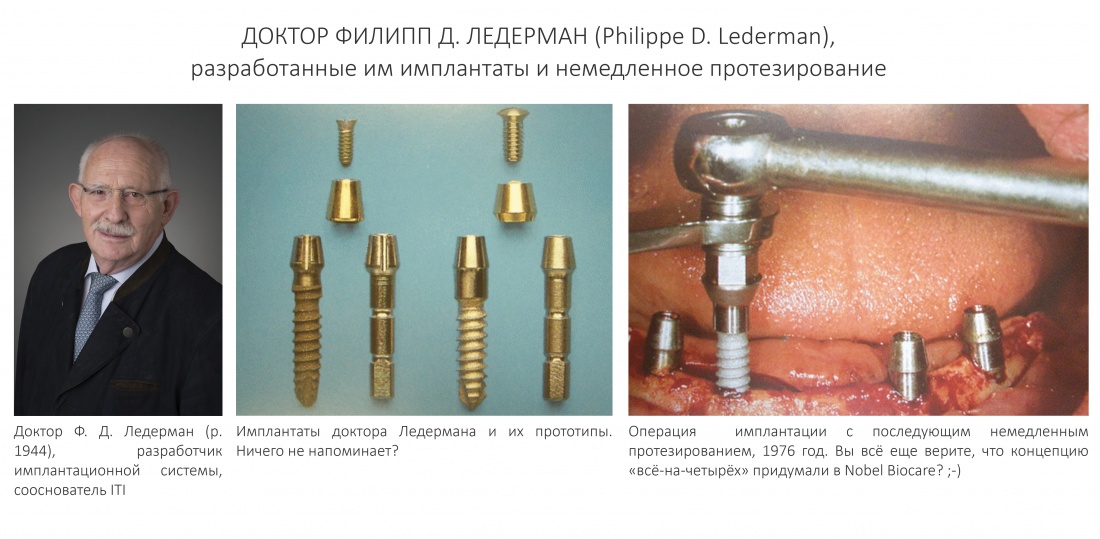
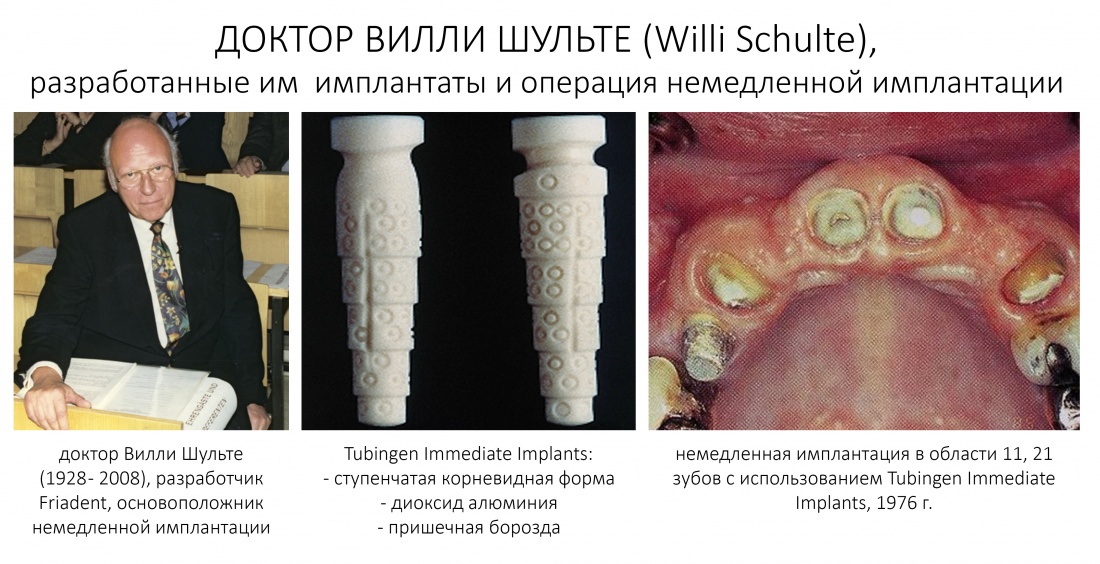
Всё началось с немецкой компании Friadent и выпускаемых с 1974 года имплантатов Frialit.
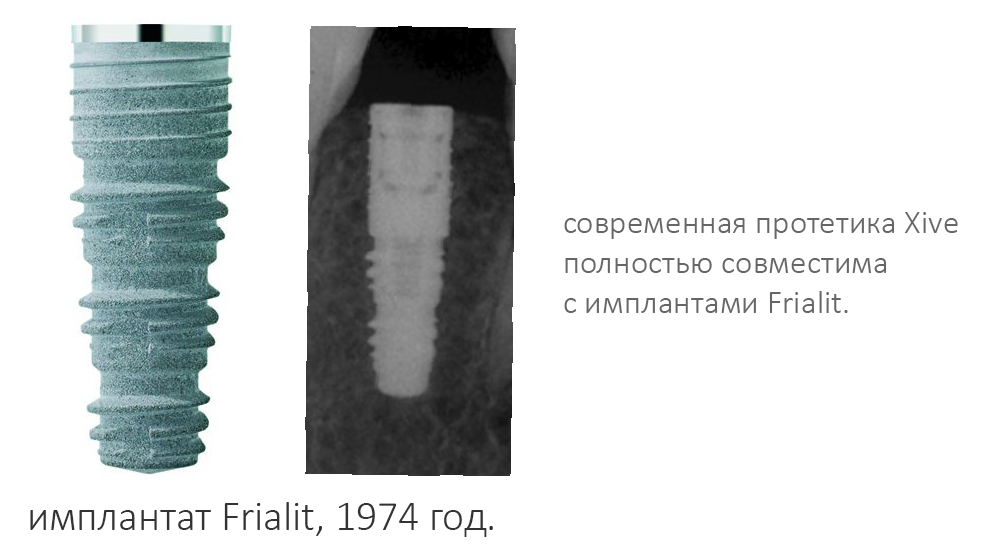
Эти импланты отлично показали себя во всех отношениях кроме одного — они были не совсем удобны для появляющейся и развивающейся методики немедленной имплантации, поэтому перед разработчиками стояла сложная задача — доработать удачную, с точки зрения конструктива, имплантационную систему с учётом складывающихся стоматологических трендов и перспектив.
Так, в 2001 году на рынок вышла система XiVE, c проверенной временем, но доработанной высокоточной платформой Frialit, новаторским дизайном и концепцией, во многом опередившей своё время.
1.1. Концепция. Три «слона» XiVE
Главная идея Xive, первый «слон» концепции — универсальность и, как следствие, возможность охвата в рамках парадигмы «один доктор — одна имплантационная система» как можно большего числа клинических случаев.
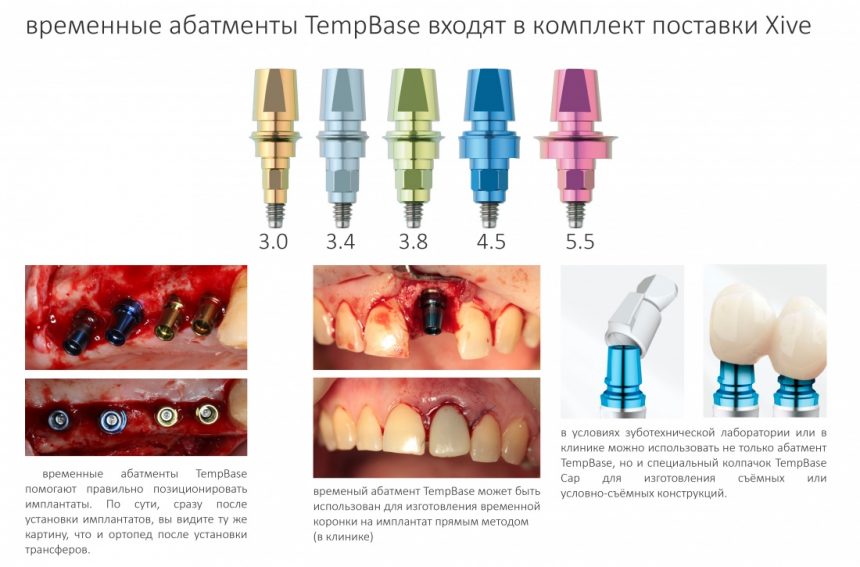
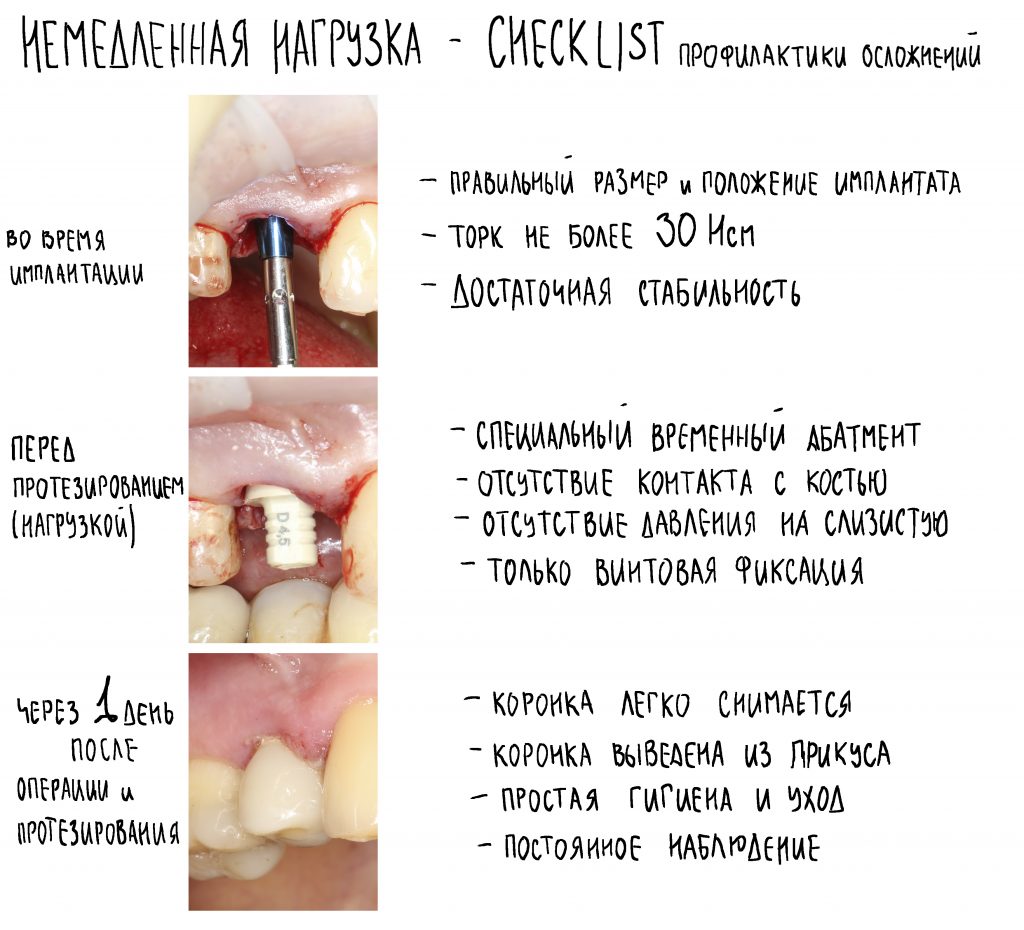
Так, уже в 2001 году производитель всерьез задумывался и предвидел развитие методик немедленной имплантации, и макродизайн Xive учитывает возможность получения достаточной стабильности имплантата в условиях недостатка костной ткани. Также, справедливо полагая, что немедленная имплантация может сопровождаться немедленной нагрузкой, были разработаны уникальные супраструктуры для временного протезирования — уже в комплекте с имплантатом, помимо заглушки, идёт временный абатмент TempBase (что с ним можно делать — см. дальше), к нему можно отдельно прикупить TempBase Cap — и получить, фактически, «условно-съемную» протетическую конструкцию любой протяжённости. Я уже не говорю про Esthetic Cap — тефлоновый абатмент, который можно использовать как для опоры временной коронки, так и в качестве индивидуального формирователя десны.
И всё это реализуется одним набором и, вполне возможно, одним доктором — все необходимые для временного протезирования компоненты включены в стандартный хирургический набор и упаковку импланта. Поэтому с установкой и протезированием (как минимум, временным) имплантатов Xive может справиться один доктор. Даже у нас есть такой опыт:
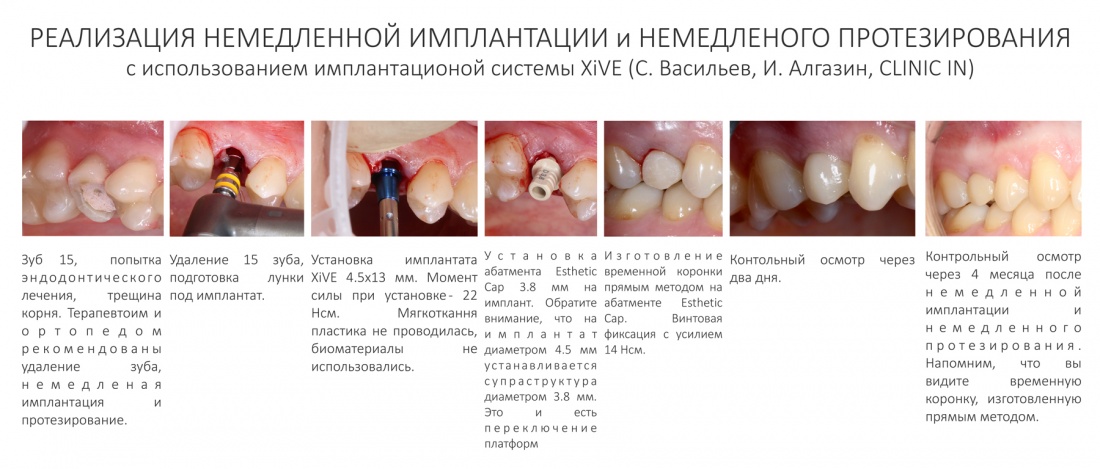
Вторым «слоном» концепции XiVE является эргономика. Так, именно компания Friadent в 1990 году ввела цветовую кодировку платформ, которая сейчас широко используется во всех имплантационных системах.

Их хирургический набор более, чем рационален — никаких промежуточных фрез и лишних деталей, интуитивно понятная схема работы, опять же, максимальная универсальность. Упаковка имплантата исключает его случайное повреждение или падение. Но об этом мы поговорим чуть позже.
И, наконец, третий «слон» концепции — это акцент на немедленной имплантации и немедленном протезировании. Ни одна из существующих ныне имплантационных систем не располагает таким количеством компонентов для немедленной нагрузки, как XiVE: начиная от входящего в комплект поставки временного абатмента TempBase (который можно использовать совместно с колпачком TempBase Cap) и, заканчивая Esthetic Cap,временными адаптируемыми абатментами:

Про микродизайн, а точнее — про микроструктуру поверхности имплантата и её роль в успехе имплантологического лечения я уже писал где-то здесь>>. Рекомендую перечитать.
В общих чертах, обработка поверхности имплантата до осязаемой шероховатости преследует одну цель — максимально увеличить площадь поверхности. Чем она больше — тем лучше контакт с окружающей костной тканью, тем выше шансы на успешную остеоинтеграцию. Каким образом достигается эта шероховатость — не имеет никакого значения. В том числе, для имплантатов Xive. C 2003 года при их производстве применяется специальная технология глубокого травления (то самое «Plus» в названии XiVE S Plus), что не только делает поверхность супергидрофильной, но и значительно увеличивает её площадь.
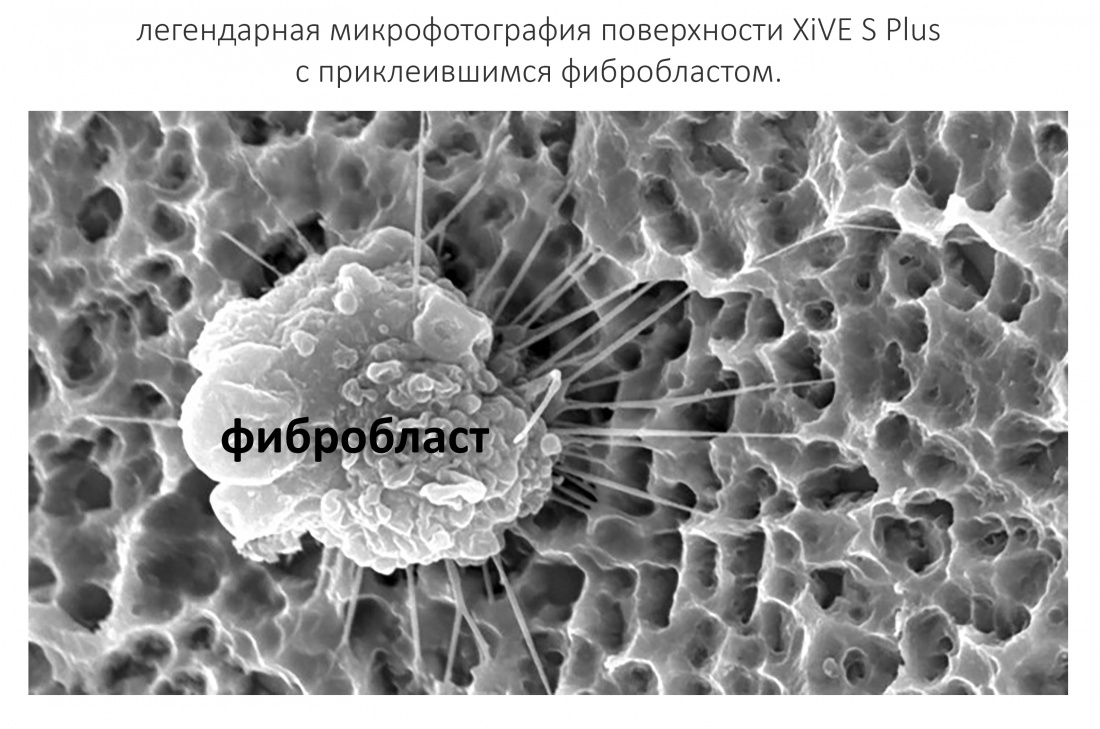
В остальном, ничего необычного. Не лучше и не хуже, чем в других имплантационных системах.
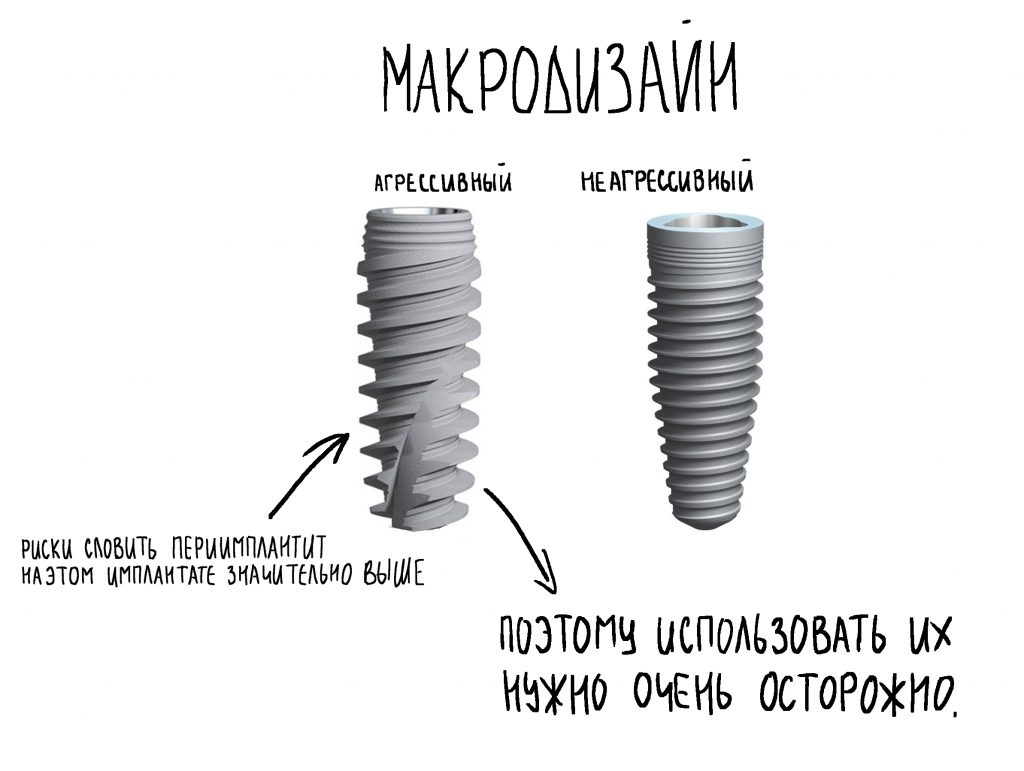
Но вот что действительно очень интересно — так это макродизайн имплантатов. И, опять же, я писал о том, что именно от макродизайна зависит большинство важных свойств имплантационной системы.
Расскажу об этом подробнее.
1.2.1. Размерные ряды
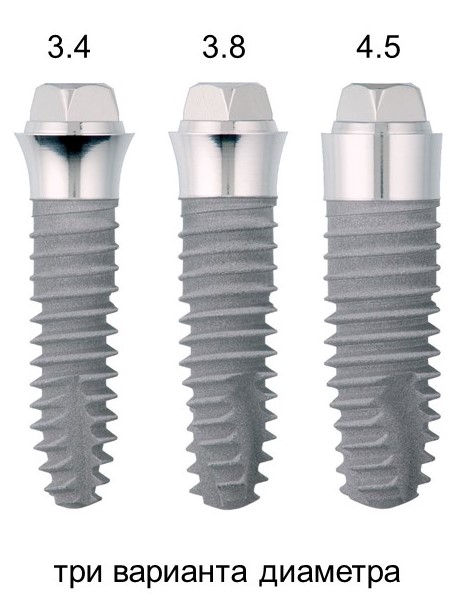
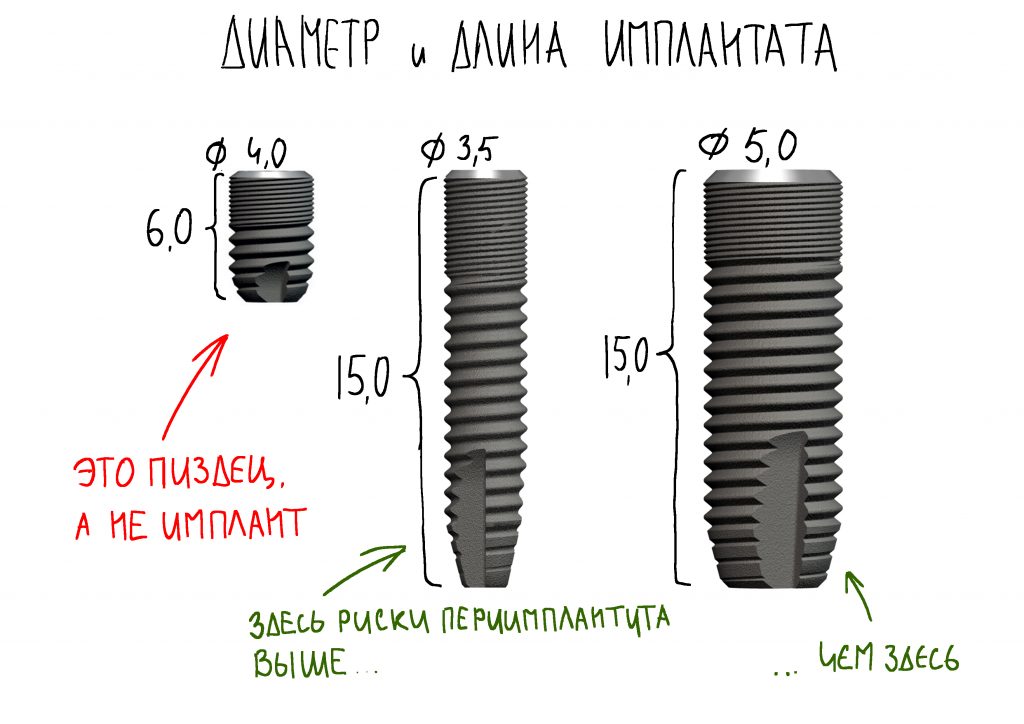
В настоящий момент имплантат XiVE S Plus представлен в пяти диаметрах:

и шести вариантах длины:

Стоит заметить, что выпущенный в 2003 году 3-миллиметровый имплантат Xive был самым тонким на рынке, и это существенно облегчило имплантацию в узких межзубных пространствах (например в области нижних резцов).
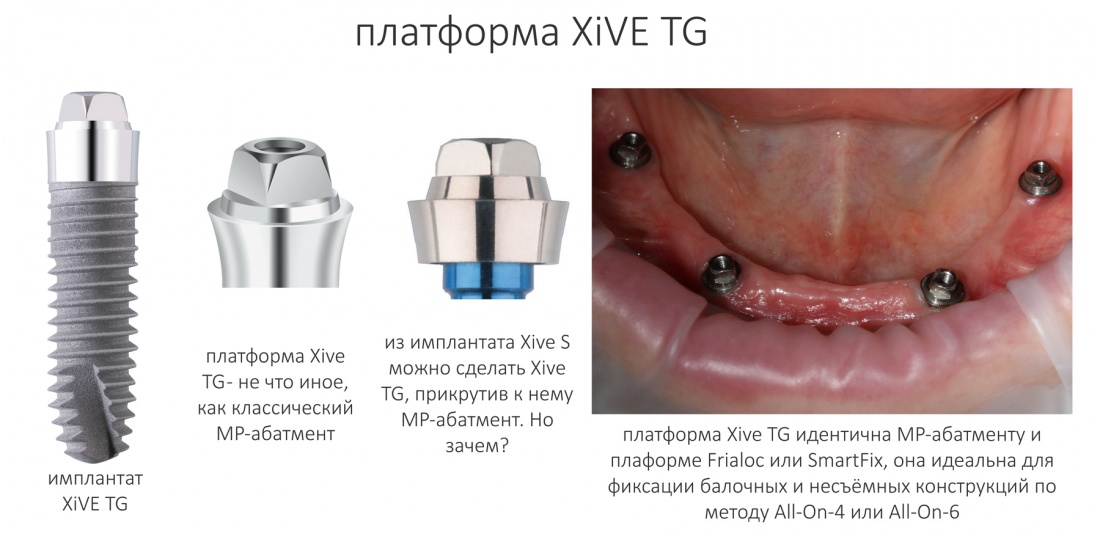
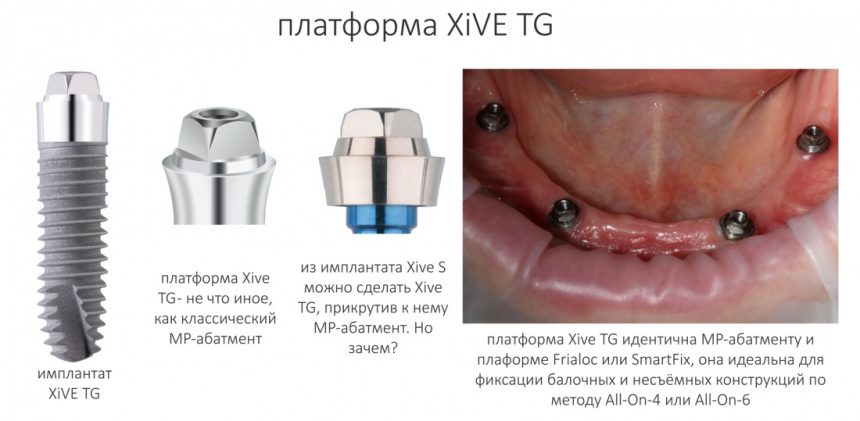
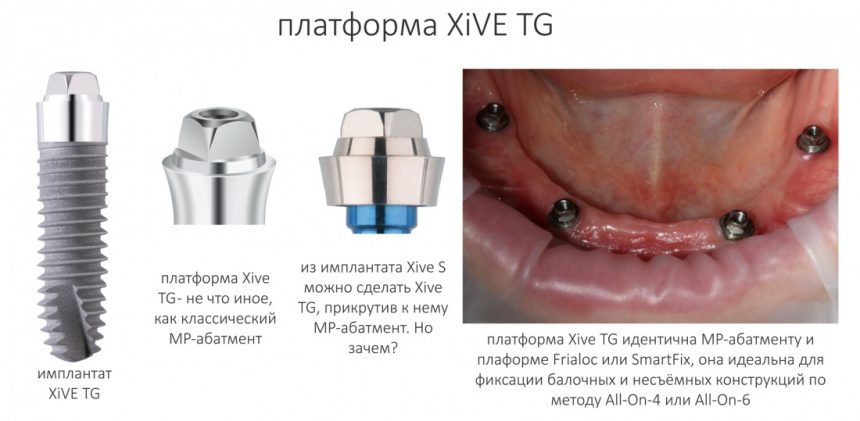
С имплантатами XiVE TG ситуация несколько иная. Оно и понятно, ведь это довольно специфические имплантаты, имеющие ограниченный диапазон применения.
TG представлен в трех диаметрах
и пяти вариантах длины:
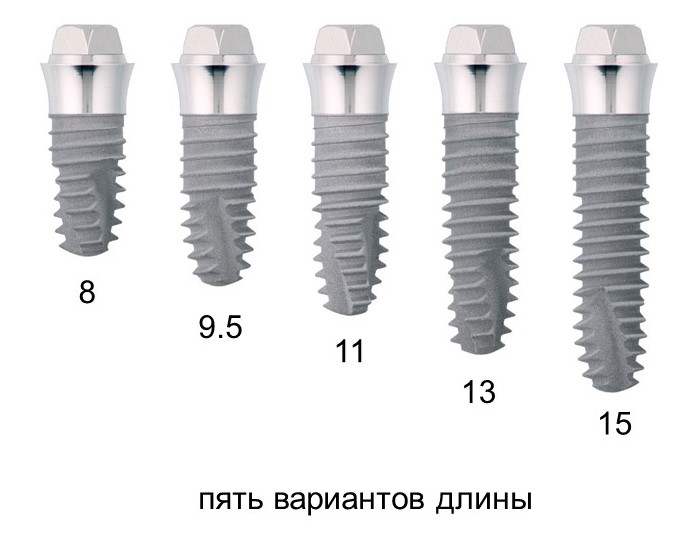
Таким образом, на сегодняшний день, размерные ряды имплантатов XIVE S и XIVE TG выглядят следующим образом:

То есть, у нас в арсенале 25 субгингивальных и 14 трансгингивальных имплантатов. Всего 39 вариантов рамках одной имплантационной системы! Сравните это с тем, что вы используете сейчас.
1.2.2. Платформа
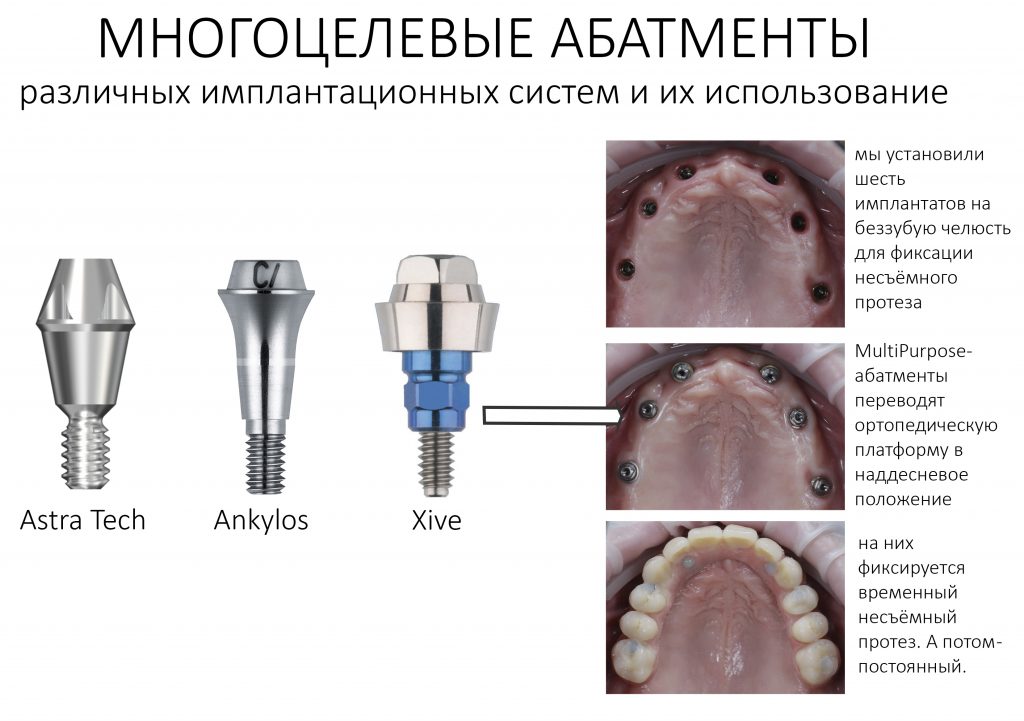
У трансгингивальных имплантатов XIVE TG одна платформа — не что иное, как классический MP-абатмент.
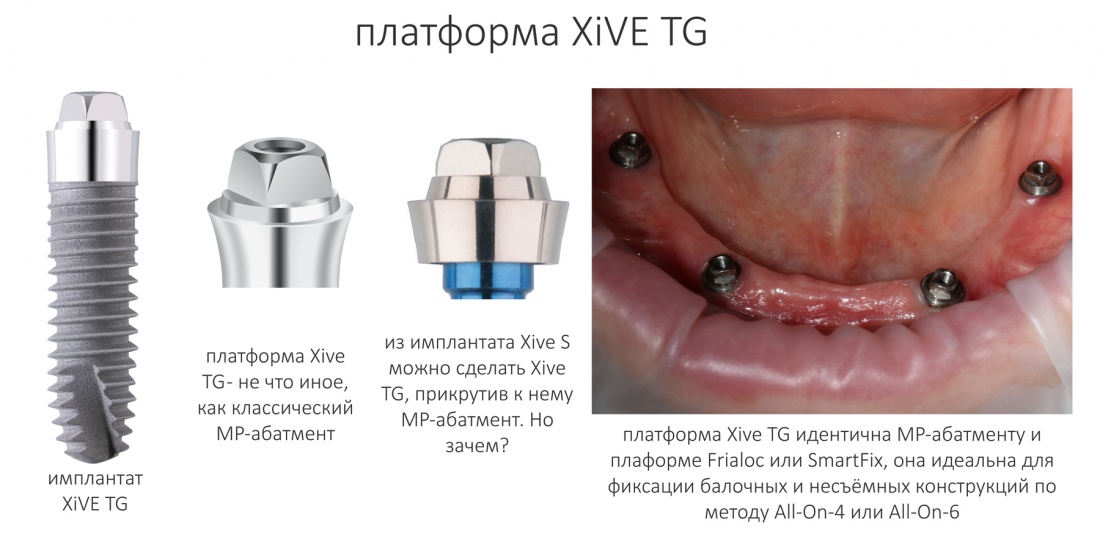
Это сильно удешевляет и облегчает протезирование, типа All-On-4, съёмное на балке и т. д.
Субгингивальные имплантаты XiVE S выпускаются с платформами трёх размеров: 3.0, 3.4, 3.8-5.5 мм.
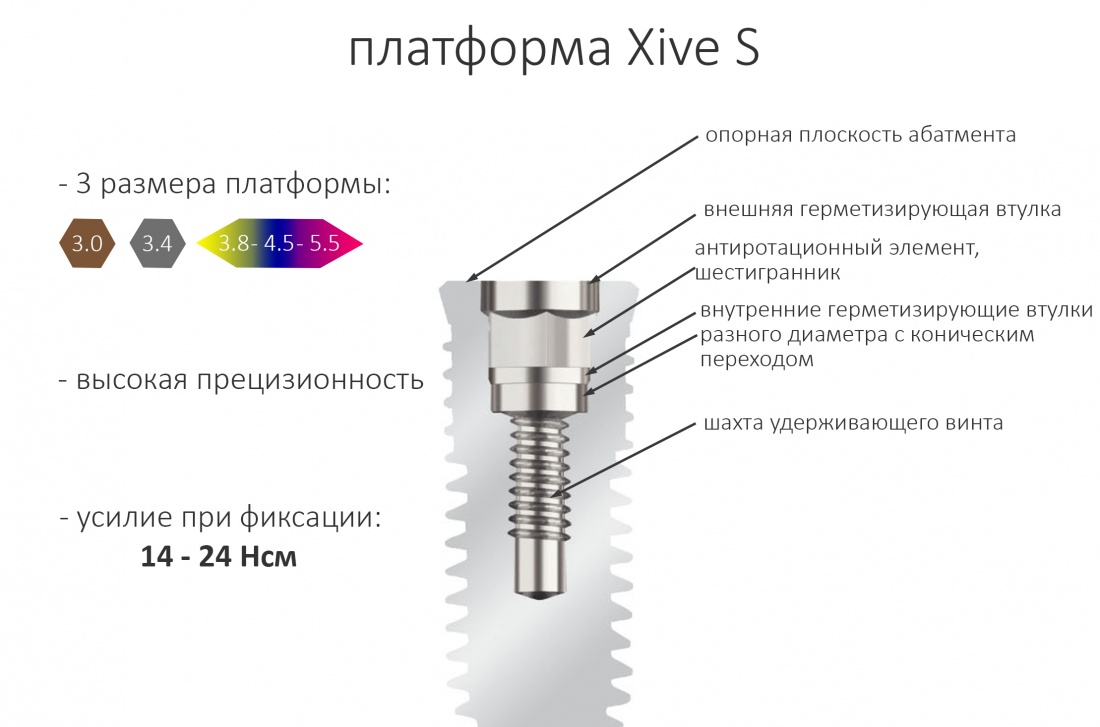
У такой концепции есть как плюсы, так и минусы. Плюсы очевидны:
Во-первых, размер платформы соразмерен предполагаемой нагрузке. То есть, чем больше нагрузка на зуб, тем больше платформа.
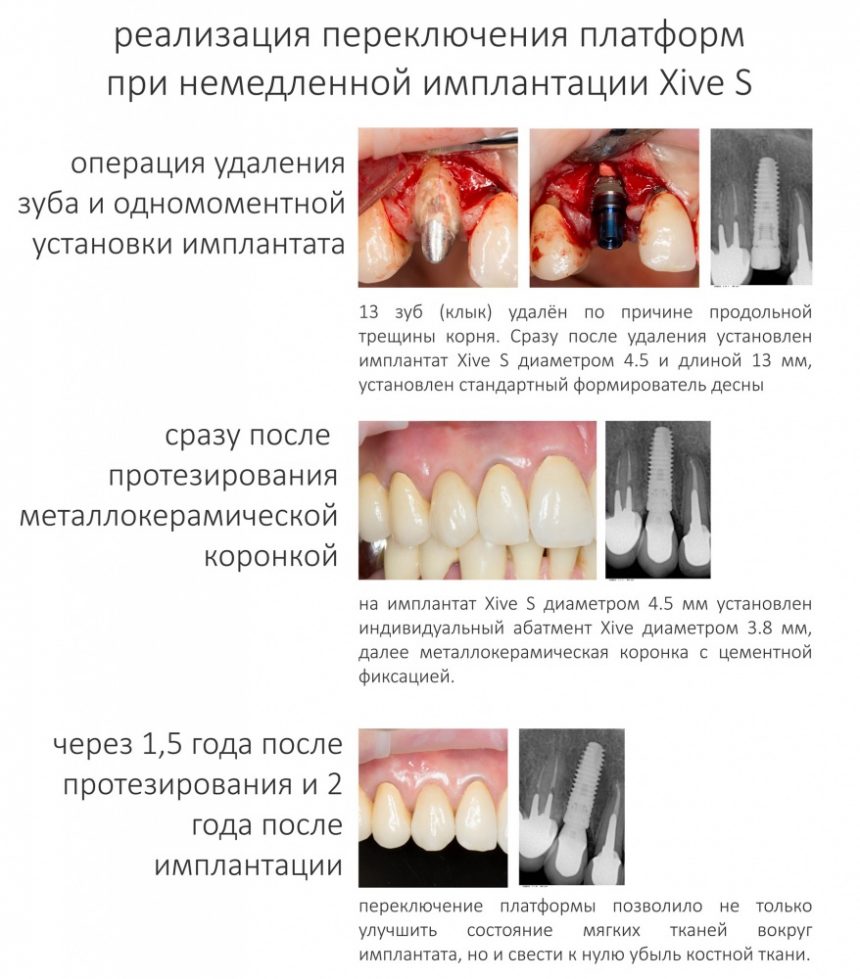
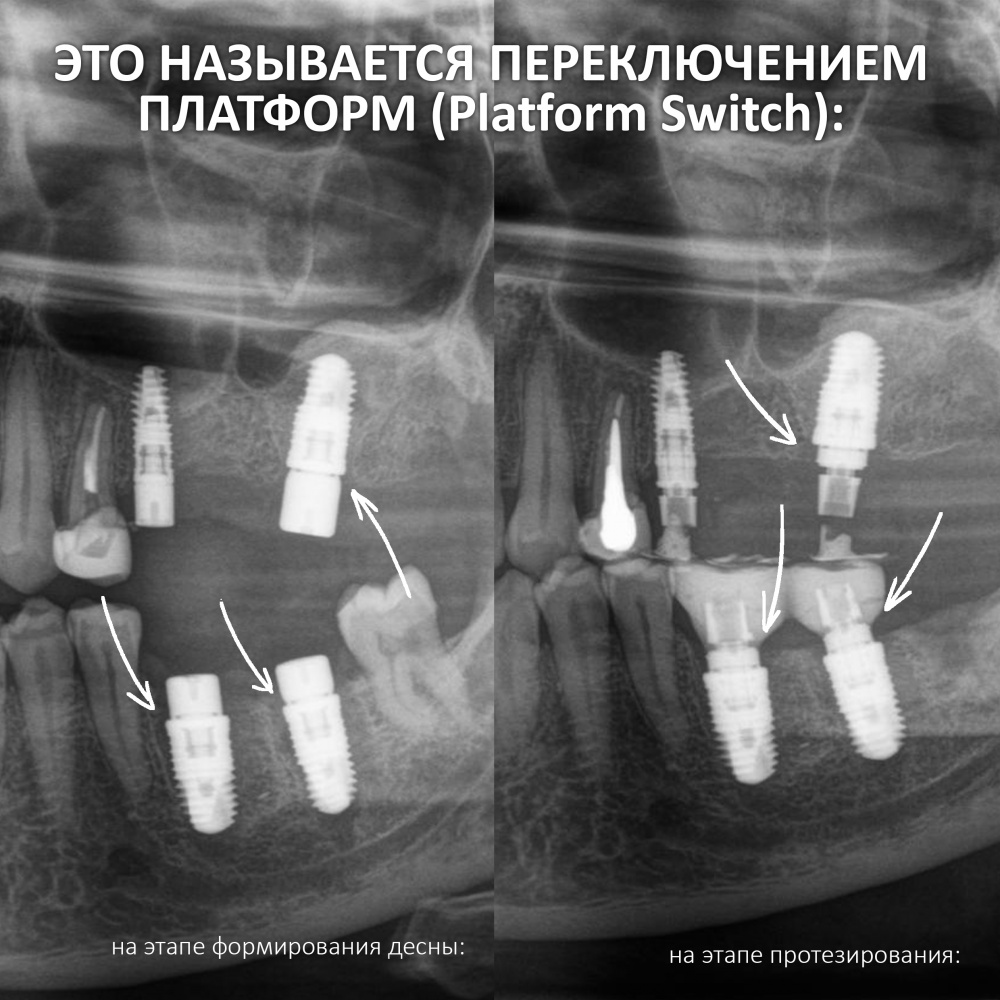
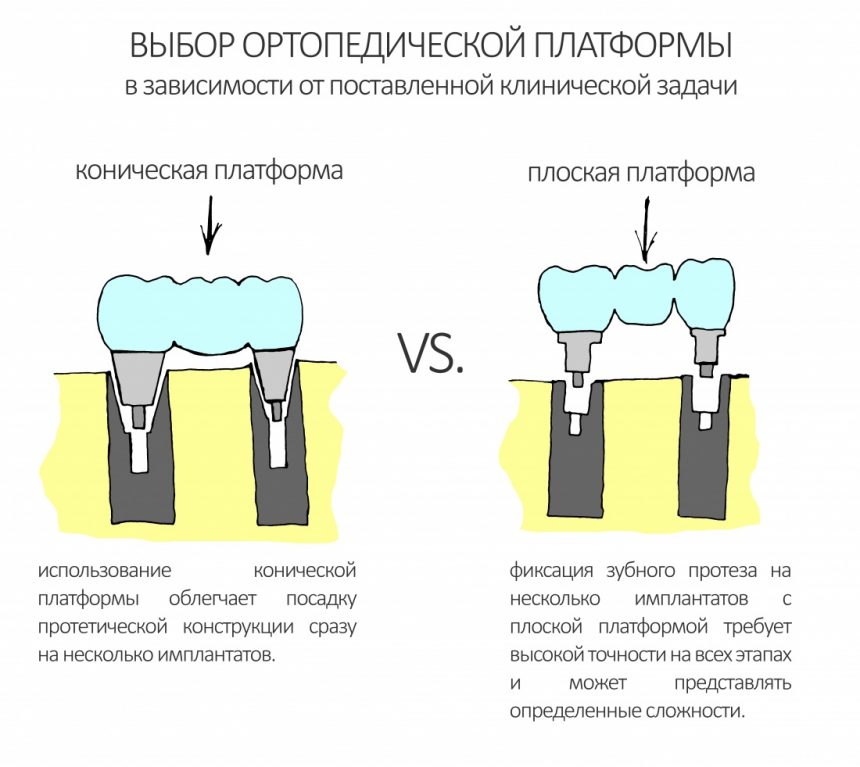
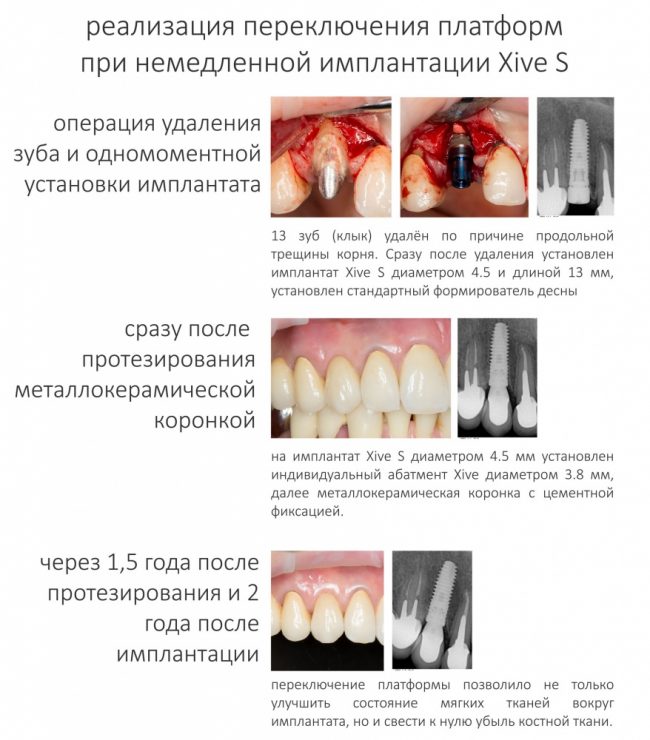
Во-вторых, на имплантатах диаметром от 3,8 до 5,5 мм можно переключать платформу стандартными компонентами и без всяких извращений. И мы делаем это регулярно:
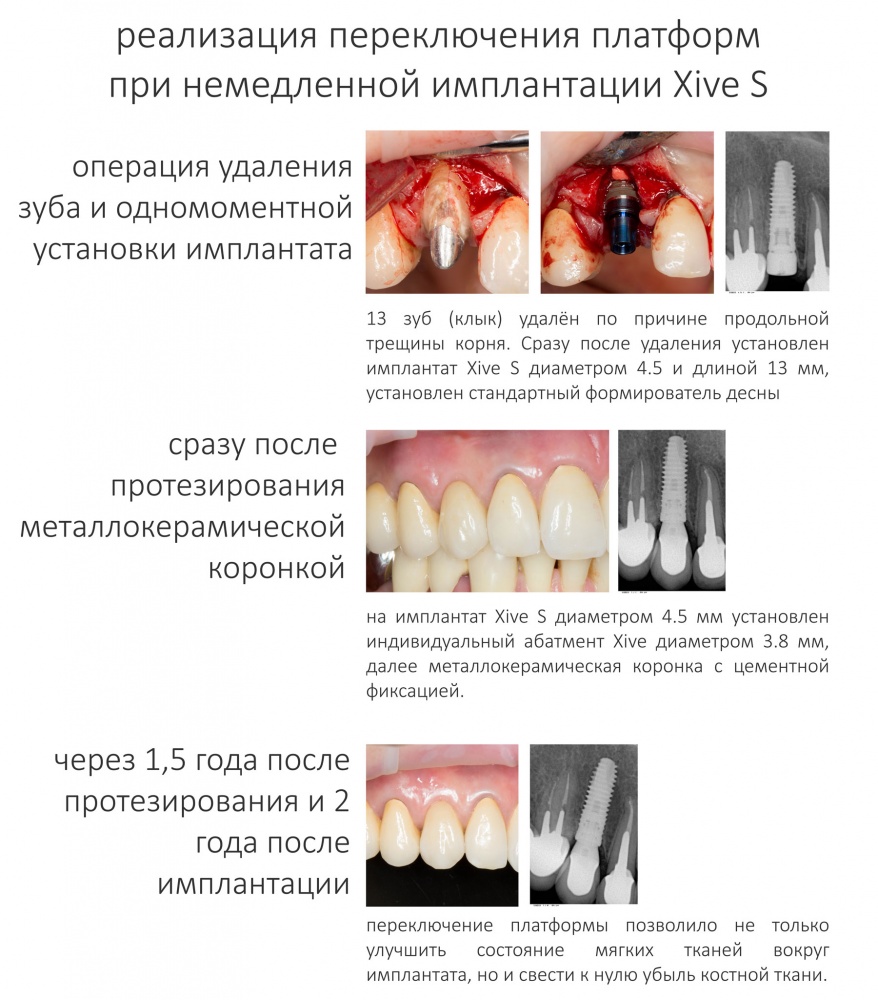
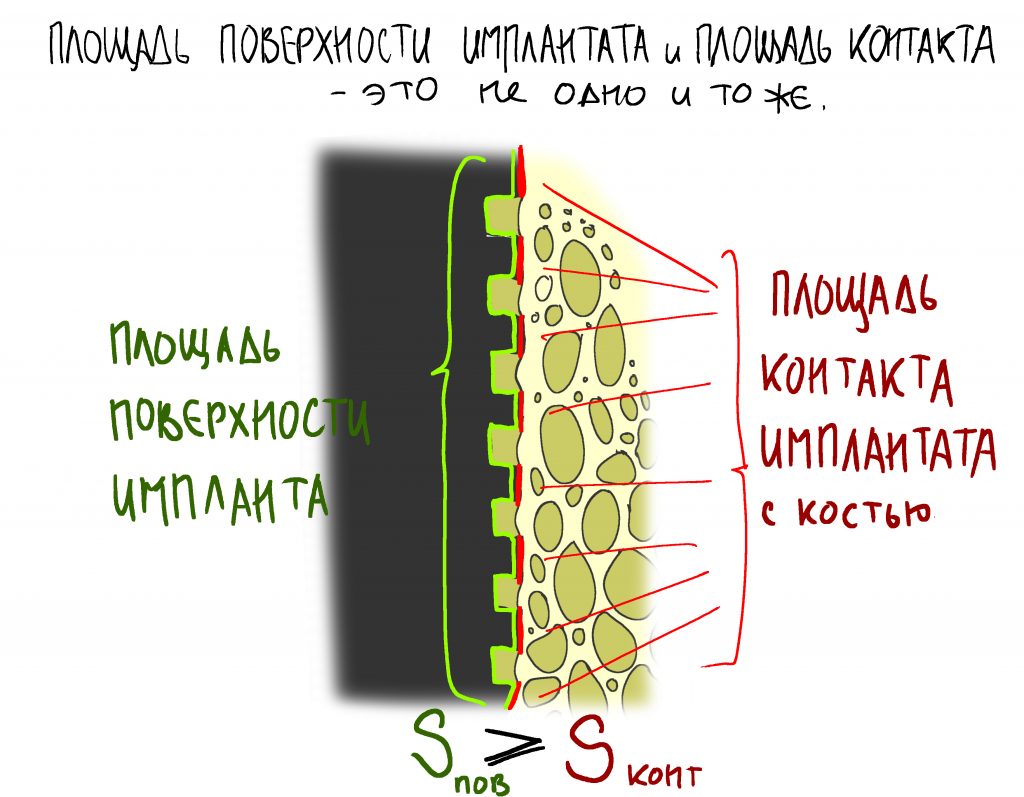
В-третьих, сама конструкция платформы — это последовательность цилиндрических втулок-замков. Так получается довольно большая площадь контакта в системе «имплантат-абатмент», что позитивно отражается на прочности и герметичности соединения.
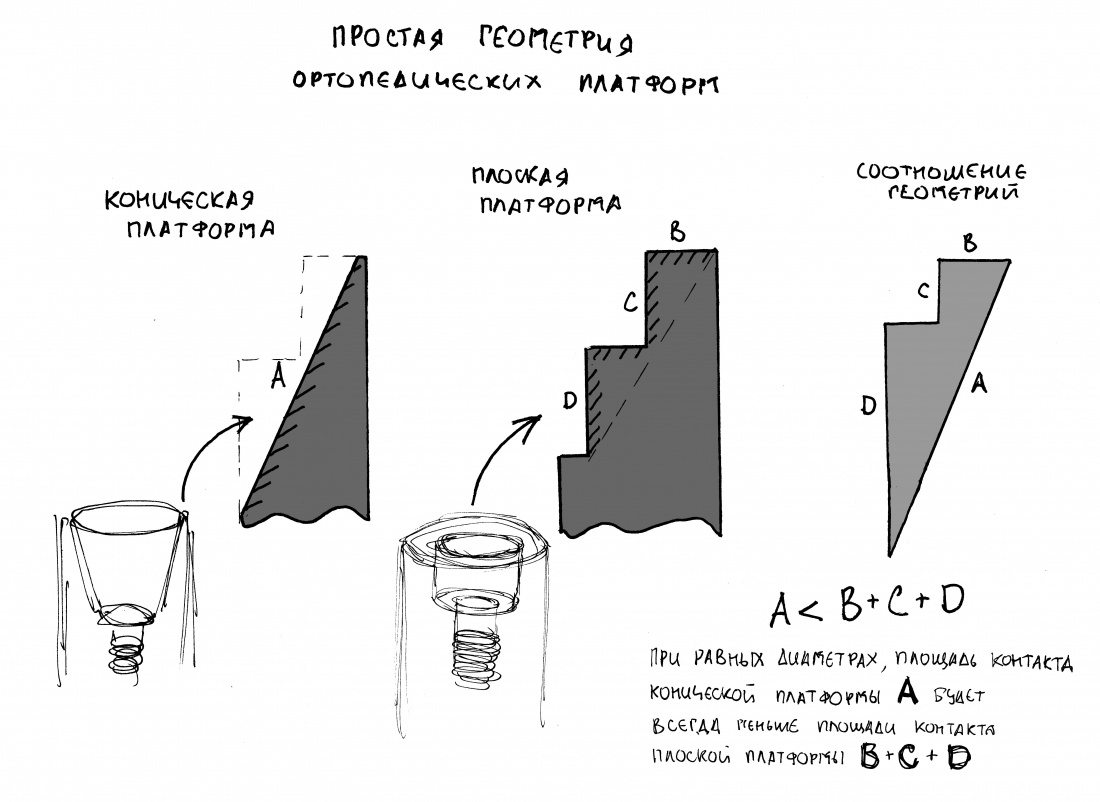
Ежу понятно, что чем больше площадь контакта деталей, тем герметичнее и прочнее их соединение. В общем, не нужно сильно копать матан и сапромат, чтобы это понять.
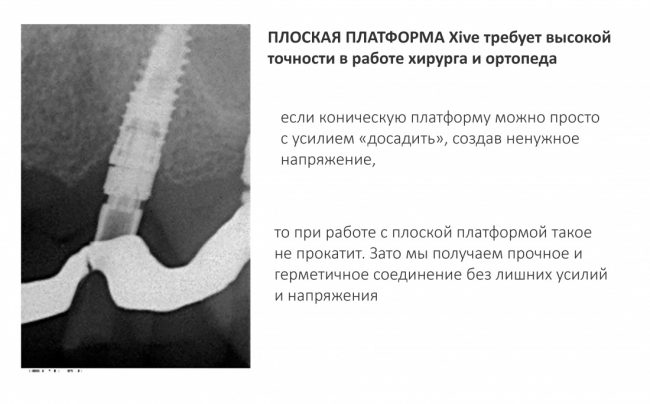
В-четвертых, и это совсем удивительно, конструктив платформы не изменился со времён имплантатов Frialit (т. е. с 1974 г), за исключением, разве что, повышения точности изготовления. А это значит, что если вдруг у вас на приёме появится пациент, которому нужно заменить протетику на имплантатах Frialit или Frialoc, то вы легко и непринуждённо можете это сделать. С помощью современных супраструктур. Разве это не классно?Но, собственно, у такого соединения есть минус, и ортопеды о нём знают.
Поскольку соединение нифига не коническое, оно требует, в первую очередь, оригинальных компонентов, а во вторую — прецизионной посадки. Если конус можно как-то добить и докрутить, то тут такой подход неуместен, ибо можно всё поломать. В общем, для работы с подобной платформой нужна соответствующая квалификация как врача-ортопеда, так и зубного техника, поскольку высокая точность здесь — не просто слова. Зато награда — действительно прочное и герметичное соединение, получаемое даже на минимальных торках.
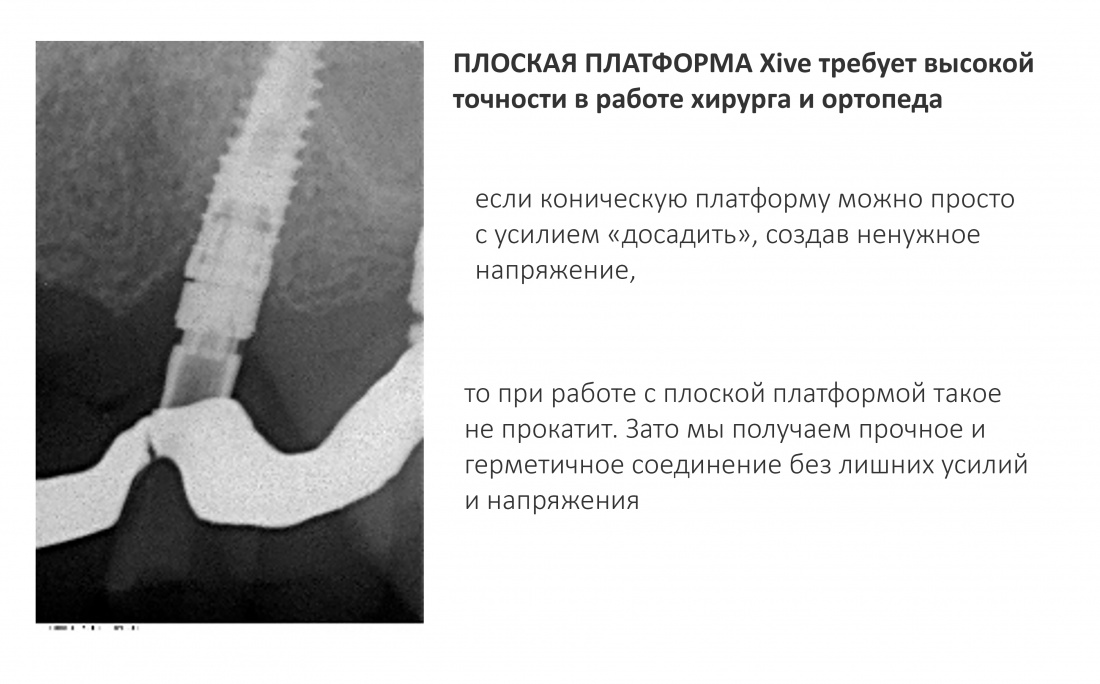
1.2.3. Резьба
Профиль резьбы, её шаг и размер неоднороден.Можно чётко выделить несколько зон, особенно на длинных имплантатах

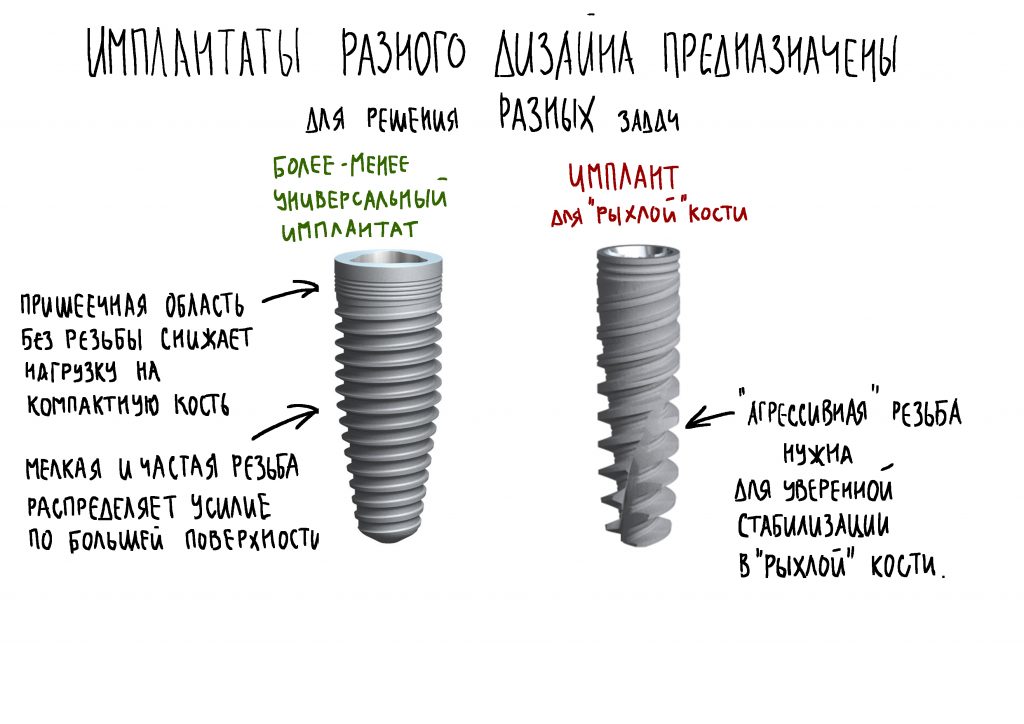
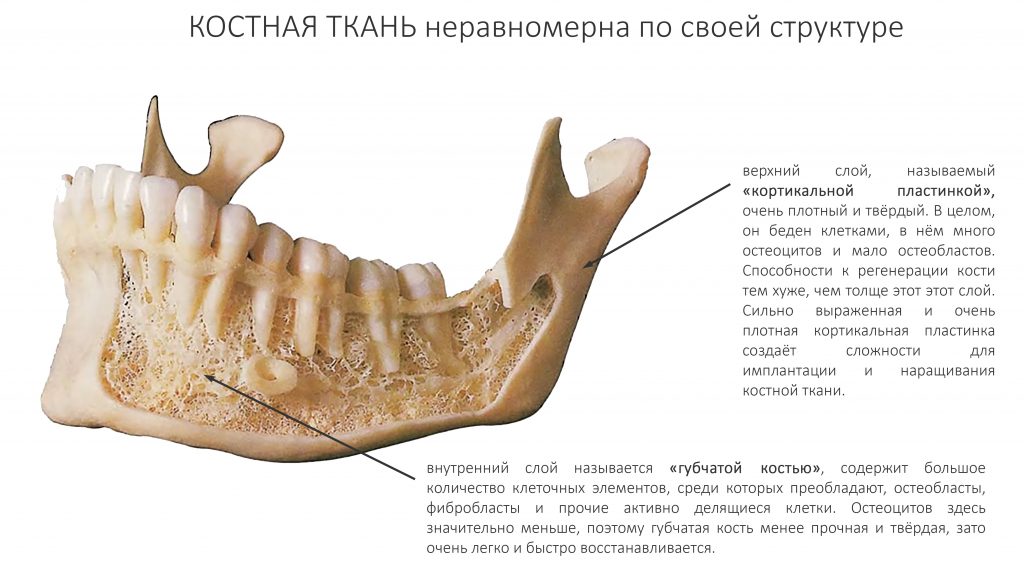
Зона 1. «Нарезание». Включает в себя высокую резьбу с крупным шагом и профилем, близким к равнобедренному треугольнику. Дополнительно есть вырезы — антифрикционные элементы. В совокупности, это даёт возможность максимально снизить трение на апексе имплантата, причём в любом биотипе костной ткани.

Это особенно важно при установке имплантатов длиной от 13 мм — их площадь поверхности достаточно велика, и сила трения (сопротивления костной ткани) уже значительна и, в некоторых случаях, может привести даже к поломке имплантата или имплантовода. Здесь же такой проблемы нет.

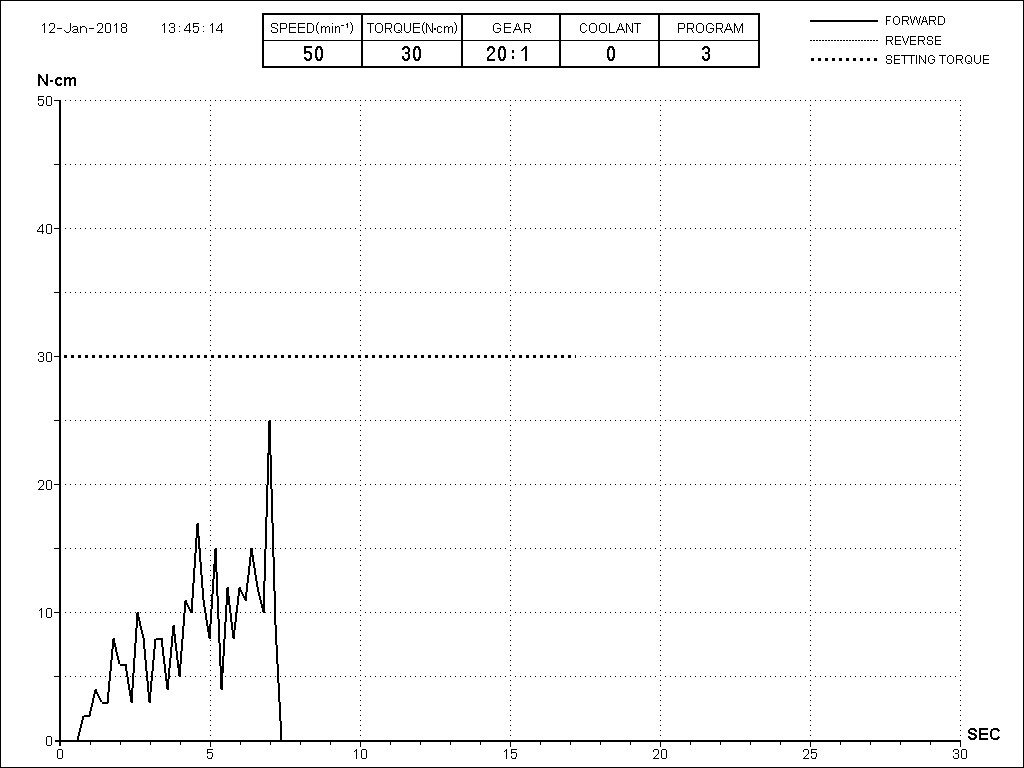
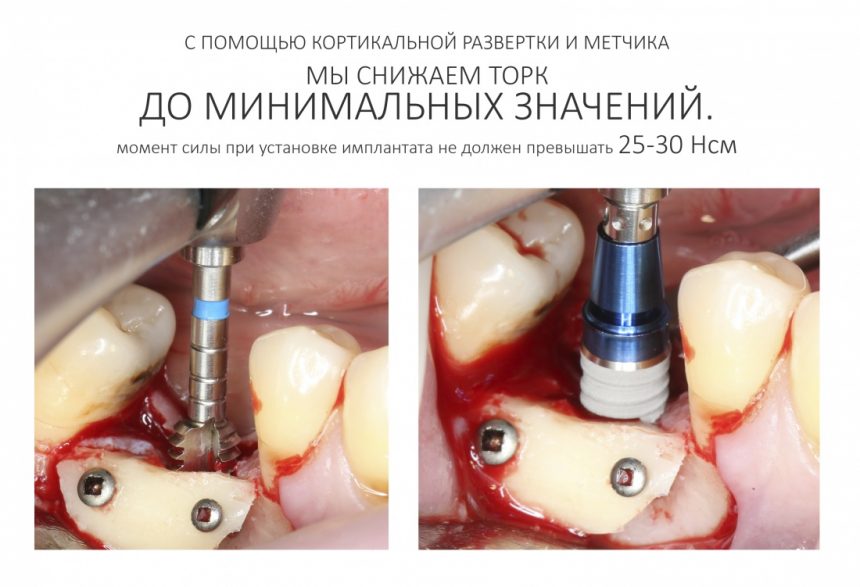
При полном соблюдении хирургического протокола, усилие при установке даже 18-мм имплантатов не превышает 30 Нсм. При этом обеспечивается достаточная первичная стабильность для немедленной нагрузки.
Зона 2. «Уплотнение». Она соответствует средней части имплантата. Характер резьбы здесь меняется: профиль в виде наклонённого в сторону апекса треугольника, шаг и размер при этом не меняются. Получается, по сути, обратный «архимедов винт», уплотняющий костную ткань в средней трети лунки. И это, как раз, повышает первичную стабильность.

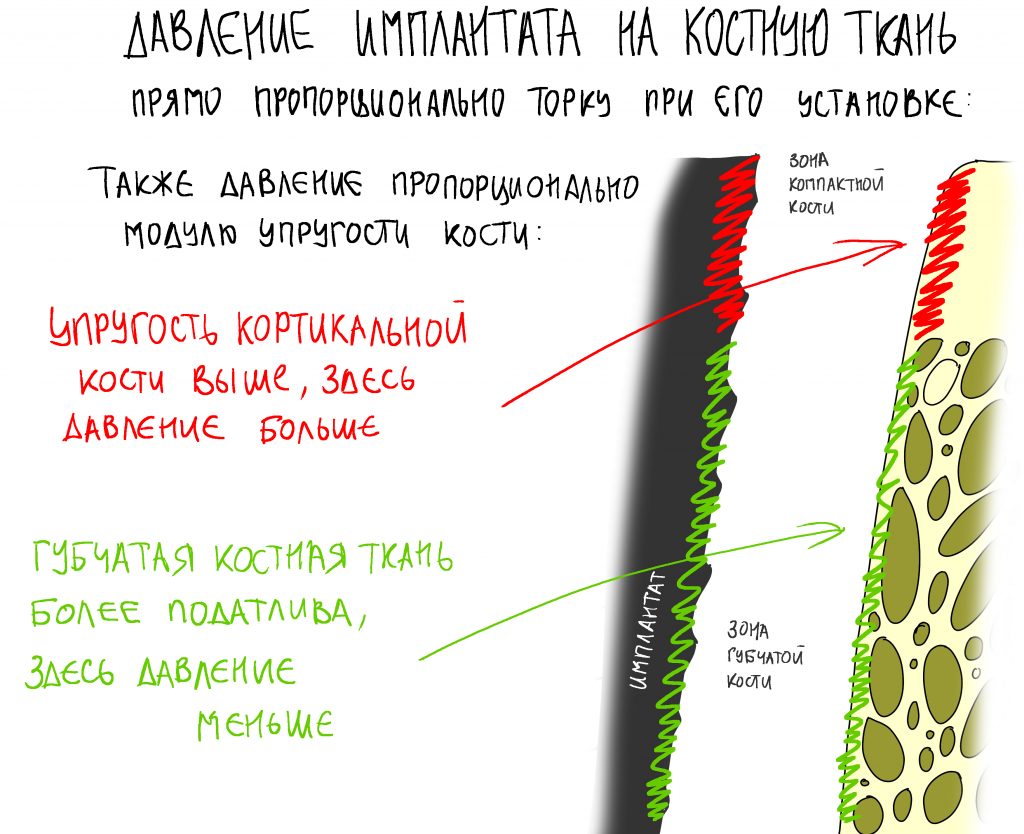
Зона 3. «Трение». Обратите внимание, что в верхней трети имплантата резьба радикально меняется — профиль становится почти квадратным, увеличивается шаг и уменьшается высота.

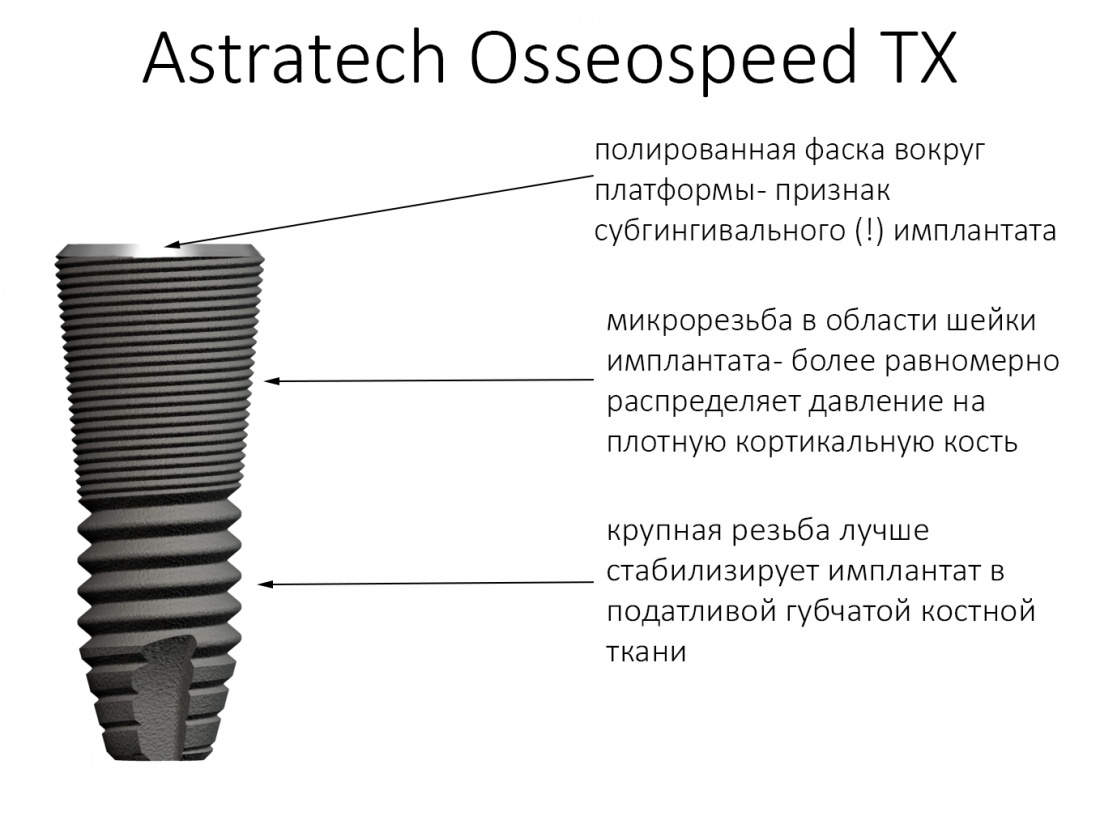
Такие образом, увеличивается площадь контакта имплантата с костью и, следовательно, трение. При соблюдении хирургического протокола, давление на костную ткань распределяется более равномерно, что благоприятно сказывается на её состоянии. Если вы помните прошлую статью про Astra Tech, то там проблема давления решалась иначе, с помощью микрорезьбы в пришеечной части:
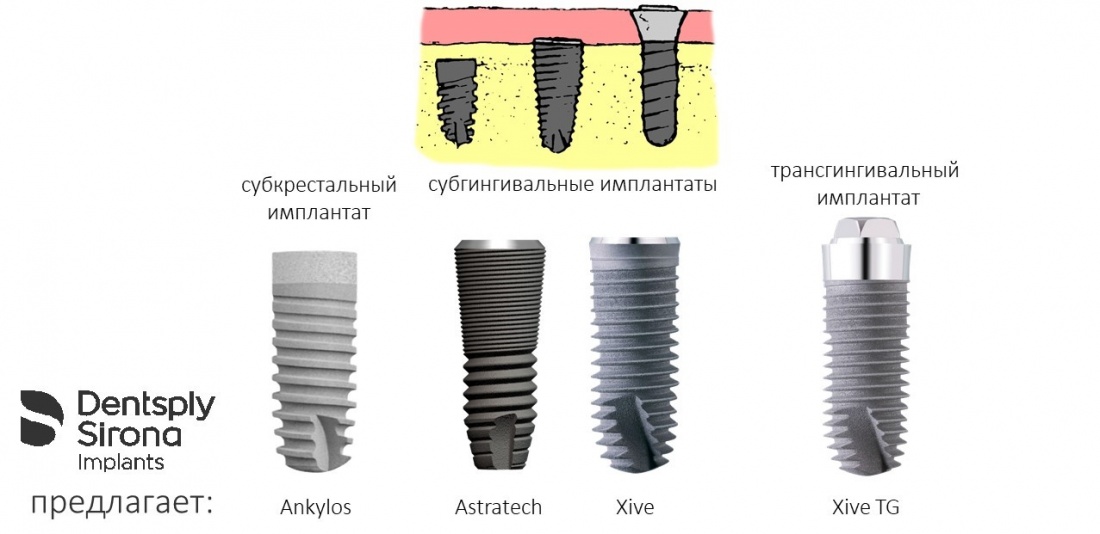
а, забегая вперед, отмечу, что в Ankylos она решается отсутствием резьбы, в принципе (крайний левый имплантат):

Но разговор об этом у нас еще впереди.
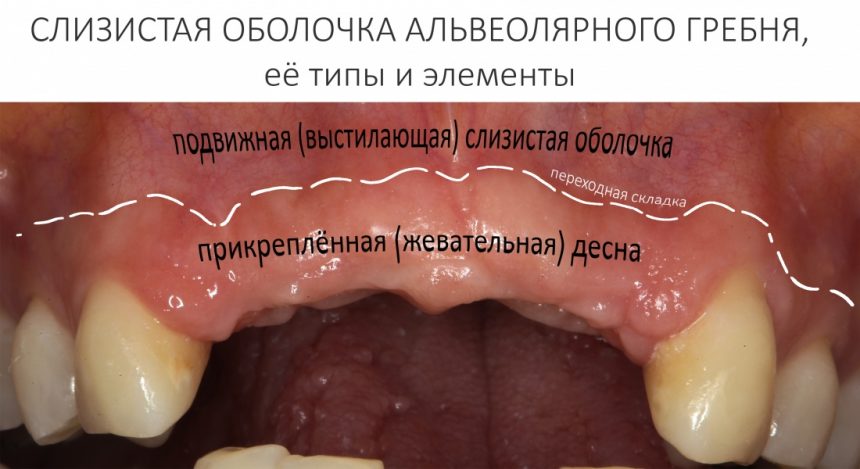
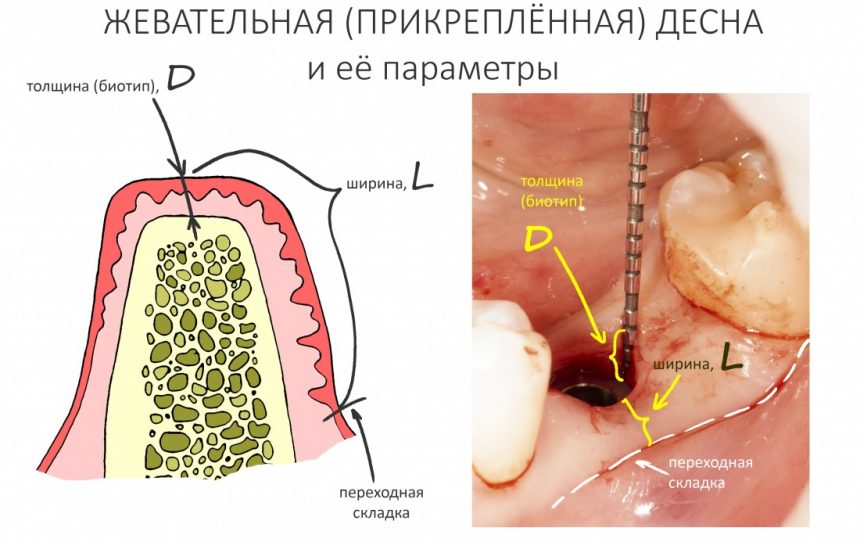
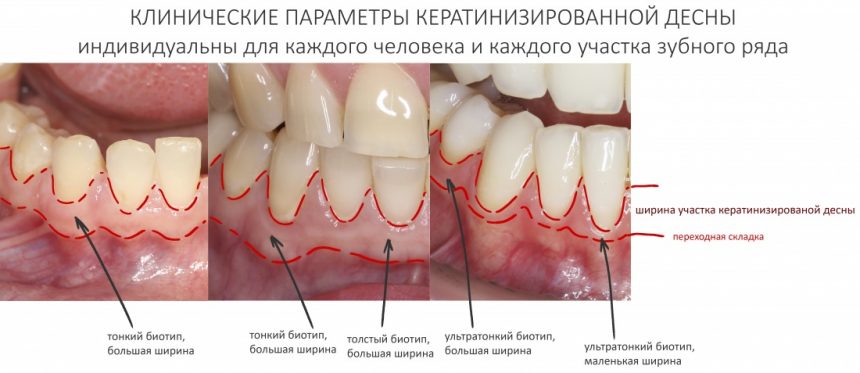
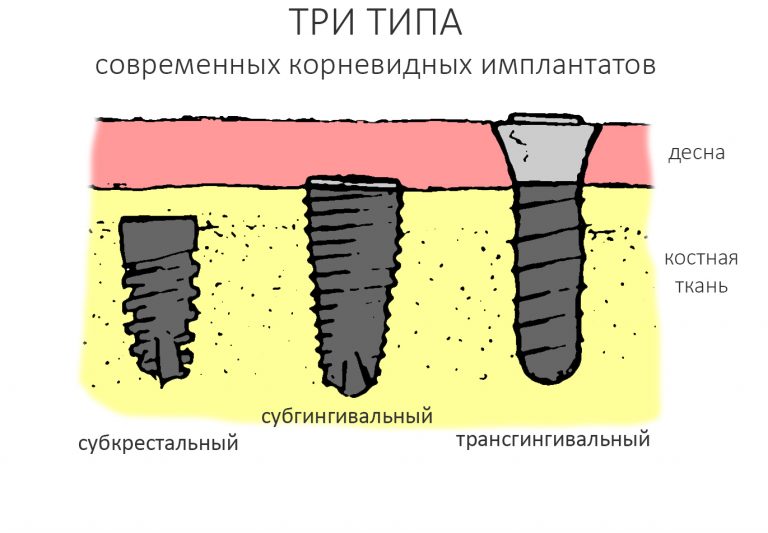
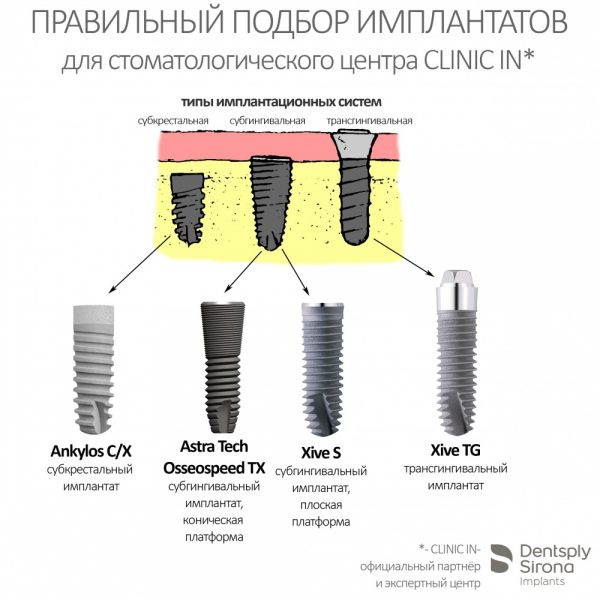
1.2.4. Полированная фаска и полированная трансгингивальная часть.
Платформу имплантата XiVE окружает полированная фаска. На имплантатах S она невелика, в то время как на ТG может составлять аж треть длины имплантата.
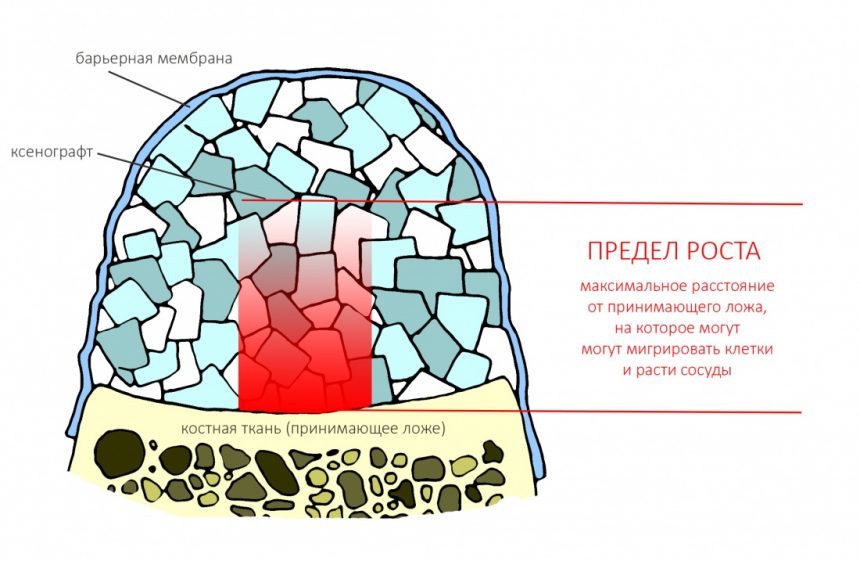
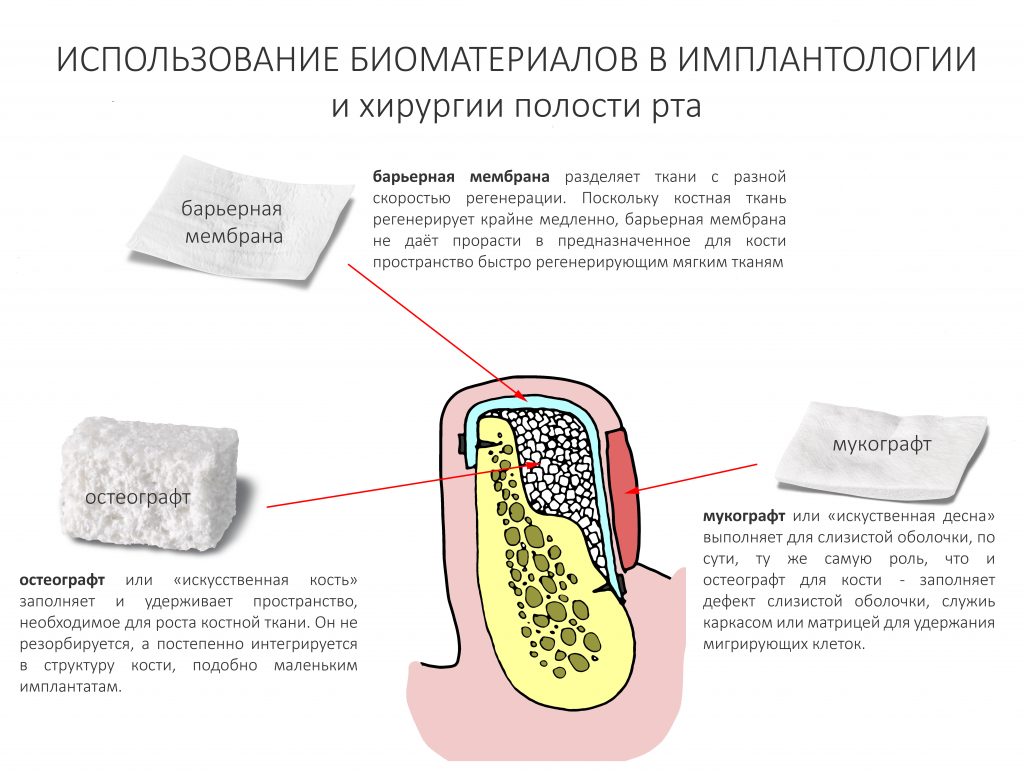
В чём необходимость полированной части? Для того, чтобы это понять, нам необходимо обратиться к следующей схеме:
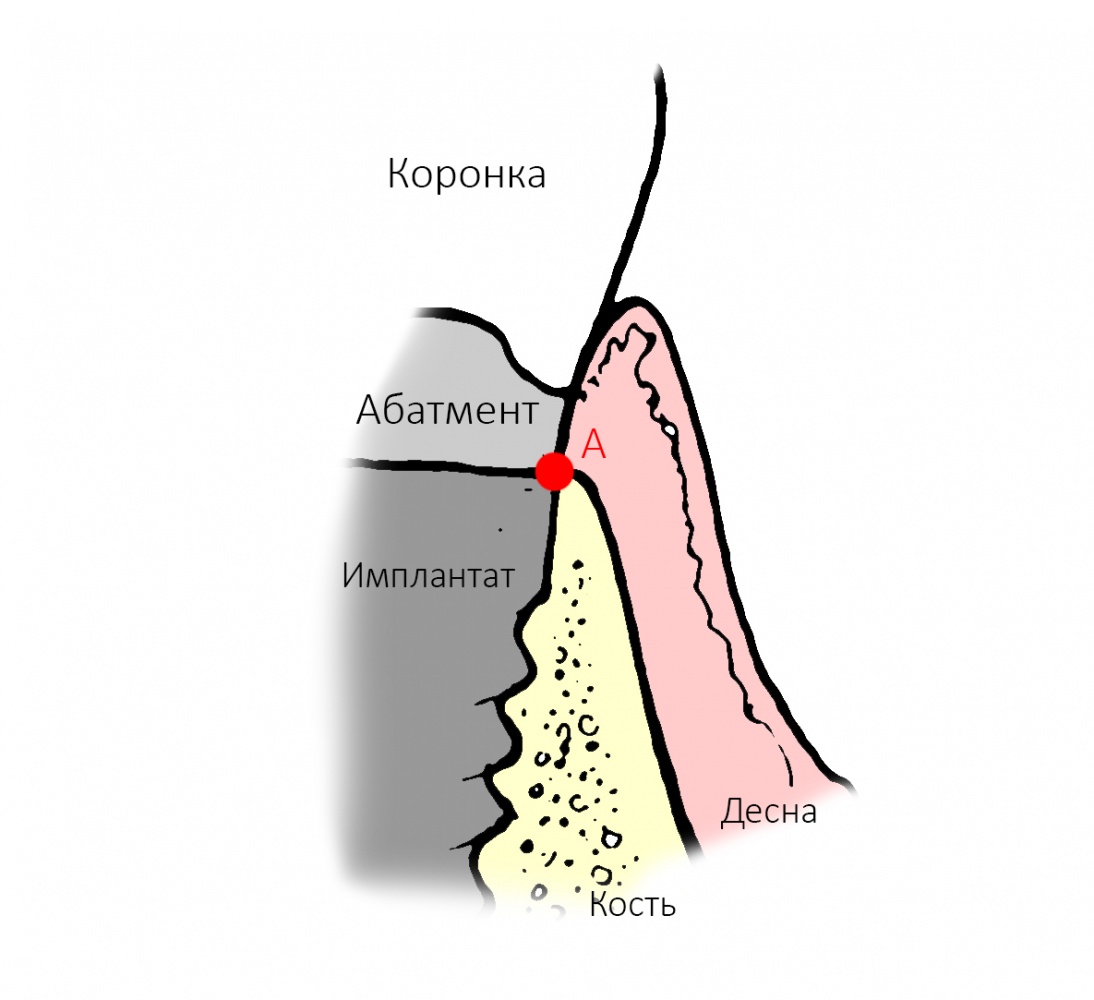
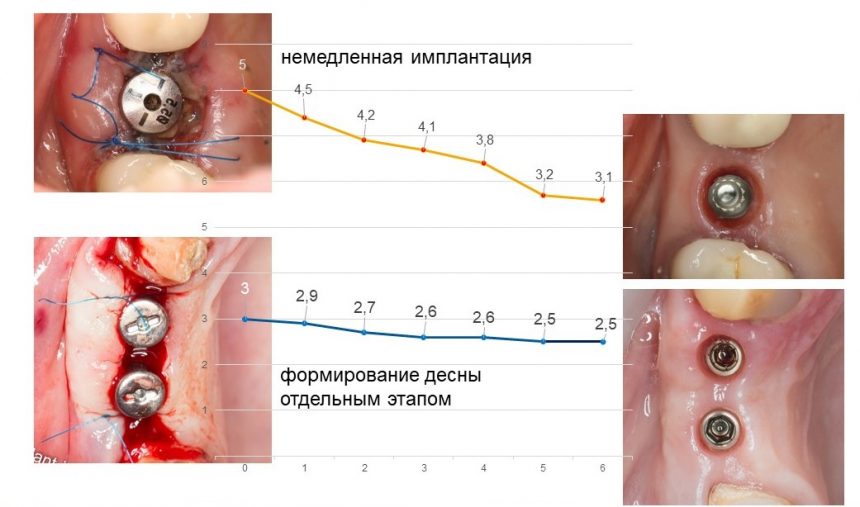
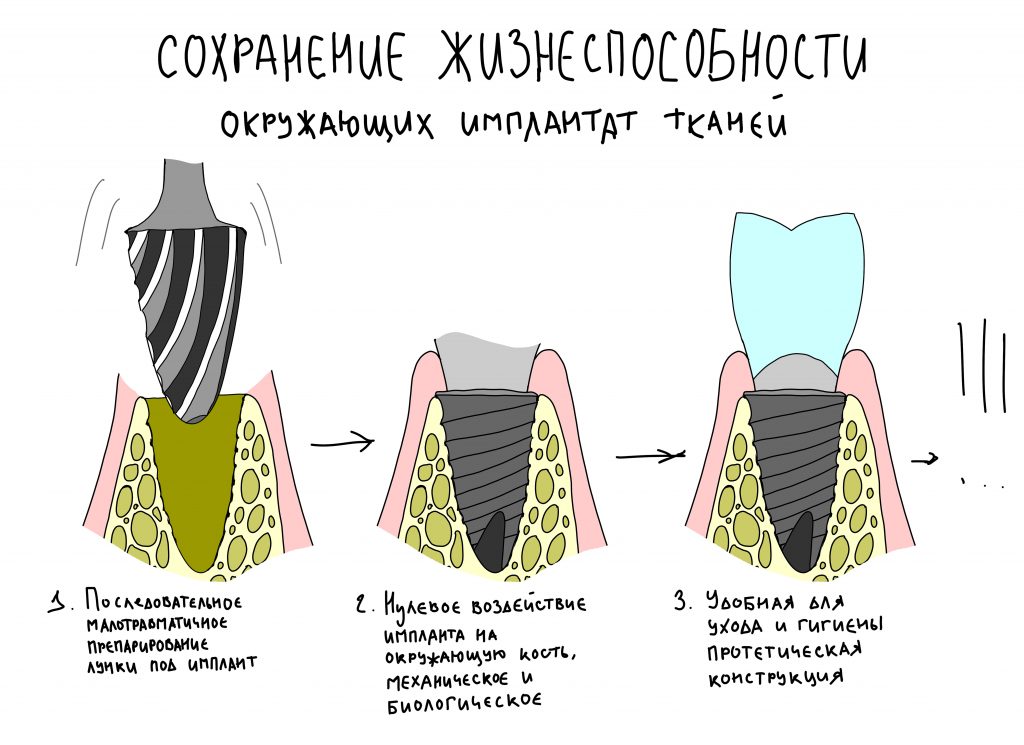
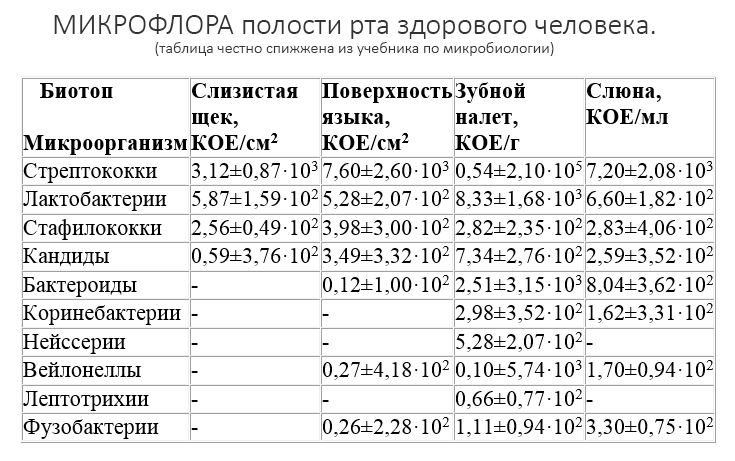
К сожалению, ни к имплантату, ни к абатменту десна не прирастает. Поэтому с точки зрения гигиены и инфицирования, наиболее проблемной на данной схеме является точка А, место соединения абатмента, имплантата, костной ткани и десны. Чтобы снизить вероятность прямого доступа к костной ткани, совершенно логичным выглядит разобщение десны и кости — этой цели и служит полированная фаска вокруг платформы имплантата. И, если честно, для того же предназначена возможность переключать платформы.
Важное замечание, которое мы уже обсуждали в статье про позиционирование и которое еще будем много раз обсуждать:
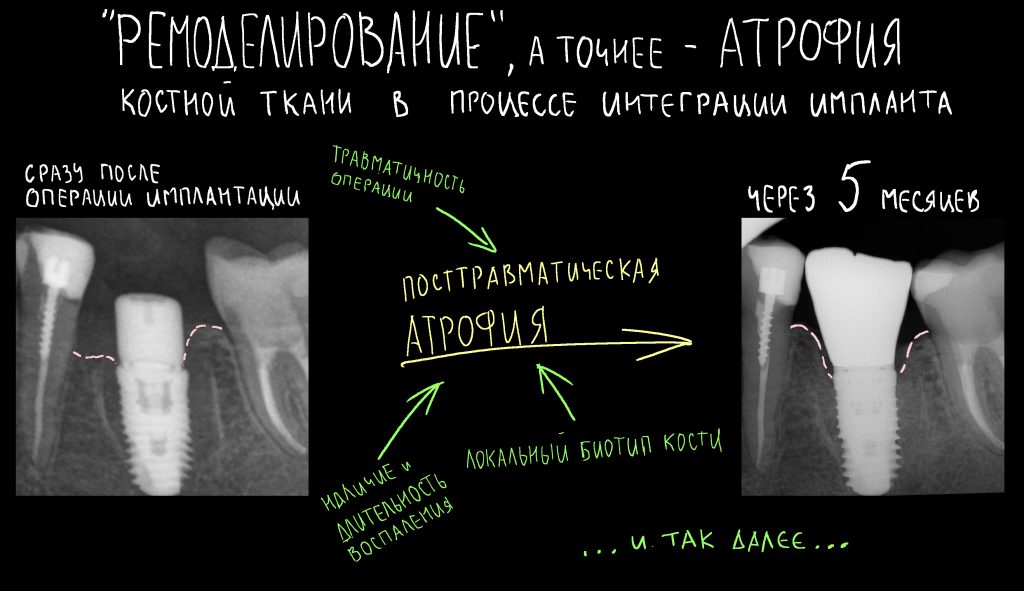
любая полированная часть любого имплантата должна находиться выше уровня костной ткани.
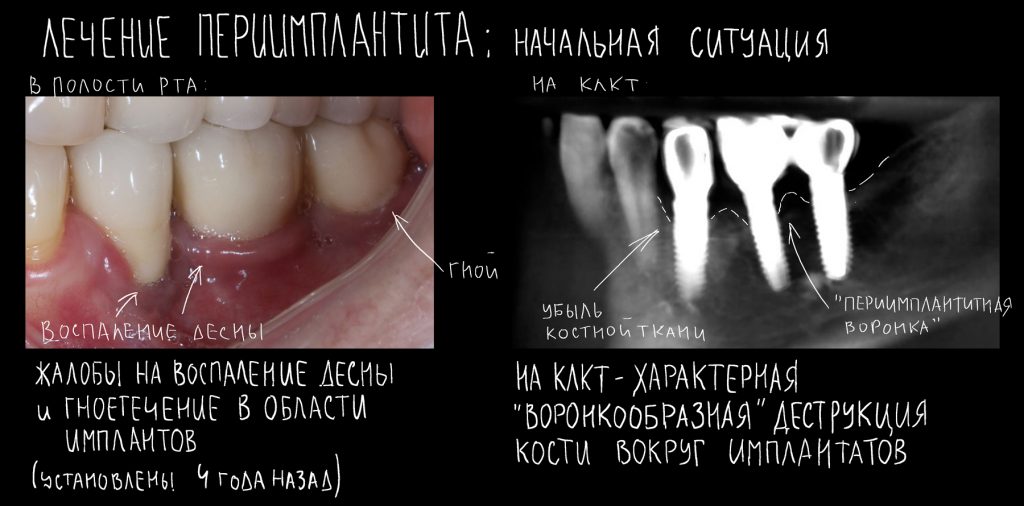
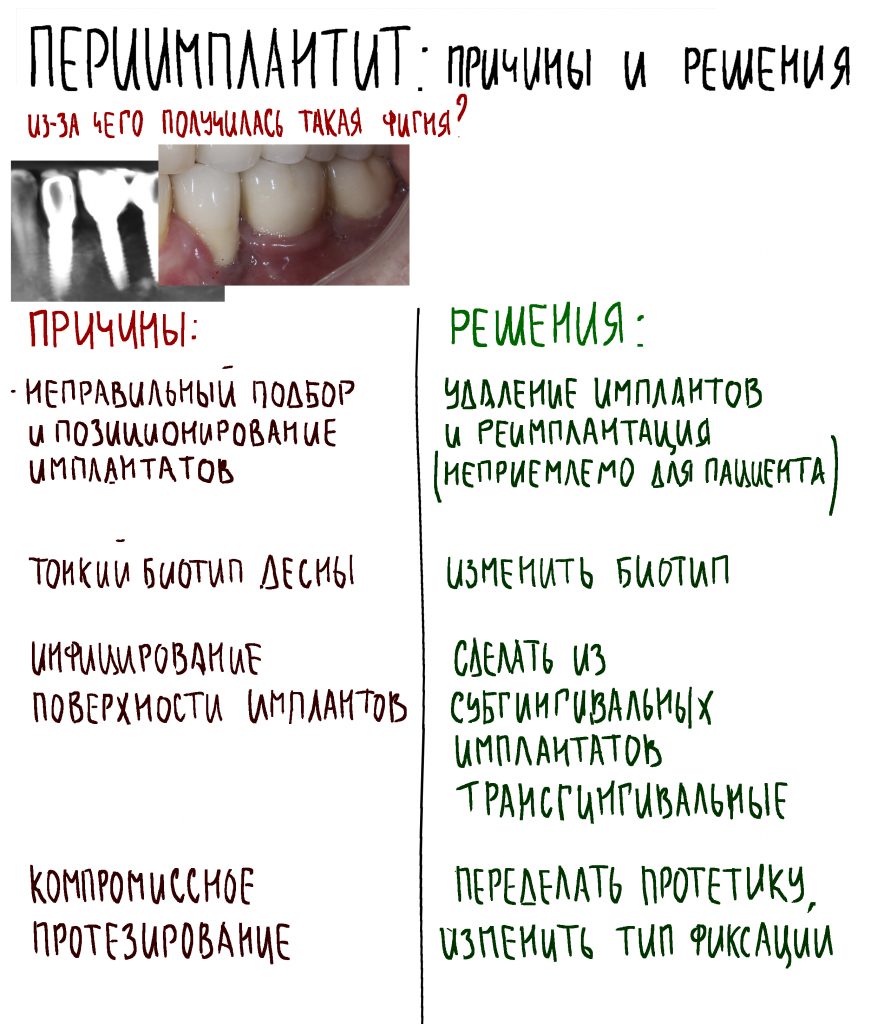
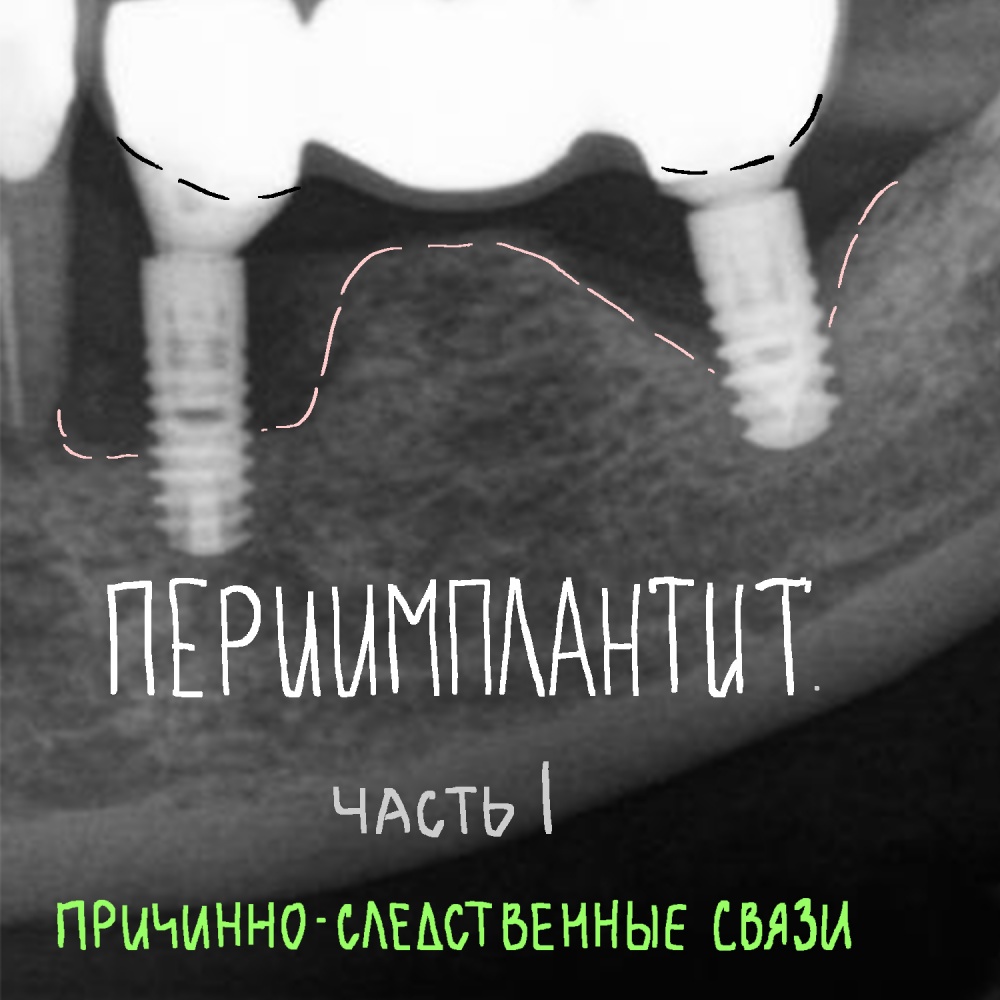
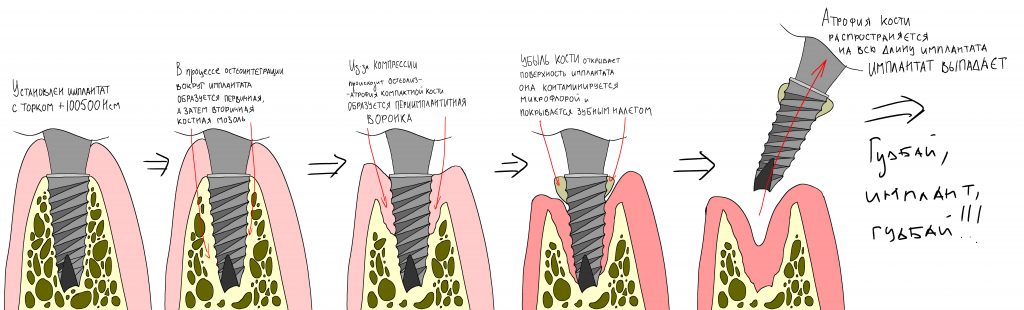
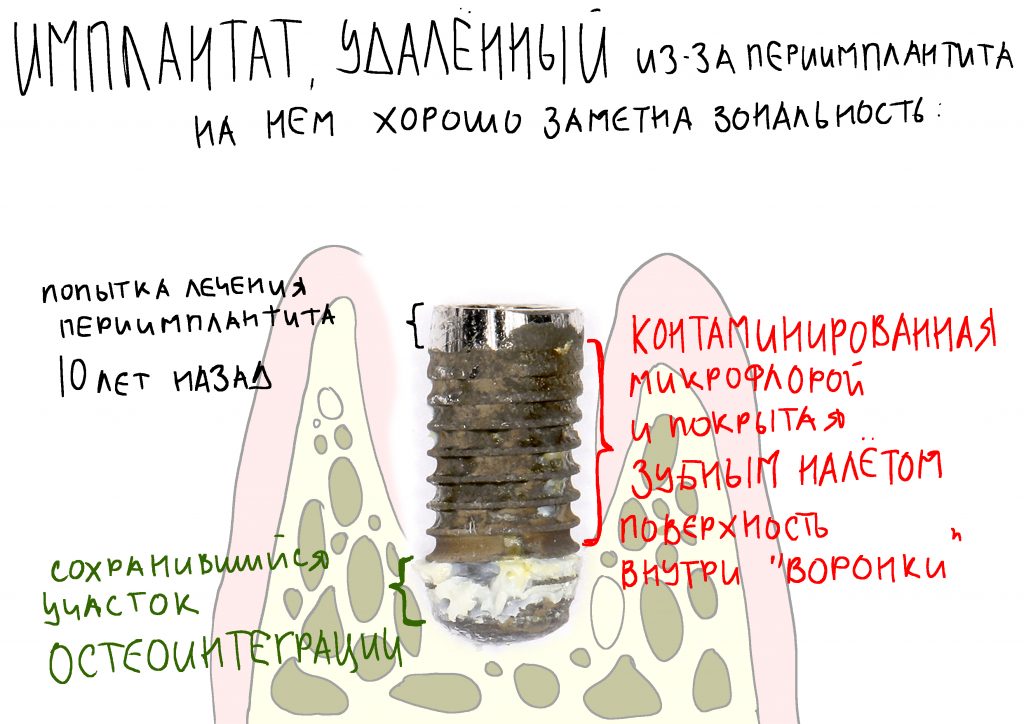
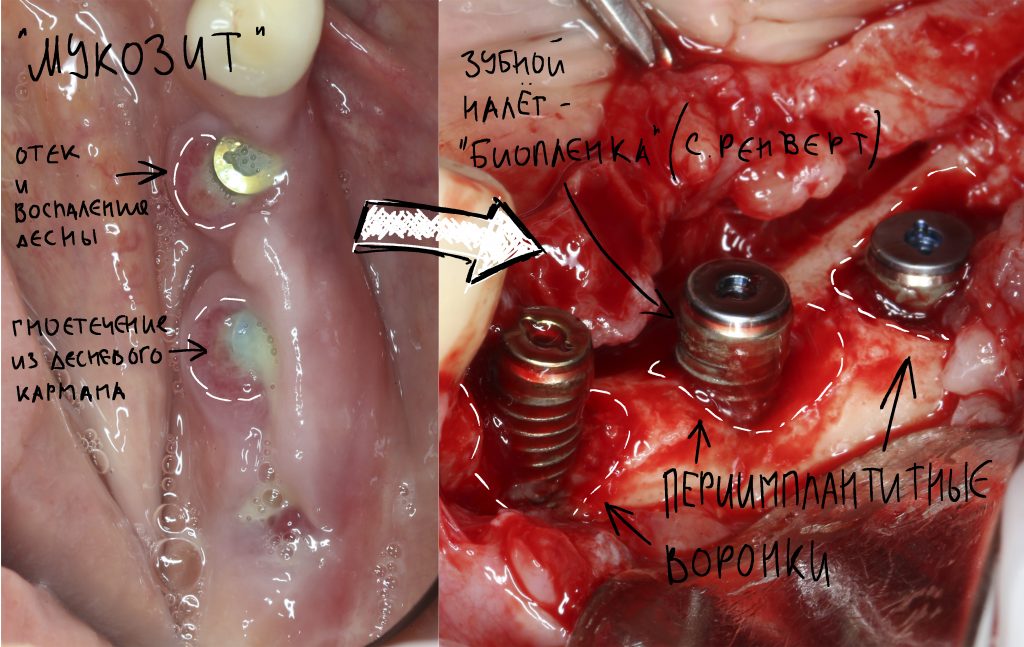
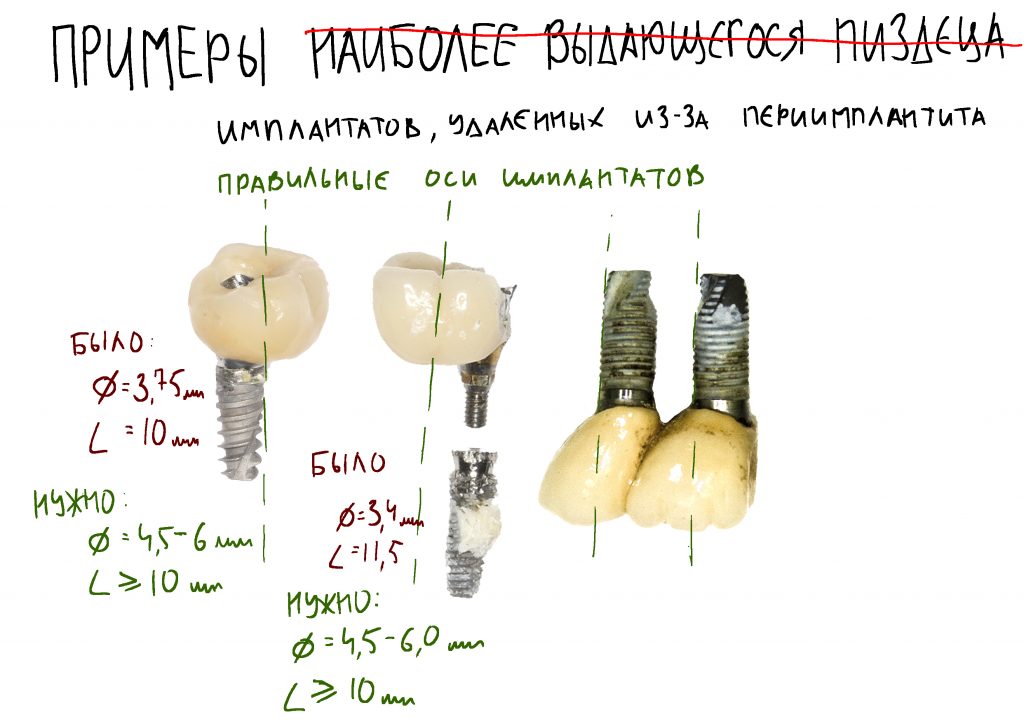
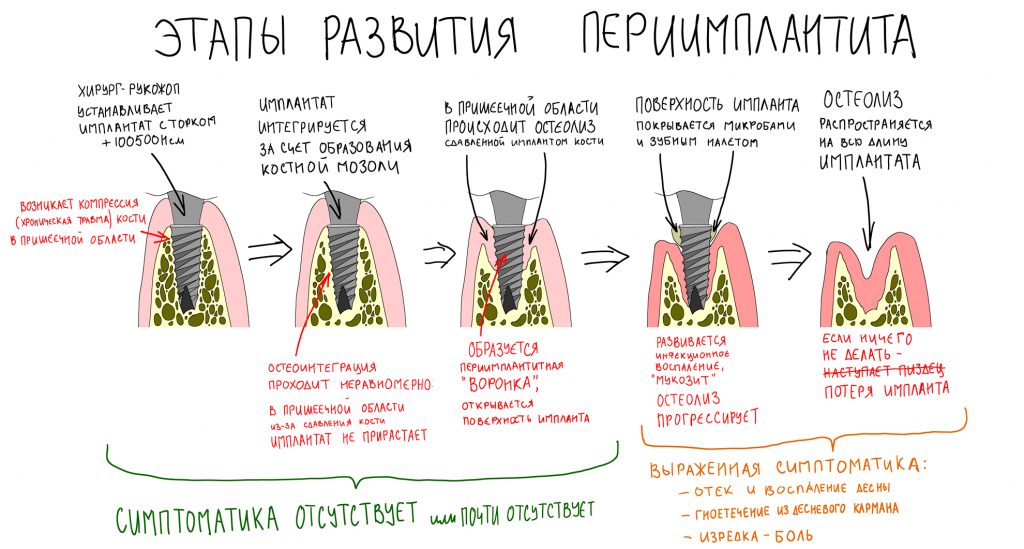
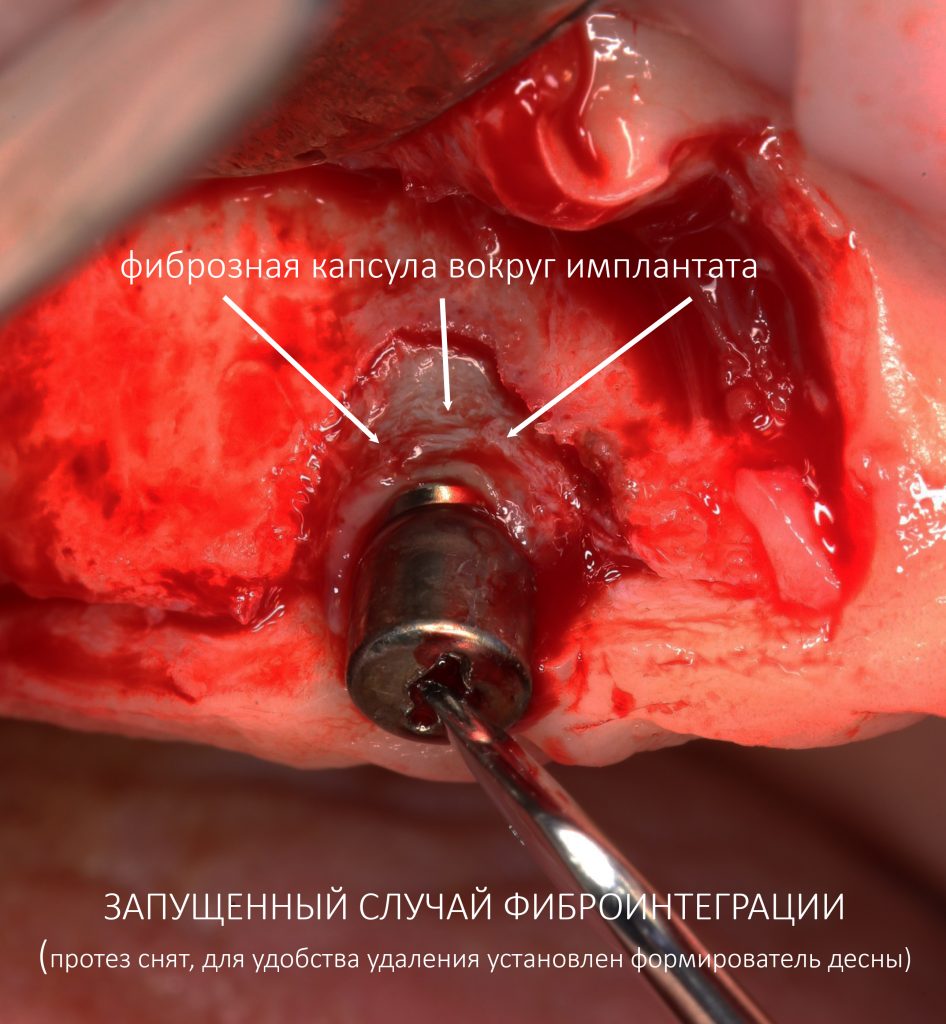
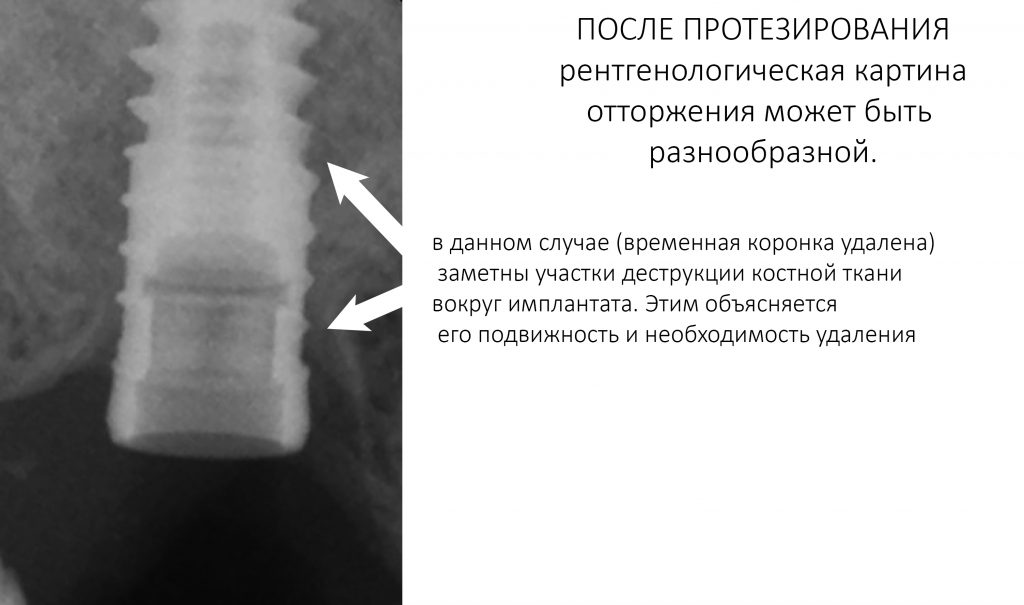
При нарушении этого правила, при установке субгингивального имплантата субкрестально, мы сводим на нет все преимущества макродизайна, создаём отличные условия для развития периимплантита и серьёзные сложности для протезирования.
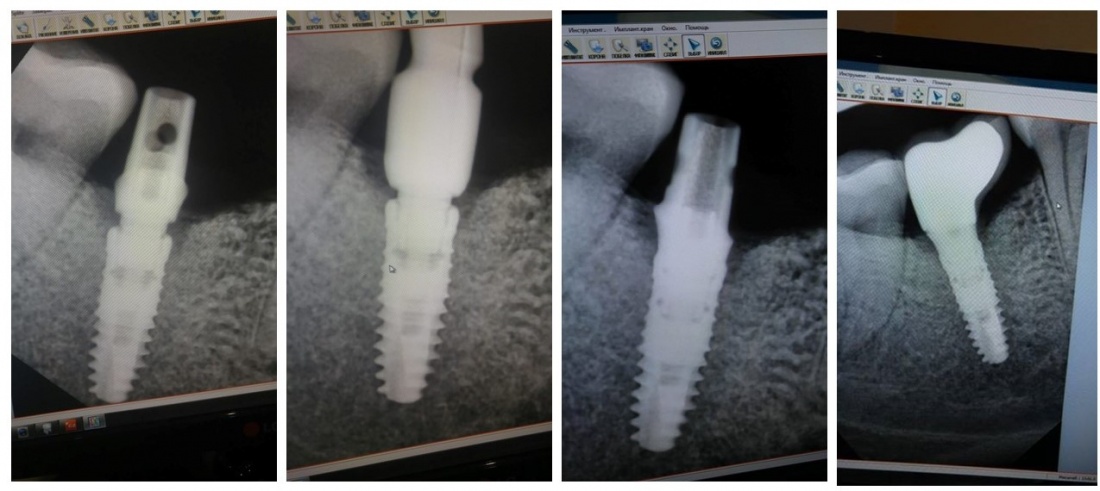
1.2.5. Форма
Форма любого имплантата XiVE — это усечённый конус.


XiVE TG отличается от XiVE S трансгингивальной частью, которая, по сути — MP-абатмент.

Такая форма очень удобна для немедленного протезирования, поскольку обеспечивает «мягкий» вход имплантата в лунку и правильное распределение нагрузки. Если вы правильно выполнили подготовку лунки, то при установке имплантат погружается в неё более, чем наполовину, остальное докручивается на оборотах не выше 30 Нсм — и всё это обеспечивает отличную первичную стабильность, достаточную даже для немедленного протезирования.
В общем, с имплантатом всё более-менее понятно — это шедевр, который еще никто не превзошёл. А что со всем остальным?
1.3. Комплектация
Коробка Xive — это отдельная тема. В 2008 году она выиграла престижный дизайнерский конкурс Reddot Award. И, должен сказать, заслуженно.

Правда, в 2019 году упаковка сменилась на безликую и малочитаемую бабуйню. Поэтому в настоящий момент вы можете получать имплантаты в любой из вышепоказанных упаковок, в остальном разницы нет.
1.3.1. Что внутри?
Внутри упаковки — всё необходимое не только для установки имплантата, но и для временного протезирования.
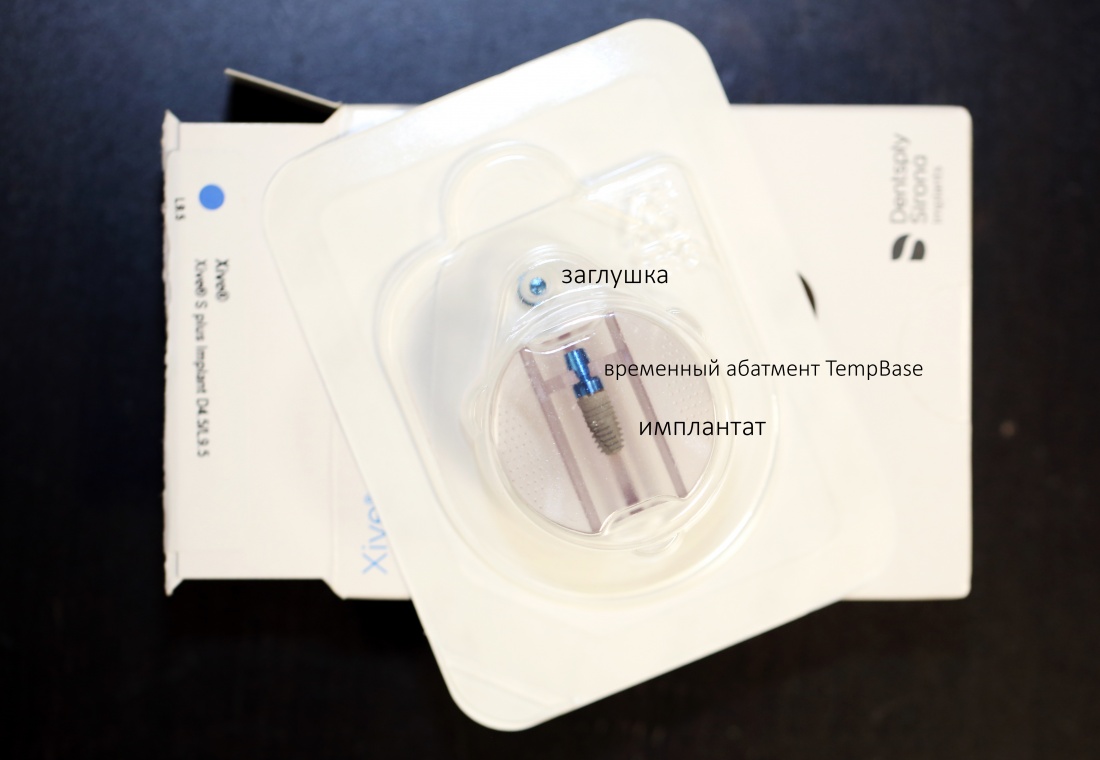
Помимо самого имплантата, в комплект поставки входит заглушка и временный абатмент TempBase с винтом.
1.3.1. Имплантат
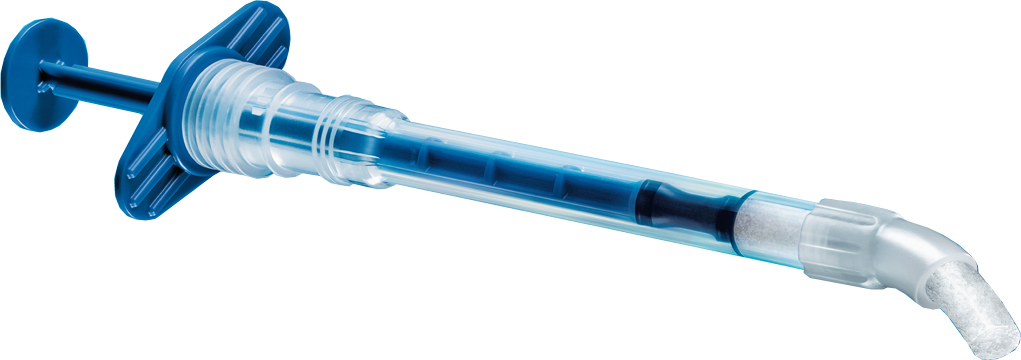
В отличие от множества других упаковок, сам имплантат привинчен к абатменту TempBase, являющемуся, одновременно, имплантодержателем, и подвешен к специальной платформе:
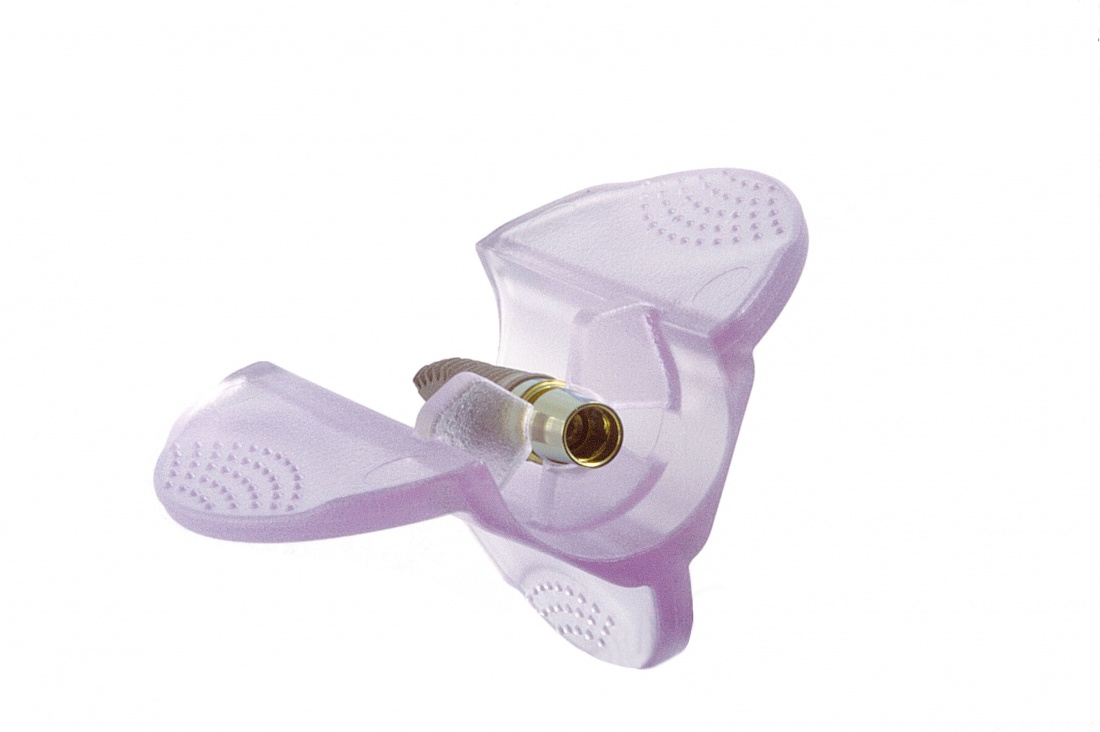
Таким образом, он не контактирует ни с какой поверхностью. И снять его можно лишь тогда, когда он достаточно прочно закреплён на имплантоводе:
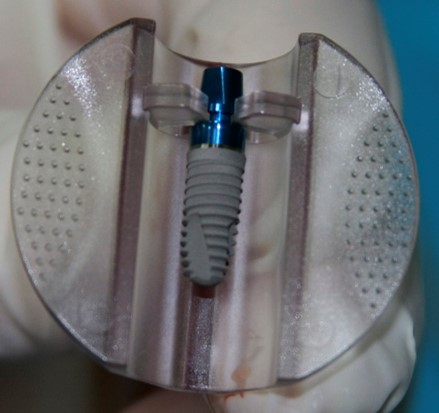

Если же лунка не подготовлена правильно, то имплантат, пусть он даже в крови, можно вернуть на платформу, затем, после допрепарирования, спокойно снять и быть уверенным, что к нему не прилипнет ничего лишнего.
Я должен признаться, работать с такой упаковкой сначала не очень привычно. Но затем начинаешь её ценить.
1.3.2. Заглушка
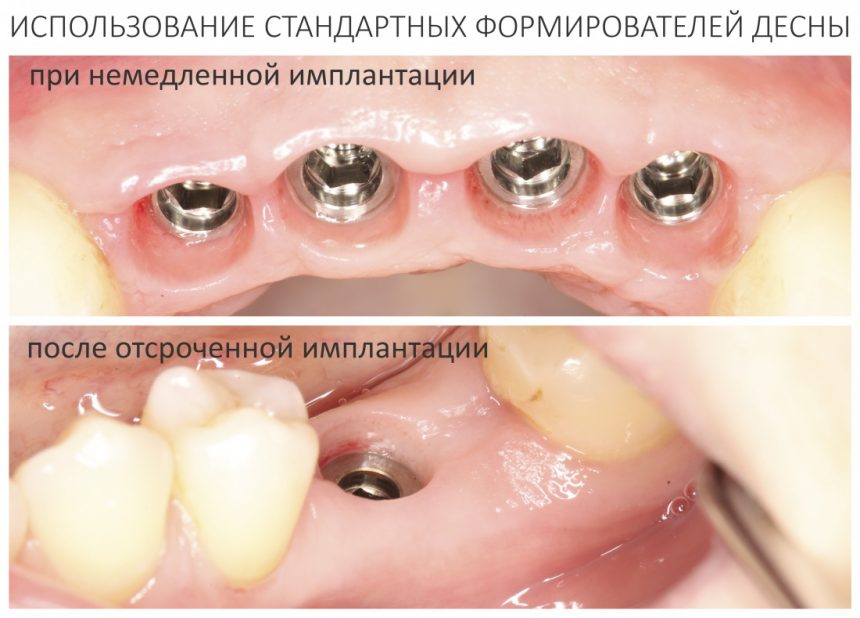
Ну, заглушка — она везде заглушка. Разница лишь в том, что заглушка Xive — индивидуальна на каждый имплантат и раскрашена в цвет платформы. Таким образом, открыв на этапе формирования десны, платформу имплантата, вы без труда определите её размер.

1.3.3. Абатмент TempBase
Временный абатмент включён в комплект поставки вместе с имплантатом. Это позволяет решить сразу несколько задач.
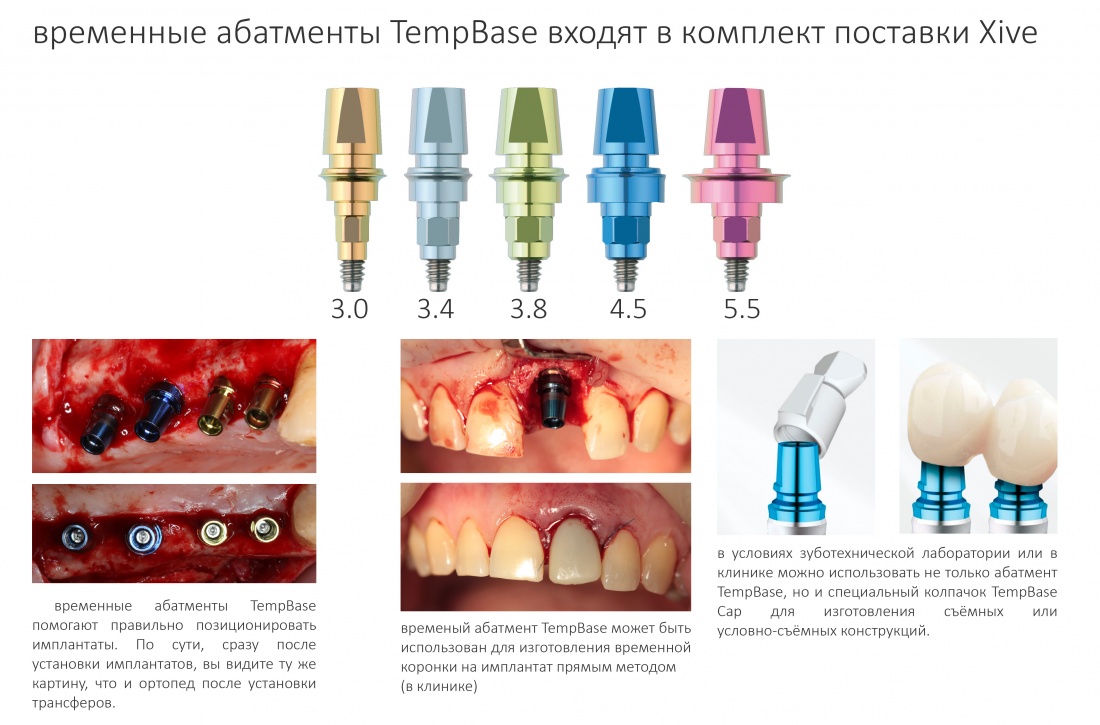
Во-первых, сильно облегчается позиционирование имплантатов. Сразу после установки имплантата вы, по сути, видите ту картину, которую увидит врач-ортопед, когда поставит трансферы для снятия слепков.
Во-вторых, временный абатмент можно использовать для прямого или непрямого изготовления временной коронки на имплантат.
Либо, используя колпачок TempBase Cap (приобретается отдельно), можно сделать условно-съемный протез с опорой на имплантаты.
Почему так не делают другие производители имплантов, я не знаю. Но, мне кажется, это очень удобная штука. И за него не нужно отдельно платить.
1.4. Супраструктуры
Всё, что можно привинтить к уже установленному имплантату, называется супраструктурами (suprastructure, «надструктура»). Традиционно, их делят на хирургические и протетические, к первым относятся формирователи десны, ко вторым — всевозможные виды абатментов.
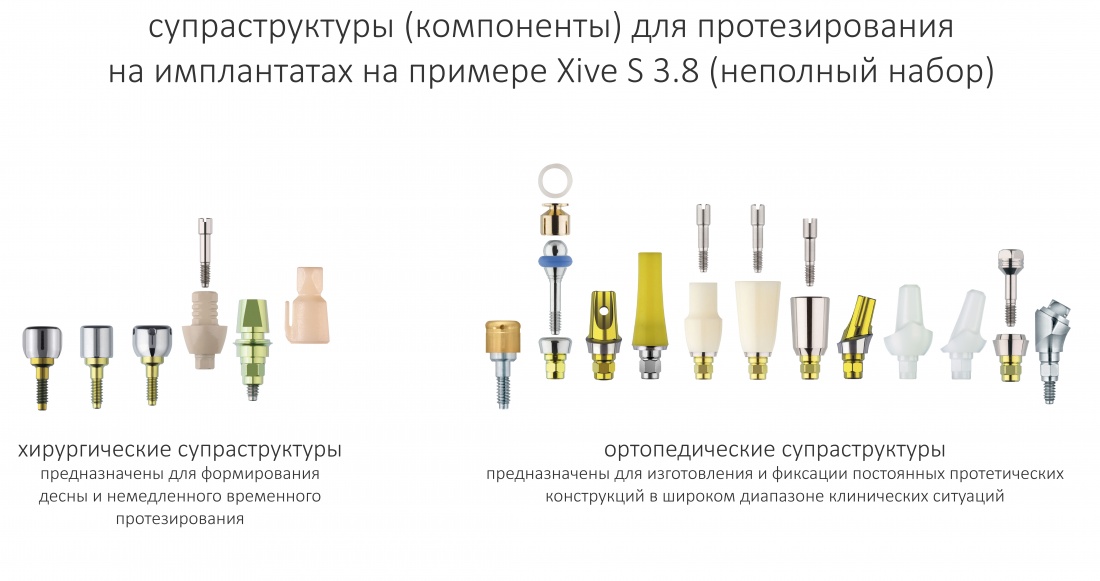
В последнее время различия между ними сглаживаются — нередко мы используем временные абатменты сразу после установки имплантата, для немедленной нагрузки или более точного формирования десны:
Но, в рамках изучения имплантационной системы, мы рассмотрим их по отдельности.
1.4.1. Хирургические супраструктуры
Долгое время я считал, что формирование десны — это самая проблемная часть имплантационной системы Xive. Причиной тому были как отзывы коллег, давно работающих с Xive и, почему-то, не разобравшихся в теме, так и собственные ошибки при подборе и использовании формирователей десны.
На самом же деле, в очень немногих имплантационных системах этот вопрос продуман очень хорошо, и к счастью, одна из таких систем — Xive.
Для начала, на каждый из имплантатов Xive есть свой формирователь десны — итого, пять стандартных формиков:

Кроме того, на каждый из диаметров есть формирователи разной высоты, от 0 до 5 мм:

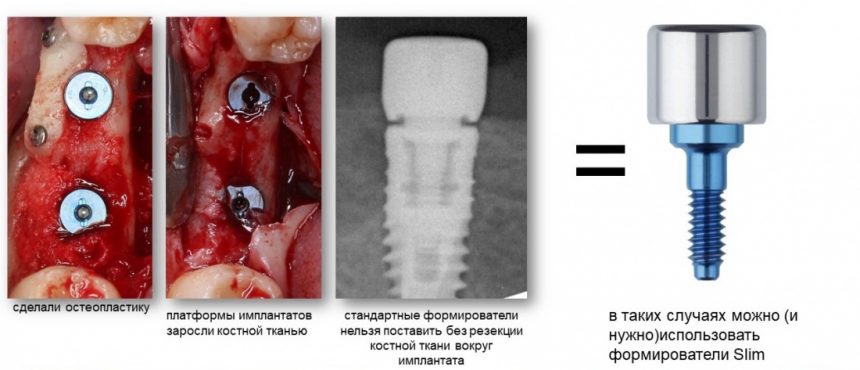
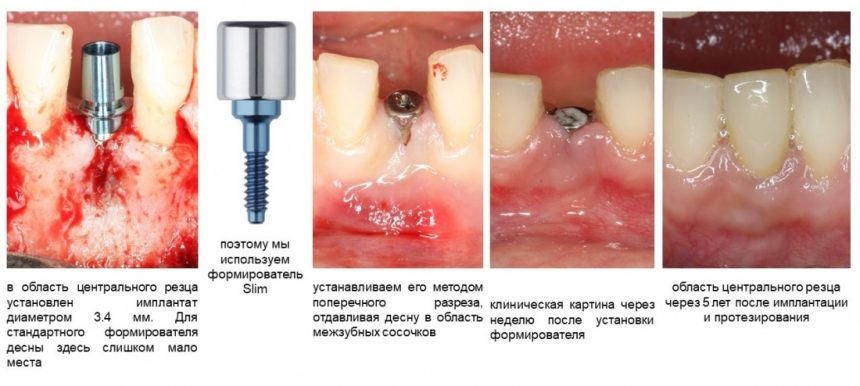
Но и это еще не всё. На каждый имплантат существуют еще два малоизвестных типа формирователя. Самый востребованный — Slim:

Разница со Standart в том, что он не имеет расширения от платформы и полностью соответствует размеру имплантата. То есть, если вы наплевали на рекомендации и поставили субгингивальный имплантат субкрестально, то для установки обычного формирователя Standart, необходимо выбрать часть костной ткани вокруг имплантата, либо… использовать формирователь Slim без дополнительных манипуляций.
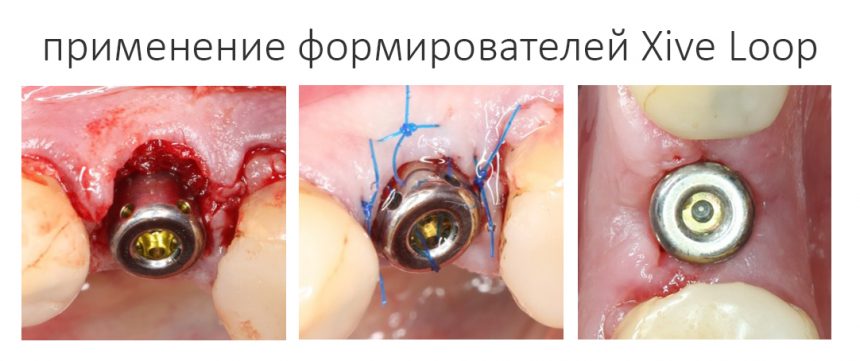
Еще один тип формирователя, заслуживающий внимания — это Loop. Само название говорит, что он как-то связан с петлями и нитками:

И действительно, в нём есть отверстия для швов, что позволяет фиксировать перемещаемую слизистую оболочку прямо к нему:
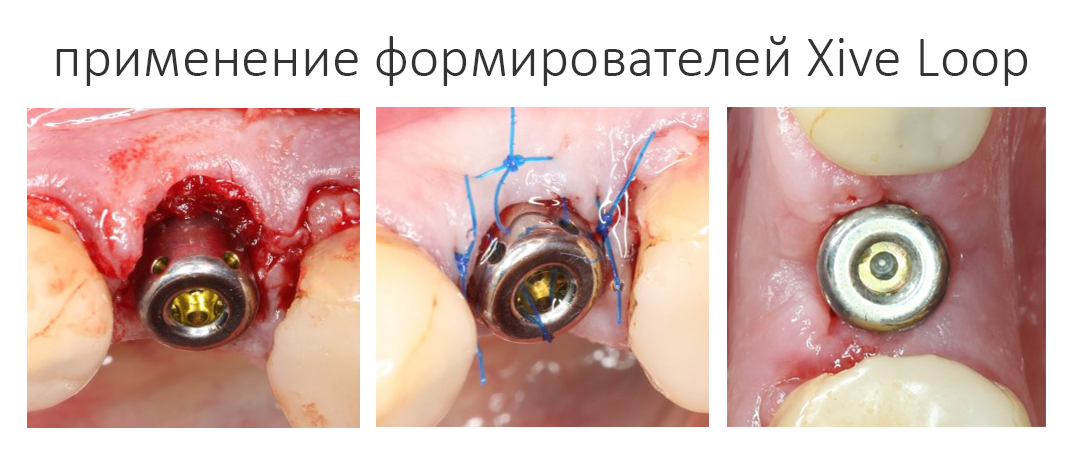
Это полезно при формировании десны методом коронарного или вестибулярного смещения лоскута.
При этом, у формирователей Loop есть два недостатка.
Первое — они стоят почти в два раза дороже стандартных, но при этом такие же одноразовые.
Второе — гигиена с ними существенно затруднена, поэтому после того, как свою функцию они выполнили, лучше поменять их на стандартные.
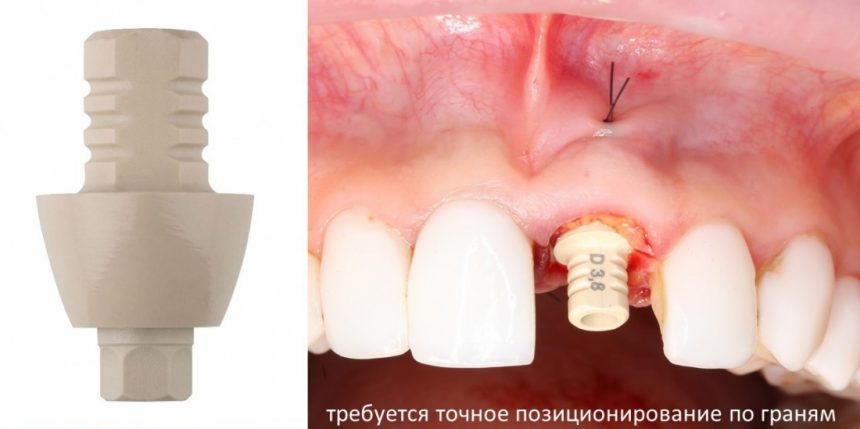
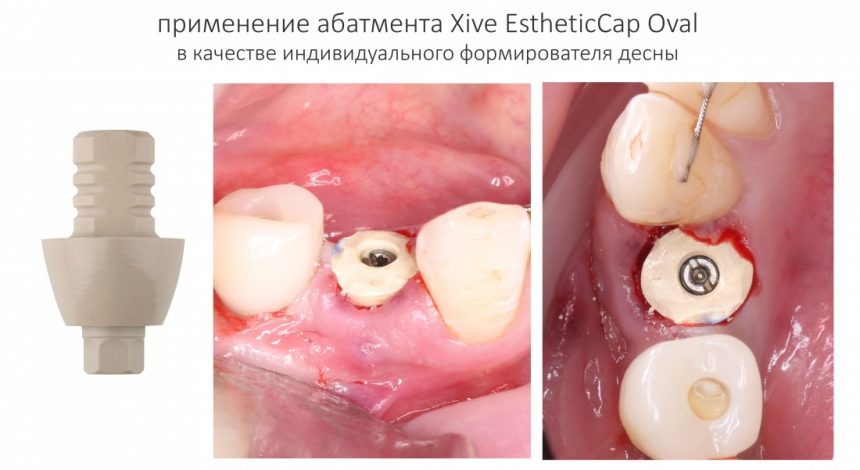
И, наконец, в особо сложных и эстетических случаях, для формирования десны можно использовать тефлоновые абатменты EstheticCap, которые можно индивидуализировать.
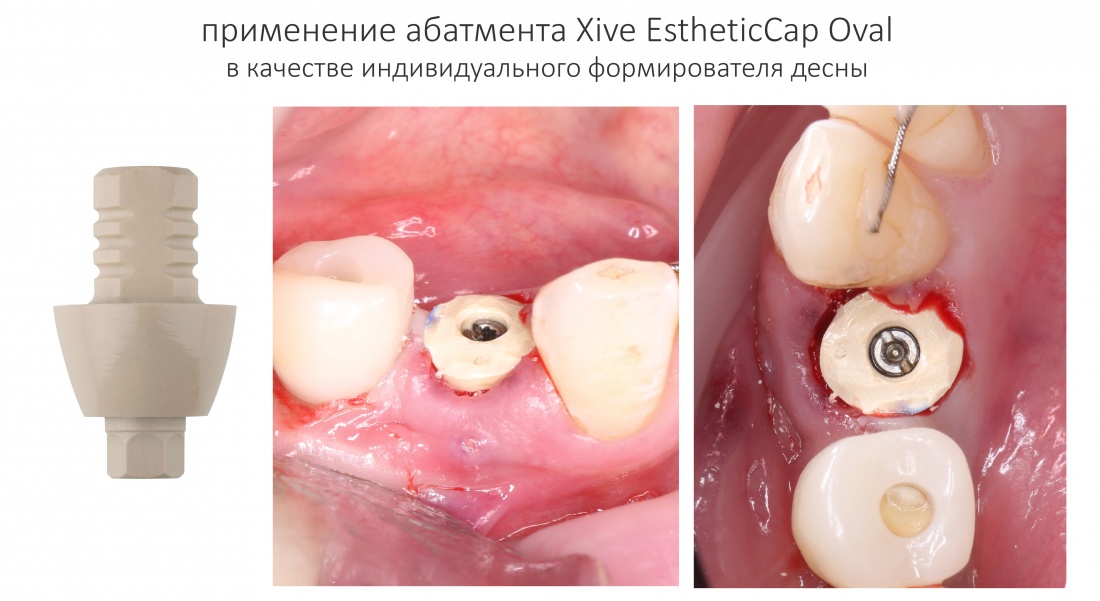
Про EstheticCap нужно знать то, что они не симметричны. А это значит, что если вы планируете их использование, то имплантат нужно выставлять в правильную позицию по граням.


C TempBase это сделать очень просто. А с имплантоводом, на котором есть разметка — еще проще.
А еще — и это приятный бонус, на формирователях также можно применять переключение платформ. Например, если у вас не оказалось формика Slim для имплантата диаметром 4.5, вы вполне можете использовать формик 3.8, благо размеры платформы и шахты у них идентичные. И да, в CLINIC IN мы пользуемся переключением платформ гораздо чаще, чем можно подумать.
В общем, дорогие друзья, имплантационная система XiVE имеет всё необходимое (и даже больше) для правильного формирования десны на любом из этапов имплантологического лечения. Как это делается, мы поговорим чуть позже.
1.4.2. Протетические супраструктуры
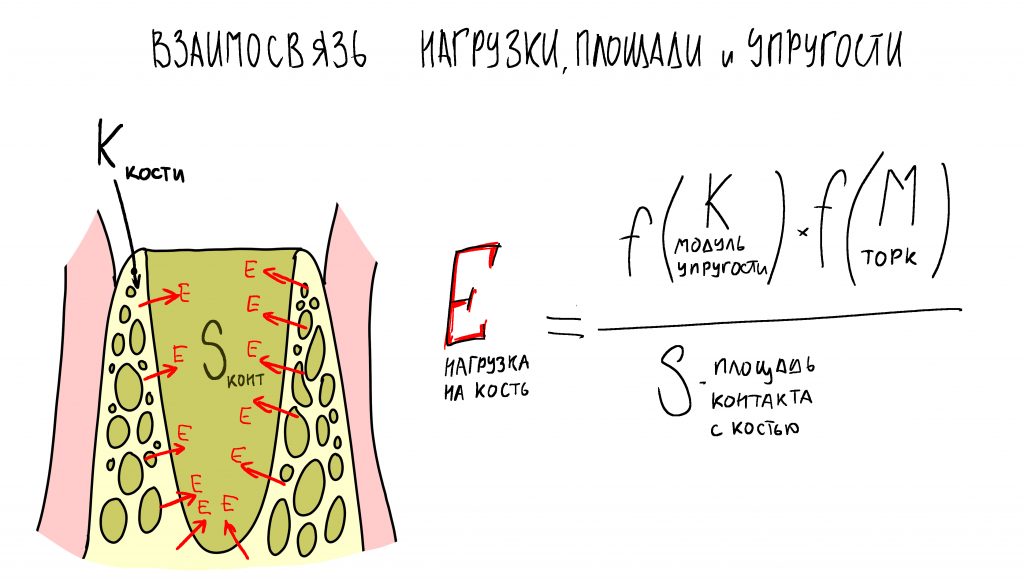
Разнообразие протетических супраструктур, используемых для протезирования на имплантах в различных клинических ситуациях, во многом определяет универсальность имплантационной системы. Фактически, мы можем составить формулу:

Разумеется, формула не абсолютная, но она, хотя бы, даёт представление о том, чем различные имплантационные системы отличаются друг от друга.
Для хирурга-имплантолога важно знать, какие компоненты существуют для того или иного имплантата. Так, на имплантат диаметром 3,0 мм в XiVE есть только 4 варианта абатментов, не считая индивидуальных Atlantis (в России пока не представлены).
Это значит, что если вы захотите сделать пациенту съёмный протез с замочной фиксацией на имплантатах, то трёхмиллиметровые имплантаты использовать нельзя — на них нет необходимых для этого супраструктур. Поэтому логичнее использовать для подобного лечения имплантаты диаметром 3,4 мм, ибо всё необходимые замки, шаровидные и Locator для них есть. То есть, разница 0.4 мм, с точки зрения хирургии несущественная, определяет возможность реализации того или иного плана лечения.
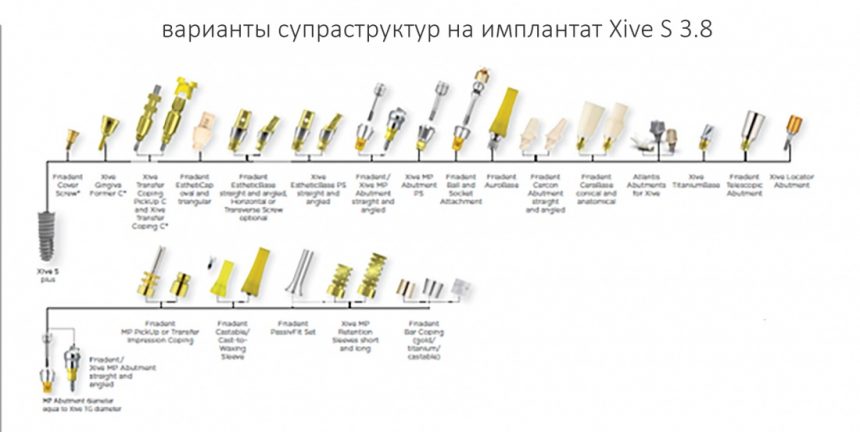
Наибольшее количество супраструктур выпускается на большую платформу 3.8-5.5. Вот, где раздолье для ортопеда:
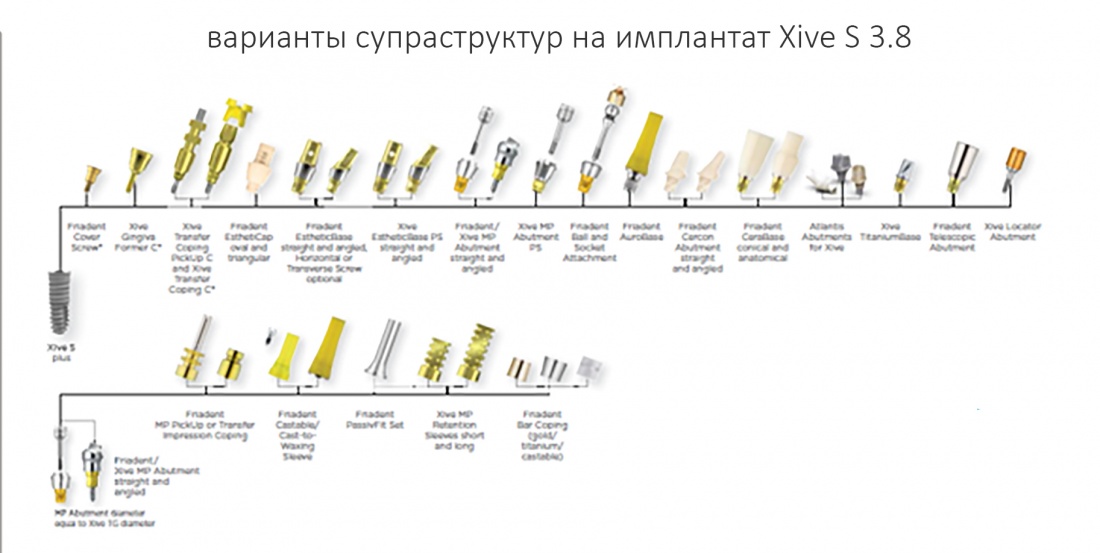
Всего, на платформу 3.8-4.5 мм существует 13 видов абатментов (!), не считая индивидуальных Atlantis, не учитывая возможность переключения платформ и использования абатментов на размер меньше, диаметром 3,8 мм. Согласитесь, с точки зрения ортопеда и вариантов протезирования, это очень даже неплохо.
Разнообразие супраструктур позволяют нам использовать имплантационную систему Xive в любой клинической ситуации и в рамках стандартного рекомендованного алгоритма лечения (читай, без выебонов). Даже при объёмах имплантологического лечения, проходящего в CLINIC IN, мы могли бы работать только этой имплантационной системой и не испытывать неудобств. Лично я знаю достаточное количество клиник, где работают только с Xive и ни в чём больше не нуждаются.
Про протезирование на имплантатах Xive мы обязательно расскажем в одной из будущих статей, а сейчас переходим к самому интересному, хирургическому набору и хирургическому протоколу.
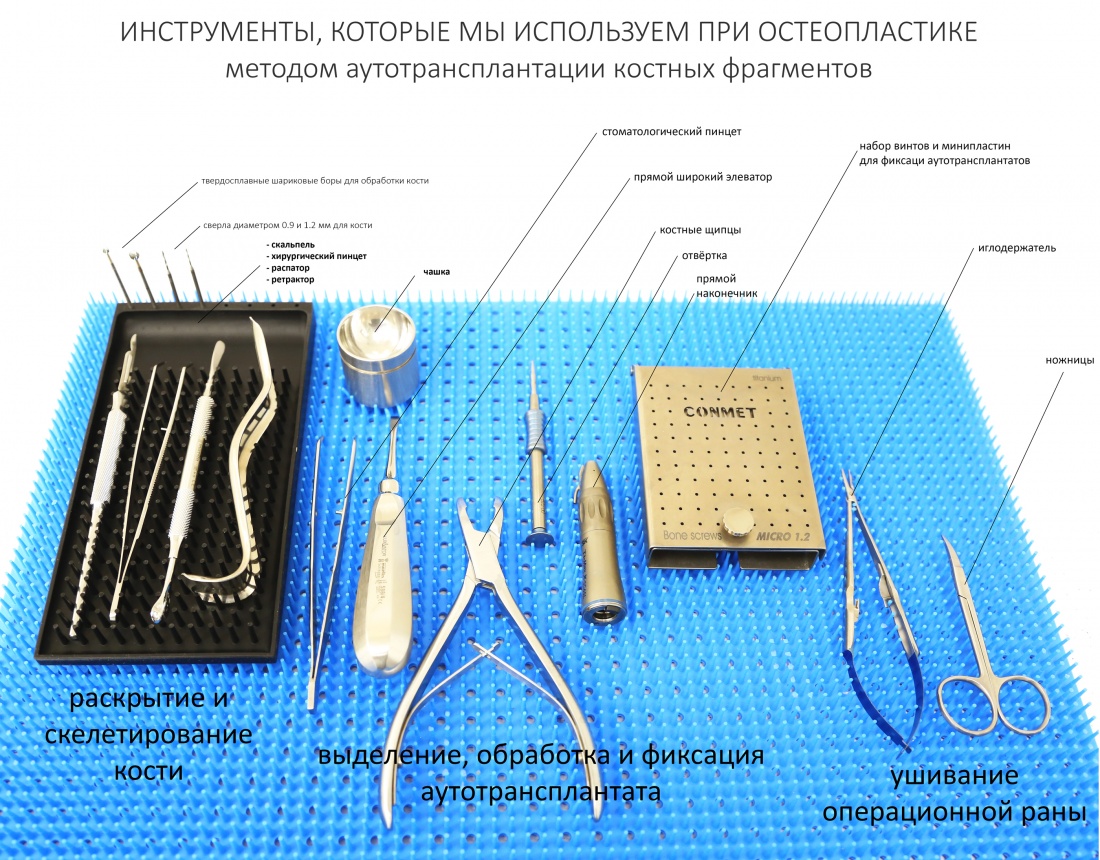
2. Хирургический набор
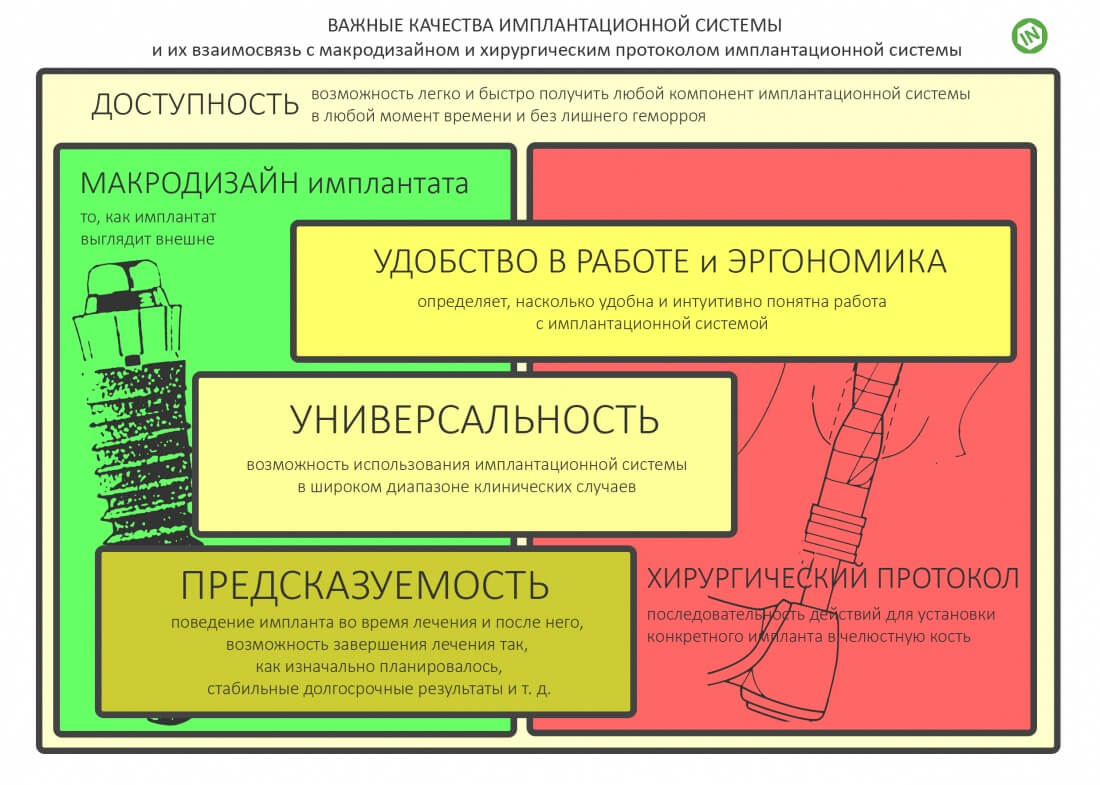
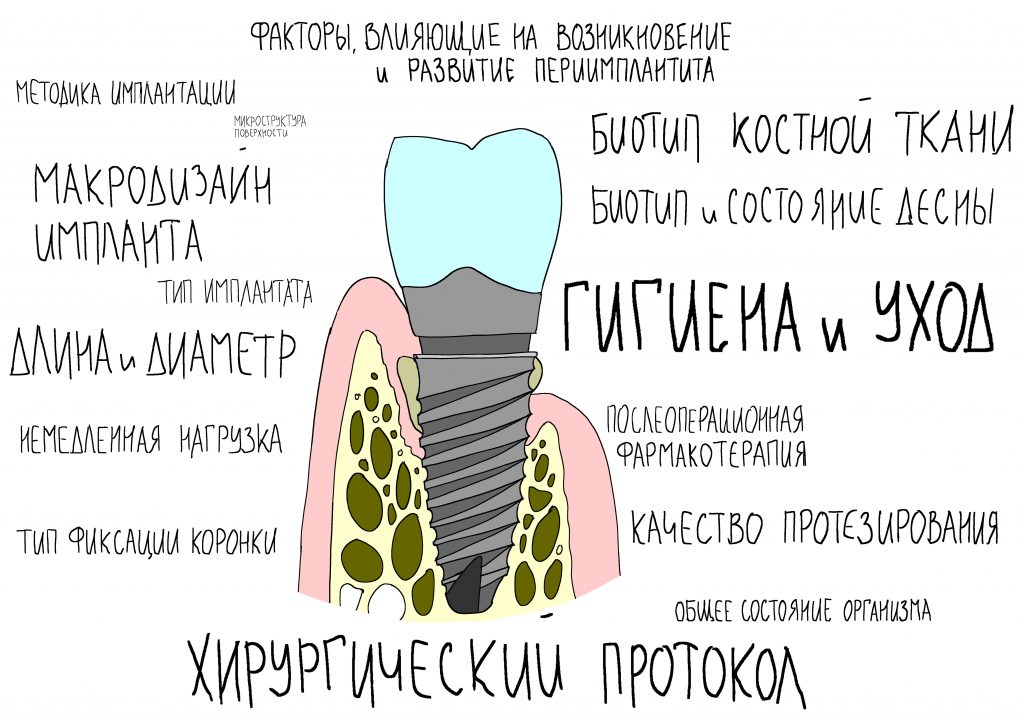
В одной из моих предыдущих статей про имплантацию мелькала табличка, поясняющая основные свойства имплантационной системы:

Если универсальность и предсказуемость имплантационной системы, в большей степени, зависят от макродизайна имплантатов, то удобство её использования и эргономика почти полностью — хирургического протокола и хирургического набора.
Имплантационная система Xive включает в себя очень простой и интуитивно понятный хирургический набор:

Который, к тому же, можно комплектовать по собственному желанию, исходя из потребностей:



Рассмотрим его отдельные части.
2.1. Фрезы
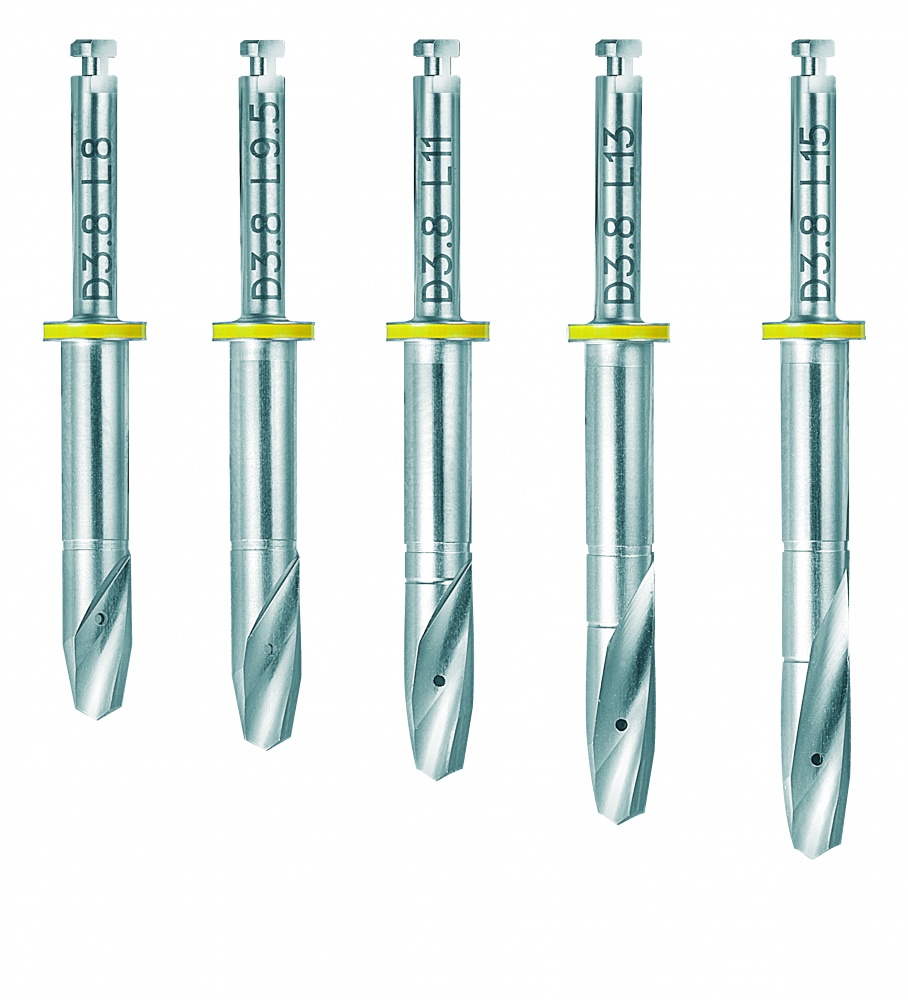
В стандартной комплектации, вы получите два размера основных фрез, длинные и короткие. Они выпускаются в тех же диаметрах, что и имплантаты, плюс две пилотные фрезы, длинная и короткая:


Все фрезы имеют лазерную гравировку для определения глубины погружения
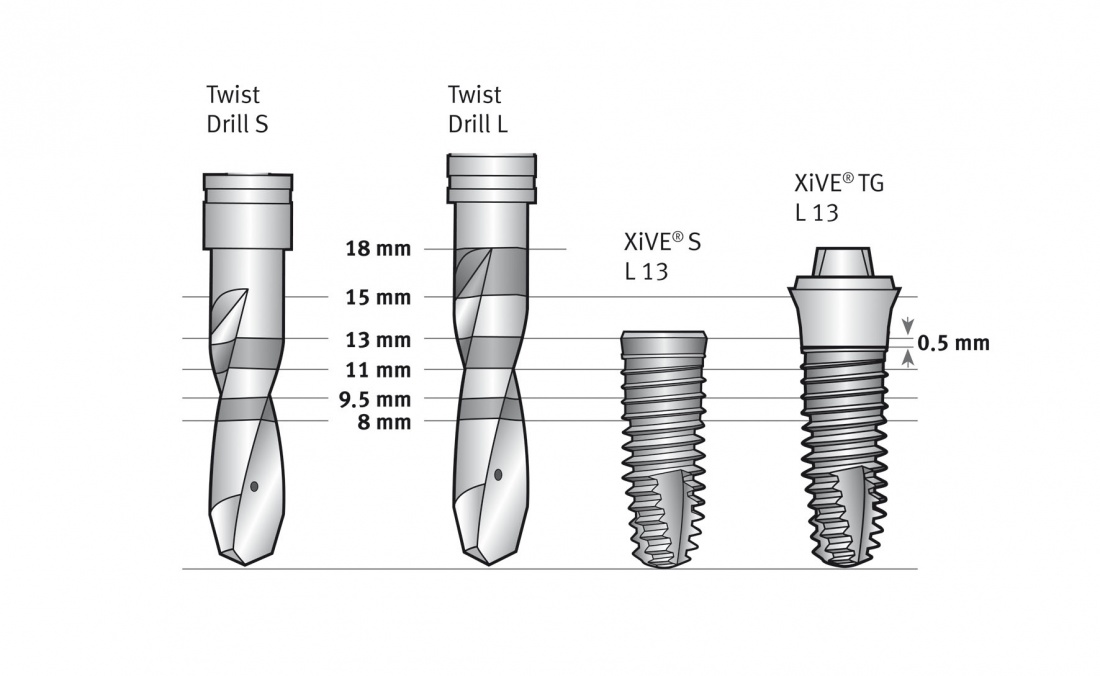
и канал для внутреннего охлаждения (в новом поколении фрез отсутствует).
Для работы с кортикальной костью используется развертка с маркировкой погружения и такой же цветовой кодировкой, как у основных фрез и имплантатов:

Помимо стандартного набора, у вас есть возможность докомплектовать имплантационную систему Xive всем необходимым. Например, докупить одноразовые фрезы — иногда это имеет значение:

или использовать фрезы, калиброванные под длине
или под хирургические шаблоны Nobel Guide



В общем, у вас есть выбор — и это прекрасно.
Стоит лишь напомнить, что основные фрезы — это расходный материал, требующий регулярной замены. В нашей клинике мы меняем их каждые 50 рабочих циклов, чего и вам желаем. Почему надо это делать, написано здесь>>.
2.2. Ключи и отвёртки.
В стандартный хирургический набор Xive входят две гексагональные отвёртки размером 0,9 мм, короткая и длинная, держатель для отвёрток и ключ-трещотка:

Каких-то ограничителей или индикаторов торка у них нет. Предполагается, что их использование будет в пределах усилия руки — около 14 Нсм. Этого более, чем достаточно, в том числе, для немедленной нагрузки и немедленного протезирования
Кроме того, существуют шесть ключей непосредственно для имплантатов, по два (длинный и короткий) для каждой из платформ:

Обратите внимание, что ключ 3,4/TB используется как для докручивания имплантатов диаметром 3,4 мм, так и для установки имплантов Xive любого размера через TempBase.
В основном, мы используем именно его.
Все гексагональные ключи имеют стандартный хвостовик, поэтому могут использоваться как с наконечником физиодиспенсера, так и с держателем отвёртки и ключом-трещоткой.
Для имплантатов Xive TG есть свой ключ, он также входит в стандартный набор.
2.3. Пины параллельности, аналоги имплантатов и абатментов
Стандартный хирургический набор включает в себя три пина параллельности:

По аналогии с Astra Tech, разные их части имеют разный диаметр. Так, тонкая его часть используется после пилотной фрезы и имеет диаметр 2 мм, толстая часть — после фрезы 3,4 мм.
Но вот чего нет нигде, и что очень полезно, в первую очередь, начинающим имплантологам, так это аналоги имплантатов и абатментов.


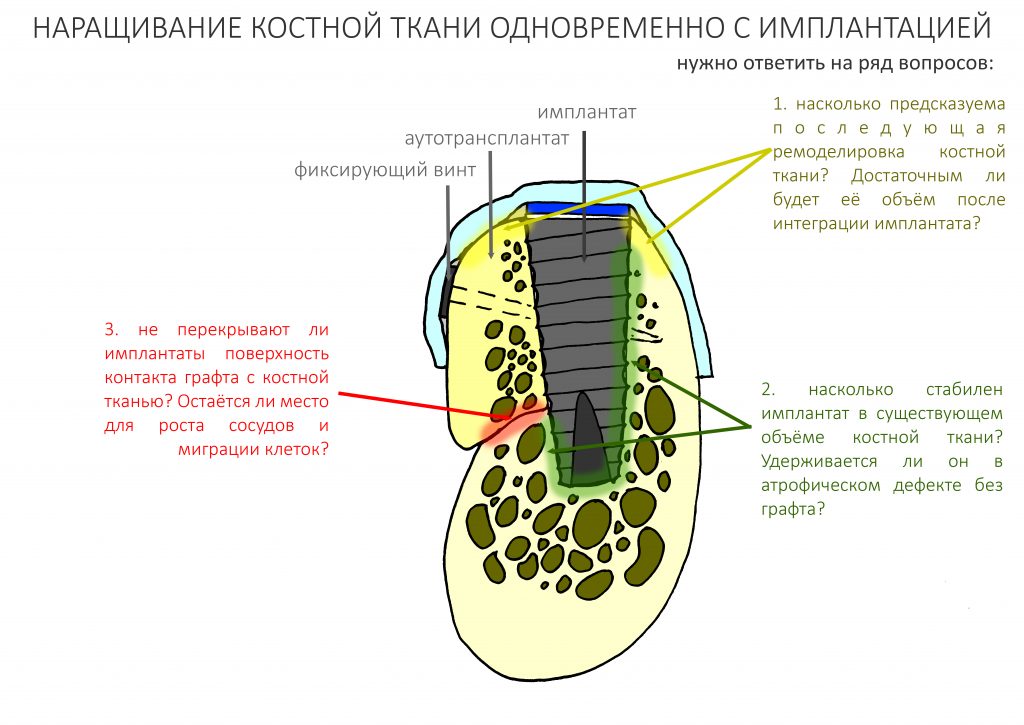
Я напомню, что имплантационная система Xive создавалась, главным образом, как максимально универсальная и удобная для немедленной имплантации и немедленного протезирования. То есть, в методиках, где первичная стабильность имплантата и качество подготовки лунки играют немаловажное значение.
А как определить стабильность имплантата до того, как вы его установили? Для этого есть аналоги имплантатов, точно соответствующие их размерам. В любой клинической ситуации, на любом этапе подготовки лунки, вы можете использовать аналог имплантата для оценки его первичной стабильности.
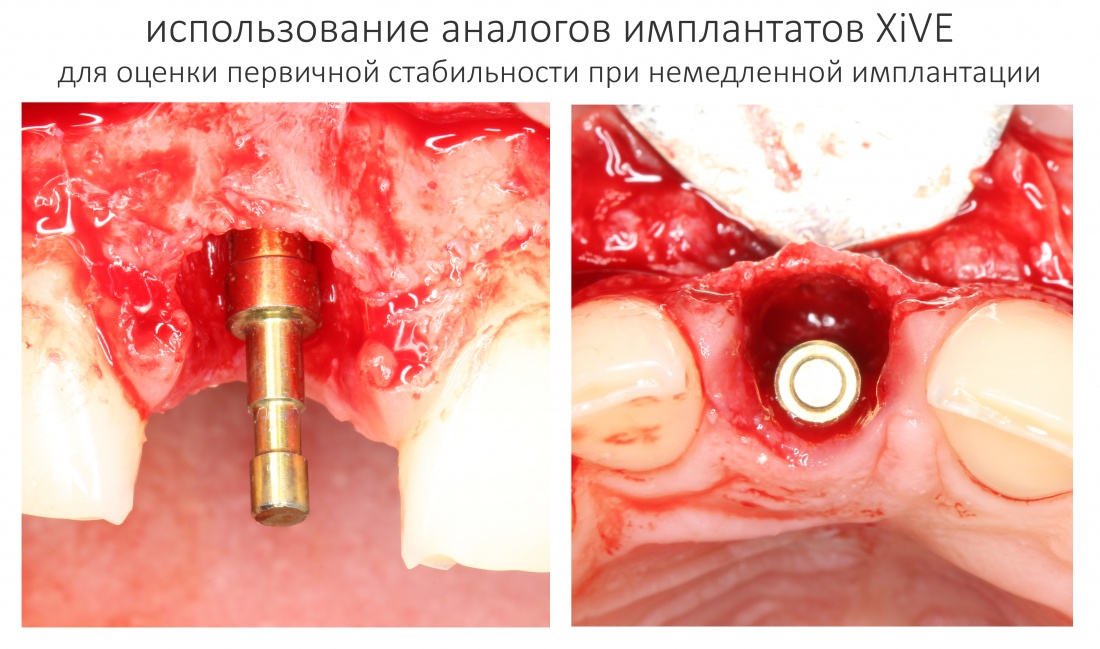
Конечно, это повышает интраоперационную предсказуемость имплантационной системы. Нет необходимости даже открывать имплантат, если в подготовленной вами лунке болтается аналог такого же диаметра.
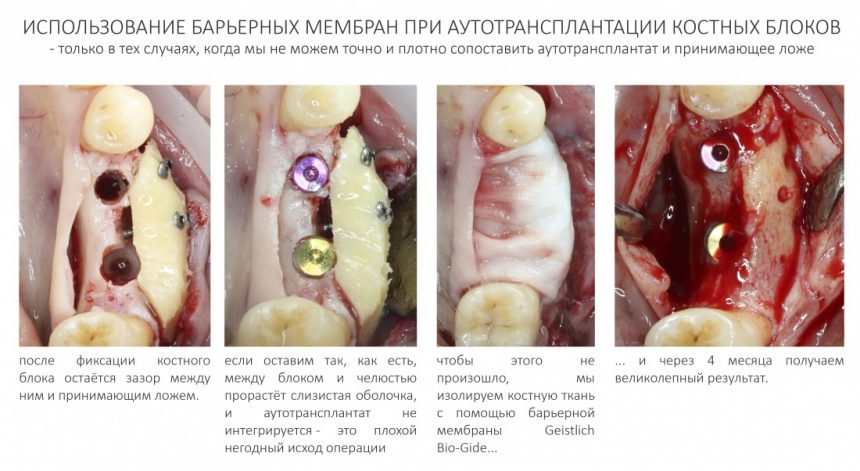
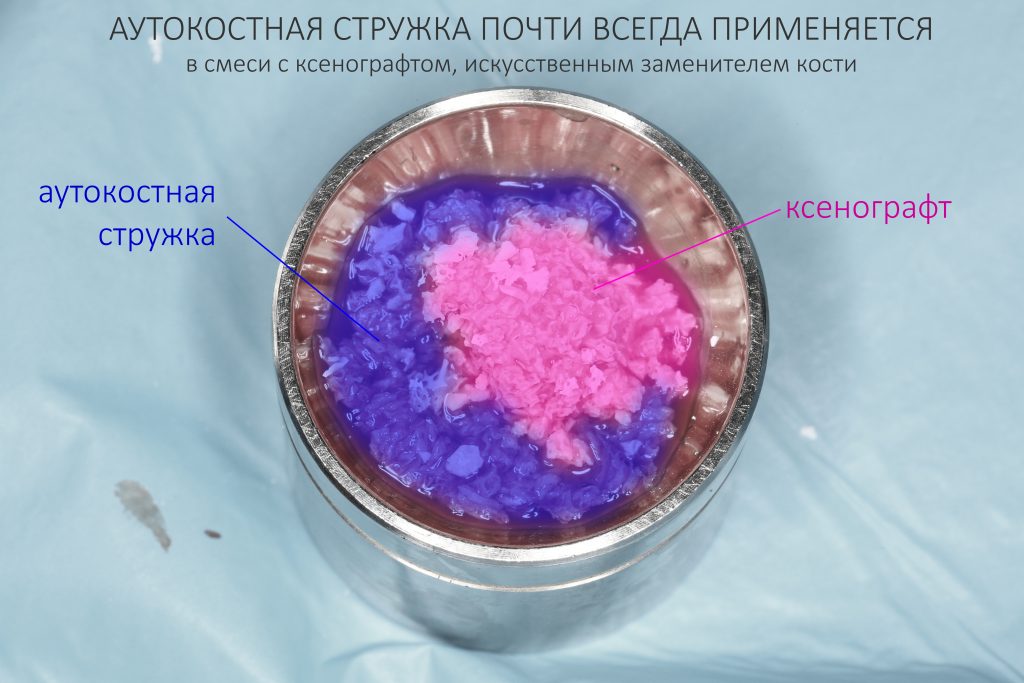
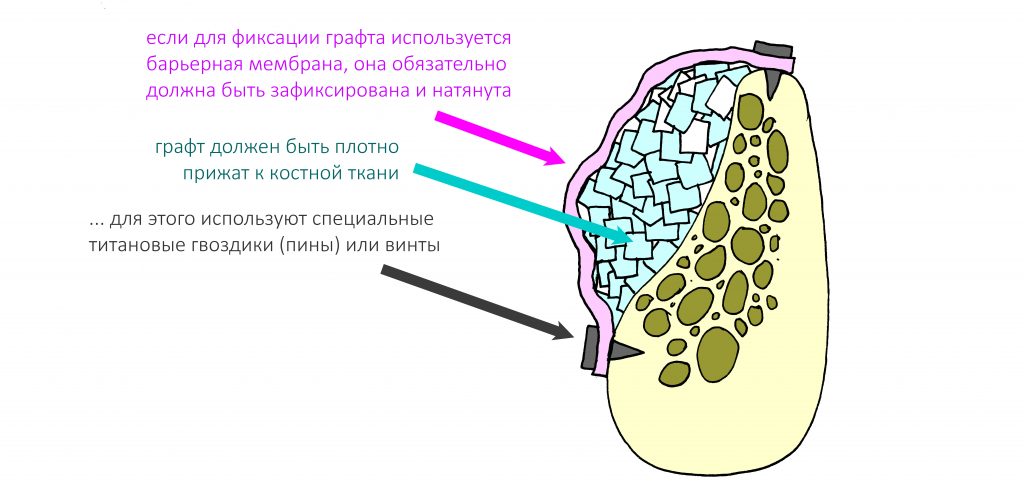
Кроме того, с помощью аналогов импланта очень удобно паковать графт там, где это необходимо:
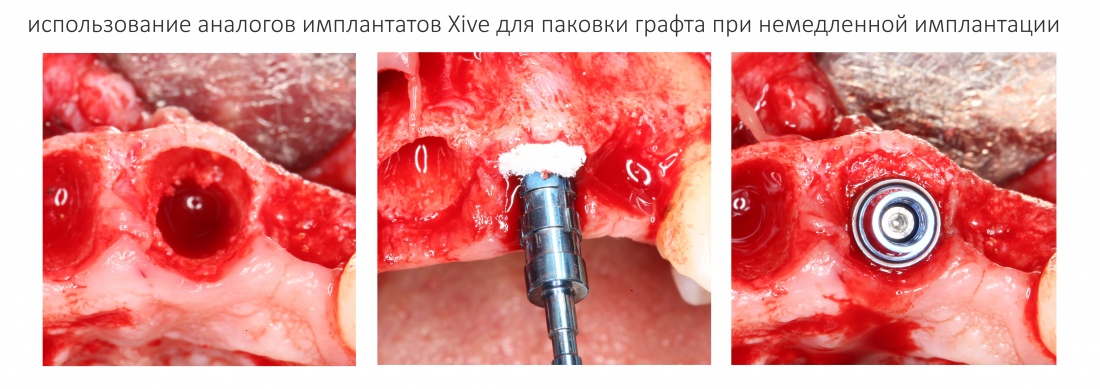
Еще одна полезная вещь — это аналоги абатментов. Вот такого точно нет ни в какой другой имплантационной системе.
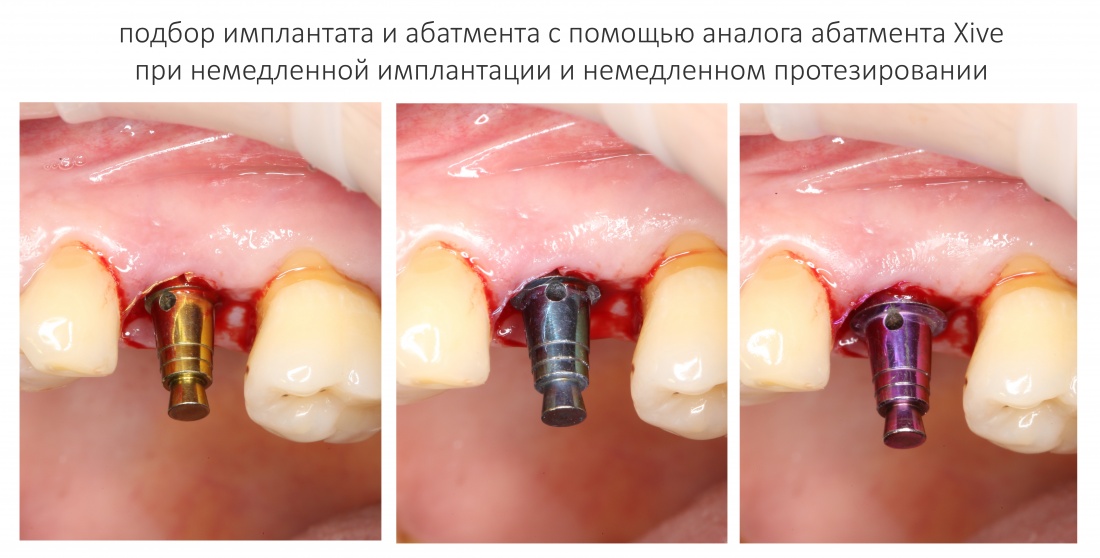
Они необходимы для подбора соразмерного дефекту имплантата и используются следующим образом: маркируется точка входа, лунка проходится на всю глубину пилотной фрезой. Теперь с помощью аналога абатмента можно выбрать имплантат нужного размера. Замечательно? Еще бы!
2.4. Прочие компоненты, входящие в хирургический набор
Совершенно обычными для хирургических имплантационных наборов является удлинитель фрез:

Правда, в Xive он используется крайне редко, ибо существуют длинные основные фрезы.
Для разметки точки входа используется шаровидный бор.

Некоторые доктора заменяют его на фрезу Линдеманна или пику, но, на мой взгляд, шарик удобнее, ибо имеет режущие поверхности со всех сторон.
Поэтому я рекомендую его оставить.
Еще в наборе есть комплект метчиков, по одному на каждый диаметр имплантата. Их использование является обязательным при препарировании костной ткани I и II биотипа.

В целом, хирургический набор Xive построен очень эргономично и в полной мере отражает хирургический протокол. Все его компоненты имеют цветовую кодировку, что существенно облегчает работу хирурга и делает последовательность использования интуитивно понятной. Вам даже не нужно запоминать маркировку фрез — на левой части коробки есть специальная линеечка, с помощью которой вы можете, к примеру, измерить зуб или определить, что и как размечено на инструментах.

Также следует отметить, что кончики всех основных фрез имеют форму усечённого конуса, а значит не разбивают края лунки при переходах.
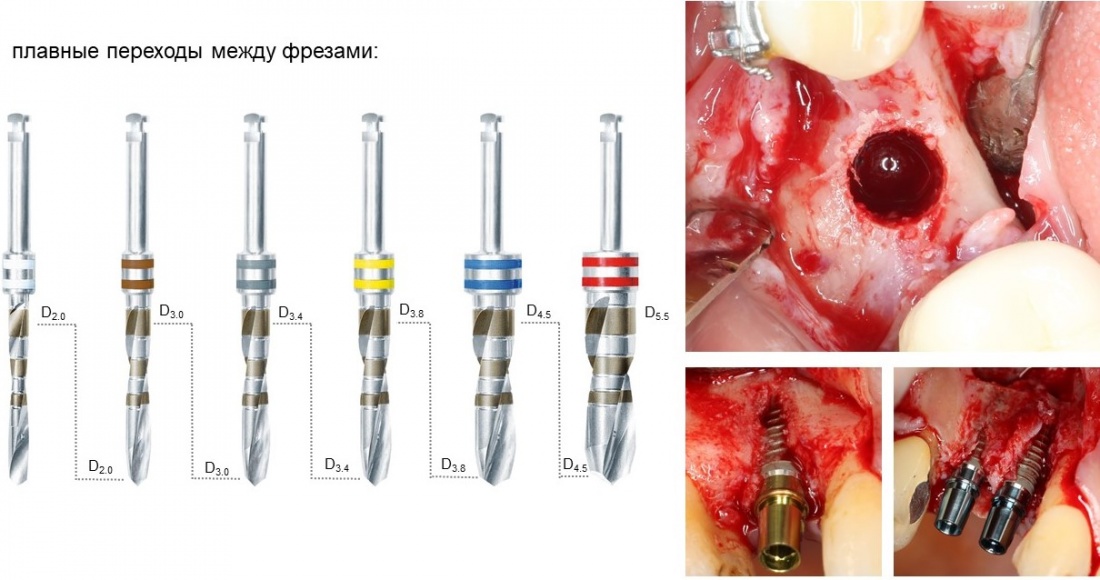
Поэтому подготовка лунки даже большого диаметра получается точной и максимально аккуратной.
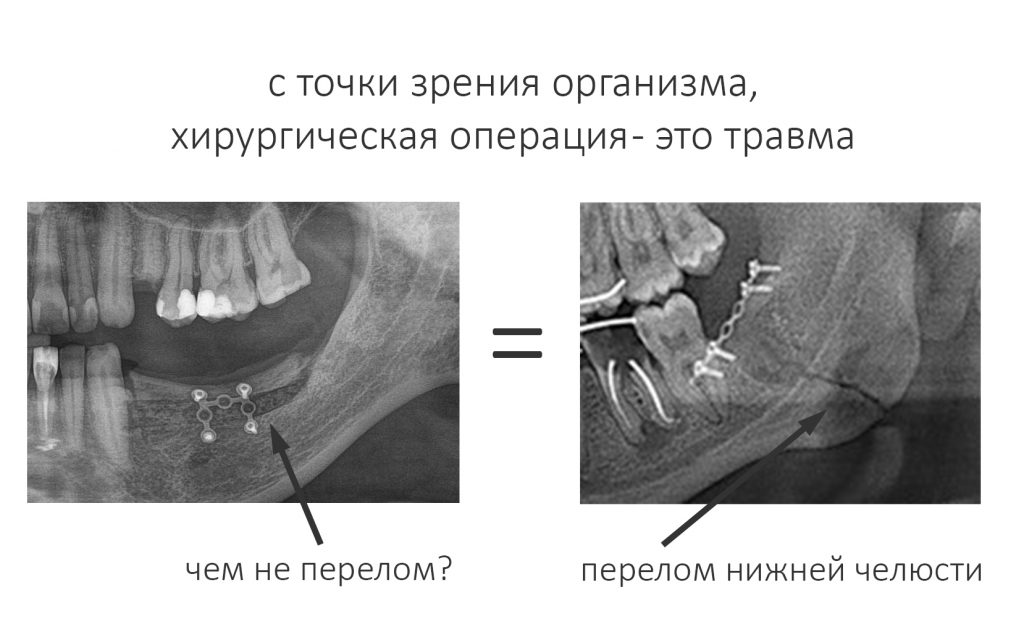
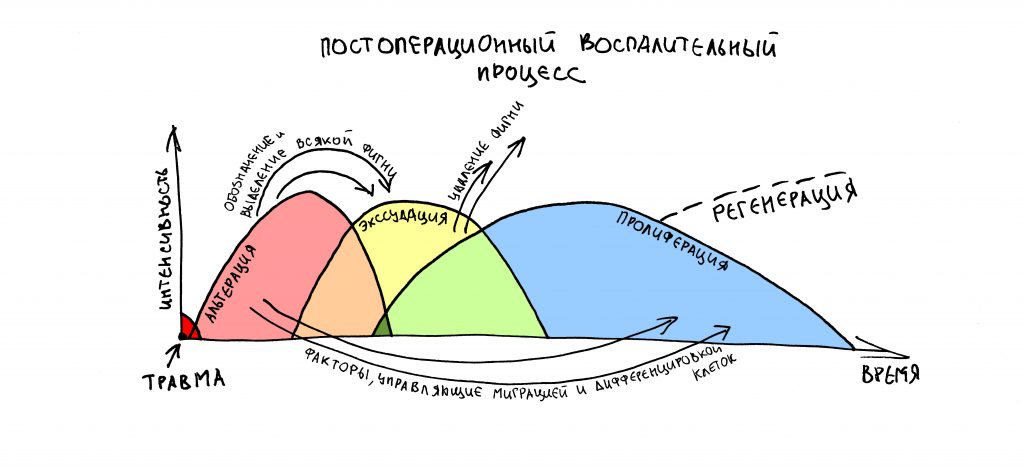
В общих чертах, хирургический протокол преследует две противоположные цели. С одной стороны, он призван обеспечить достаточную стабильность имплантата, с другой — сделать это с минимальной травматичностью.
Что такое хирургический протокол и насколько он важен, можно почитать здесь>>.
В имплантационной системе Xive он выглядит следующим образом:

Благодаря цветовой кодировке, совпадающей с таковой у имплантата (и всех остальных компонентов, вплоть до шаровидных абатментов), вам просто останавливаете подготовку лунки на фрезе нужного цвета.
Рассмотрим эту последовательность поэтапно, на примере установки имплантата диаметром 3.8 мм.
Для начала, выставляем обороты на физиодиспенсере. Мы работаем с понижающими наконечниками 20:1, поэтому выставляем частоту вращения 2000 об/мин с торком не более 20 Нсм:

С помощью шарикового бора отмечаем точку входа. Не нужно пытаться пройти шариком лунку на всю глубину.

Используем пилотную фрезу диаметром 2.0 мм (белые полоски), проходим лунку на всю глубину. Не прилагайте излишних усилий. Чем «плотнее и твёрже» костная ткань, тем дольше идёт подготовка лунки.

На этом этапе мы можем произвести «примерку» с помощью аналога абатмента:
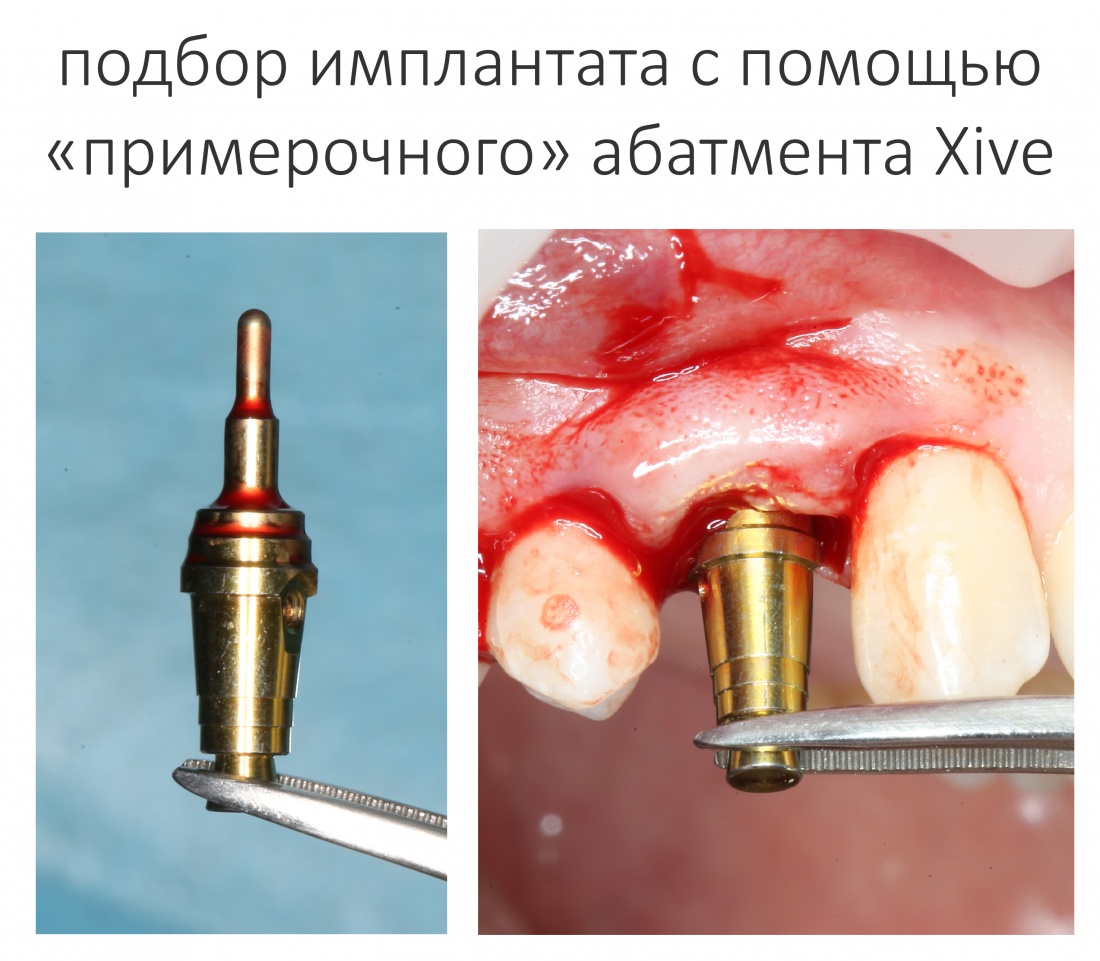
Следующей используется фреза диаметром 3.0 мм. Если вы планируете установку имплантата диаметром 3.0-3.4 мм, имеет смысл снизить обороты до 1600-1400 об/мин. Если не планируете, то можно не менять режим работы физиодиспенсера:

Мы можем еще раз проверить позиционирование с помощью аналога имплантата 3.0 мм (коричневый цвет). И перейти к следующему этапу, расширению лунки до диаметра 3.4 мм. И, если мы планируем установить имплантат диаметром 3.8 мм, то снижаем обороты до 1200 об/мин:

Напомню, что на этом этапе тоже можно проверить направление оси лунки, как с помощью пина параллельности, так и «примерочного» имплантата диаметром 3.4 мм.
И, если всё правильно, переходим к фрезе диаметром 3,8 мм, финишной для текущей клинической ситуации:
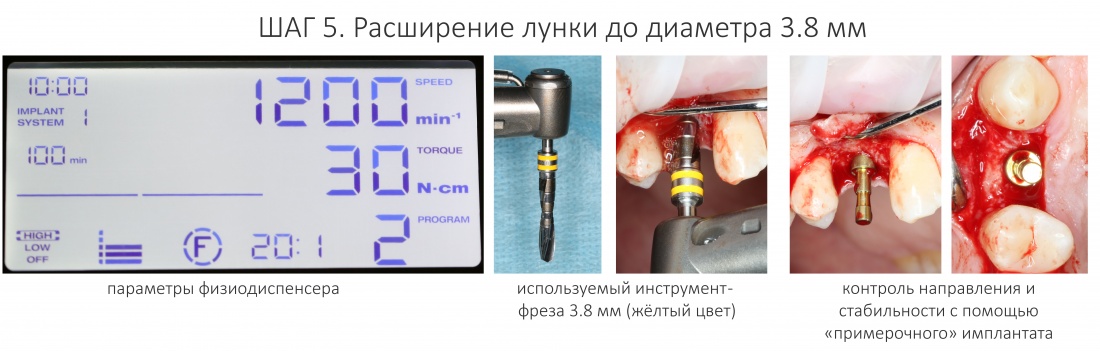
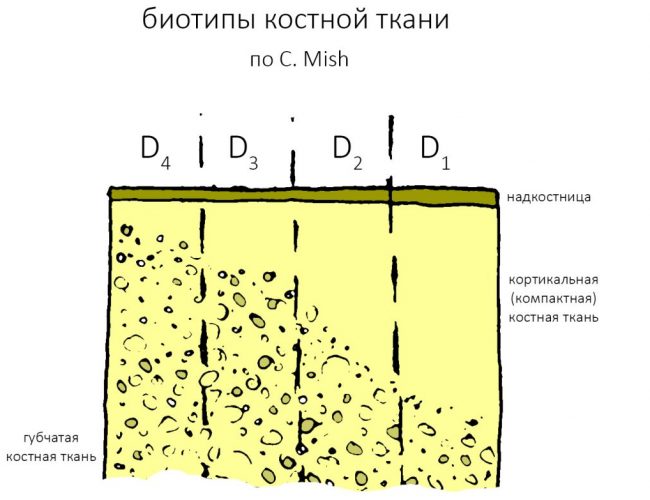
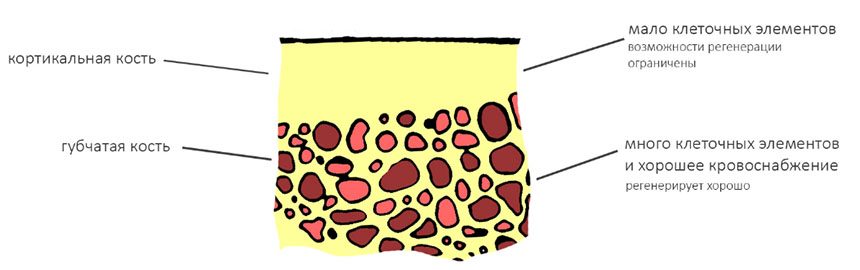
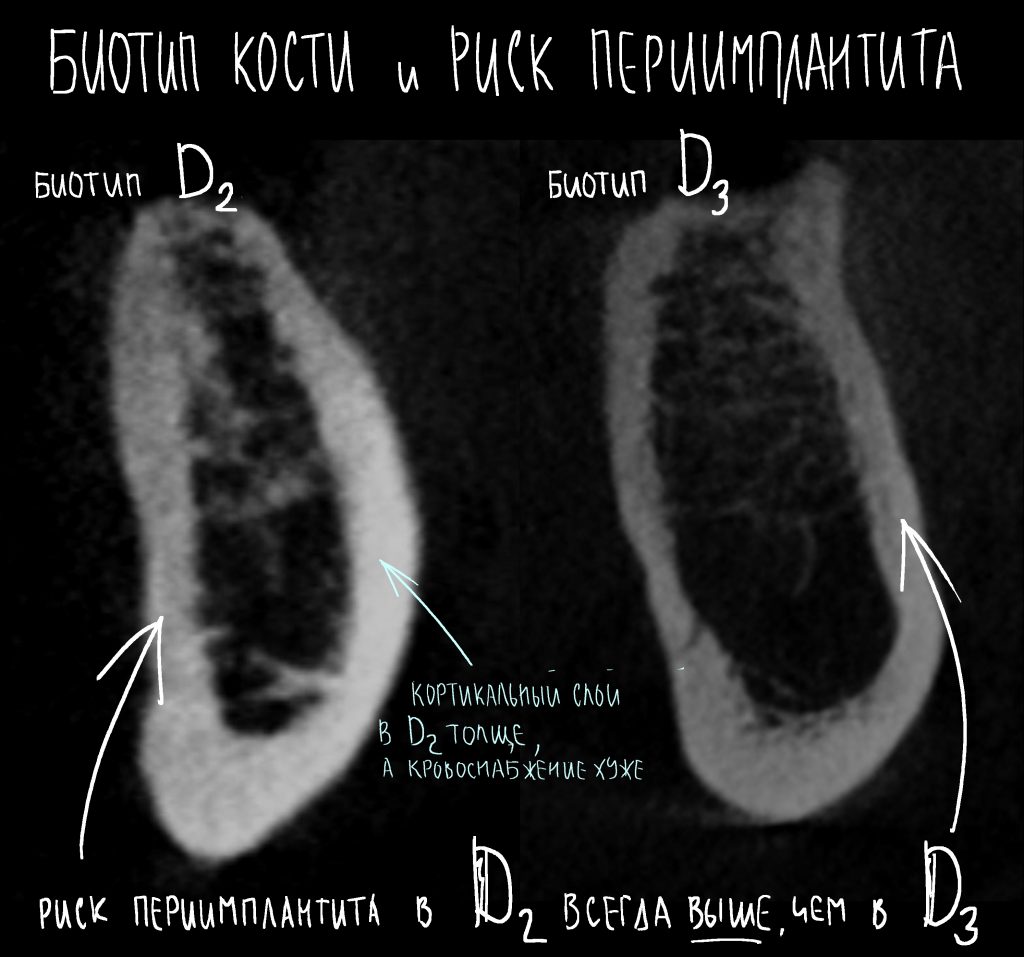
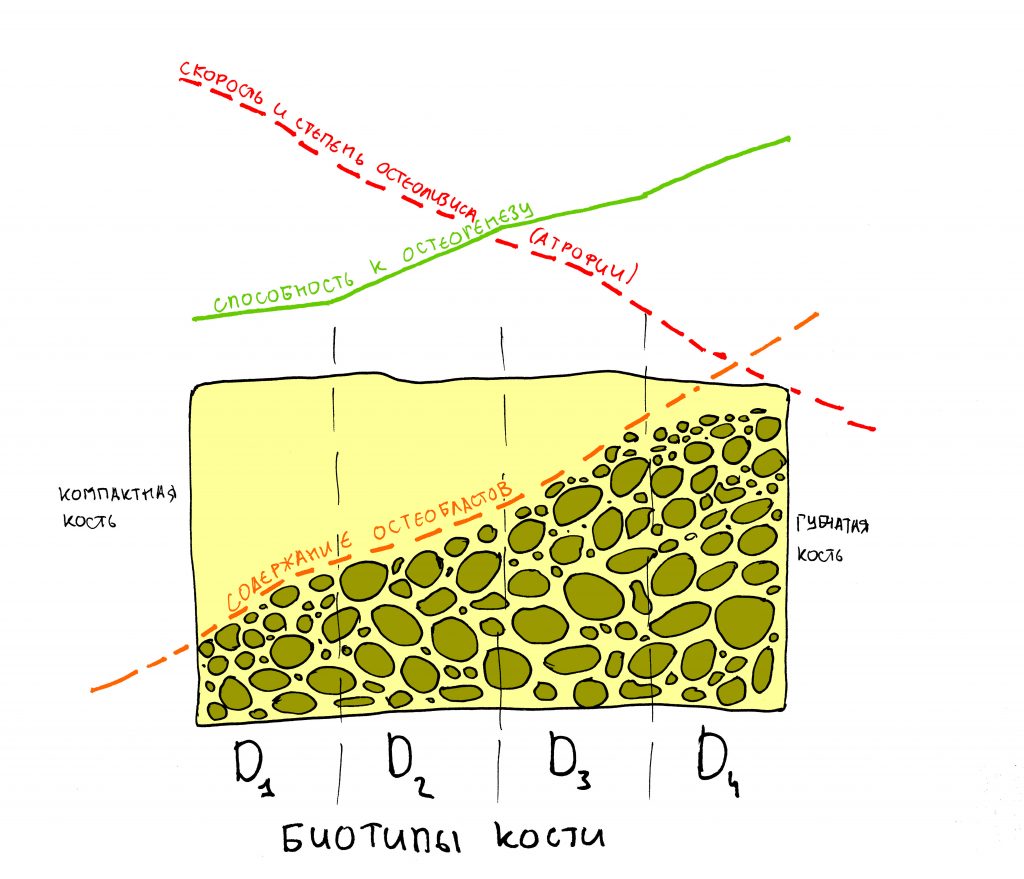
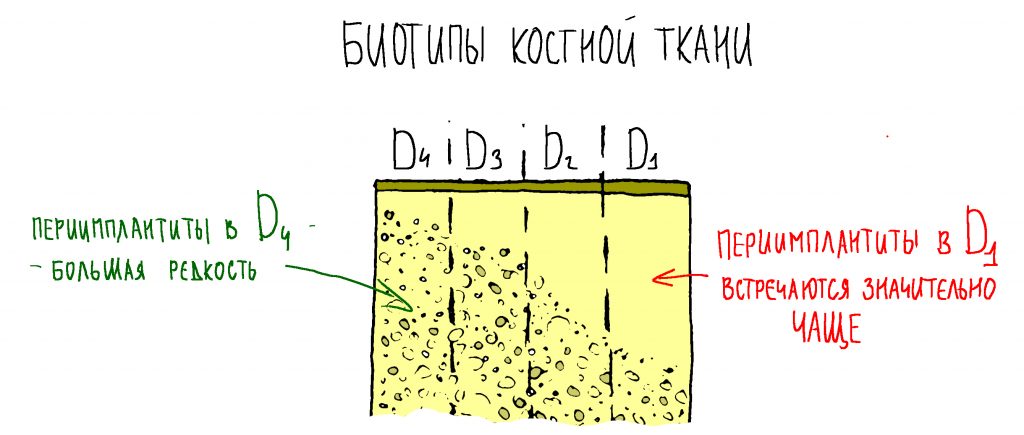
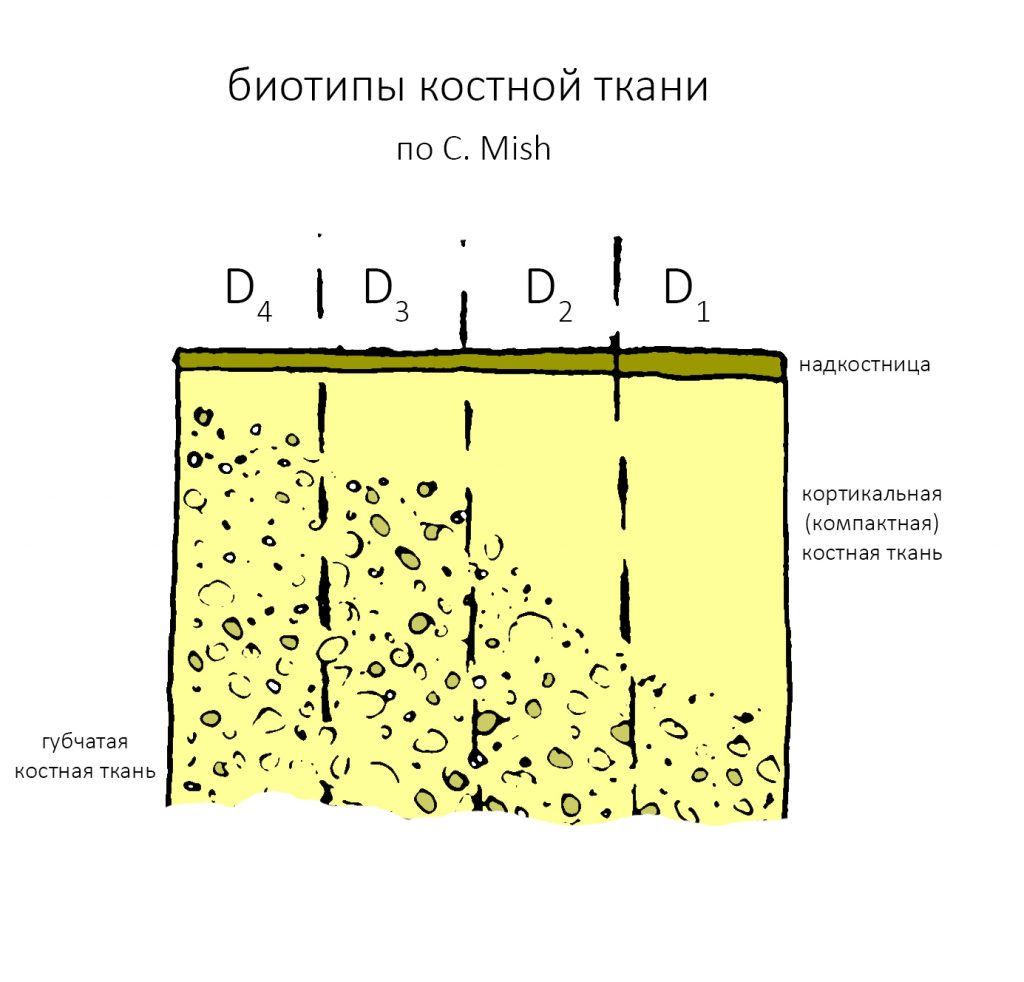
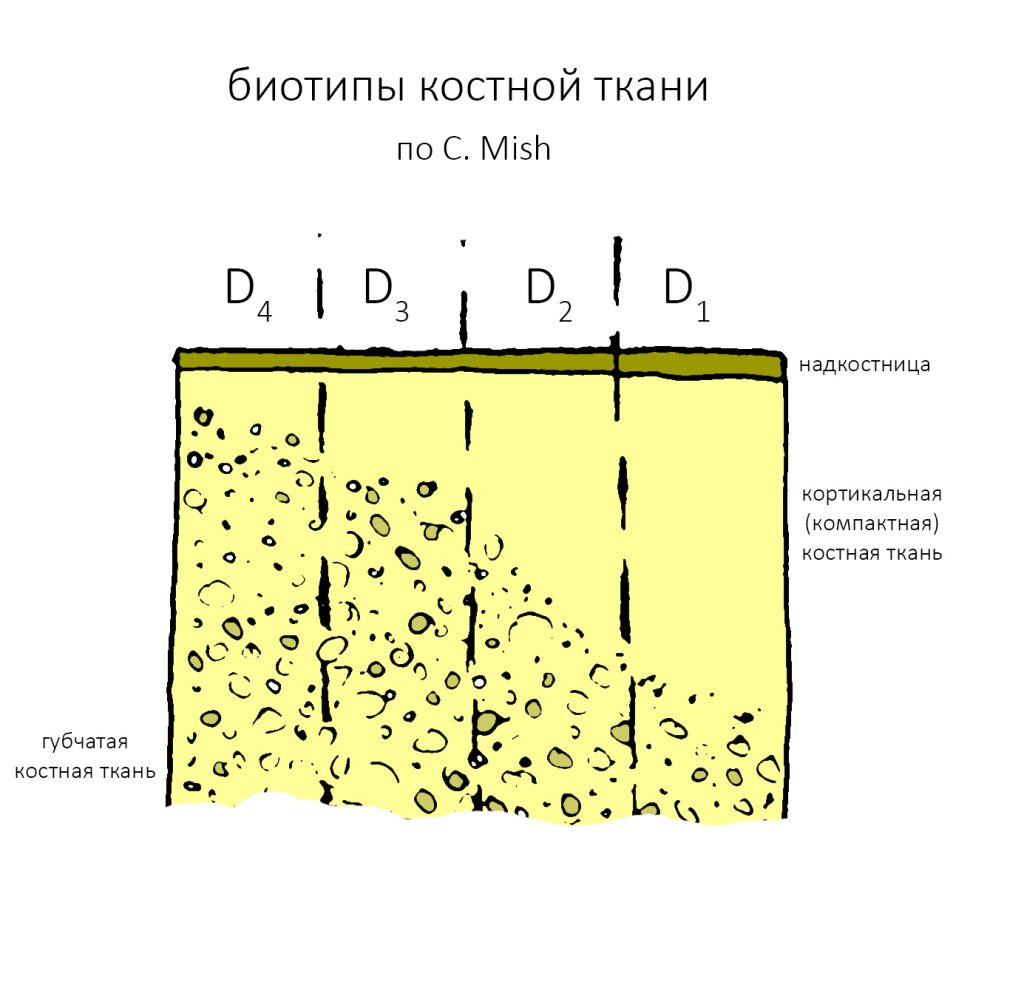
Далее, используем кортикальную развёртку, чтобы обработать кортикальную костную ткань. Я уже говорил вам о том, что кортикальная развертка имеет лазерную гравировку, согласно глубине погружения. Верхняя риска обозначает глубину для I-II биотипа кости (с выраженной компактной пластинкой), нижняя — для III-IV биотипа (с выраженным объемом губчатой костной ткани

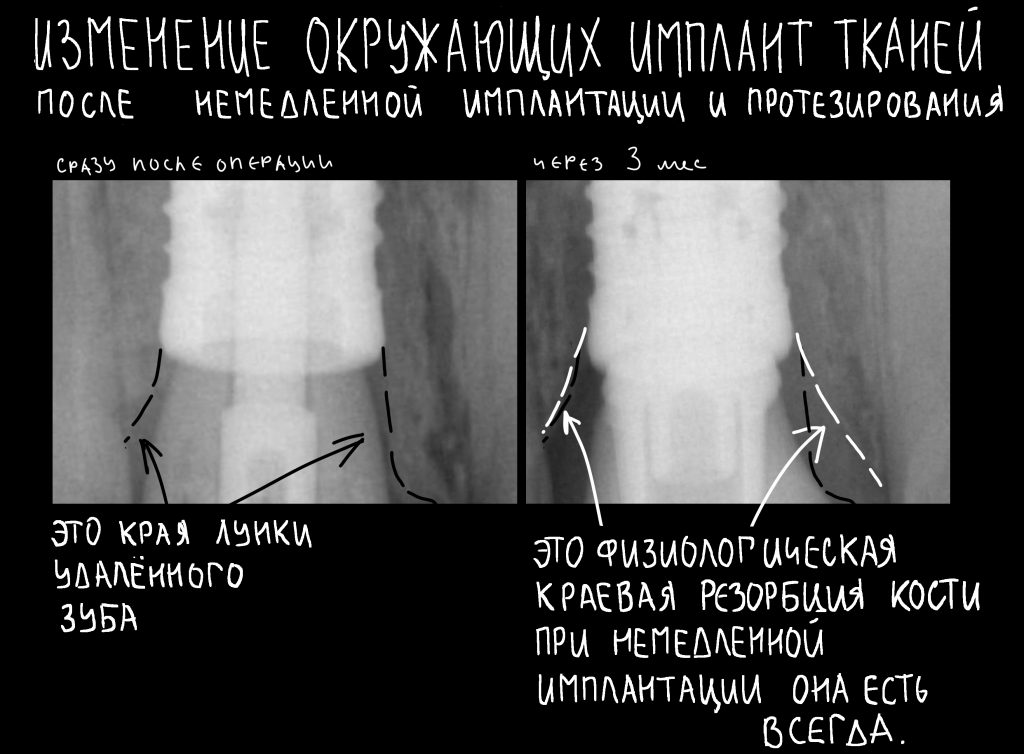
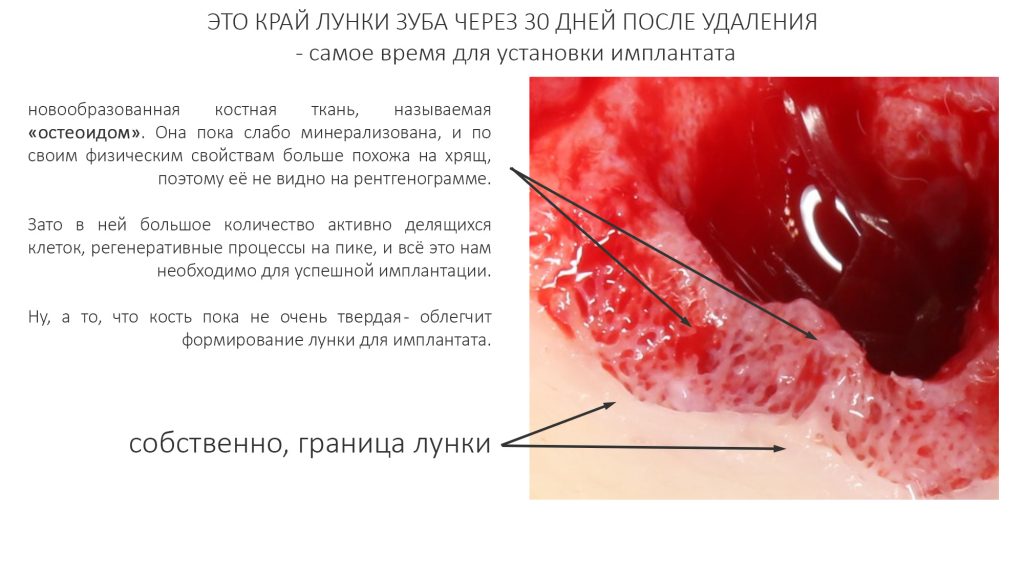
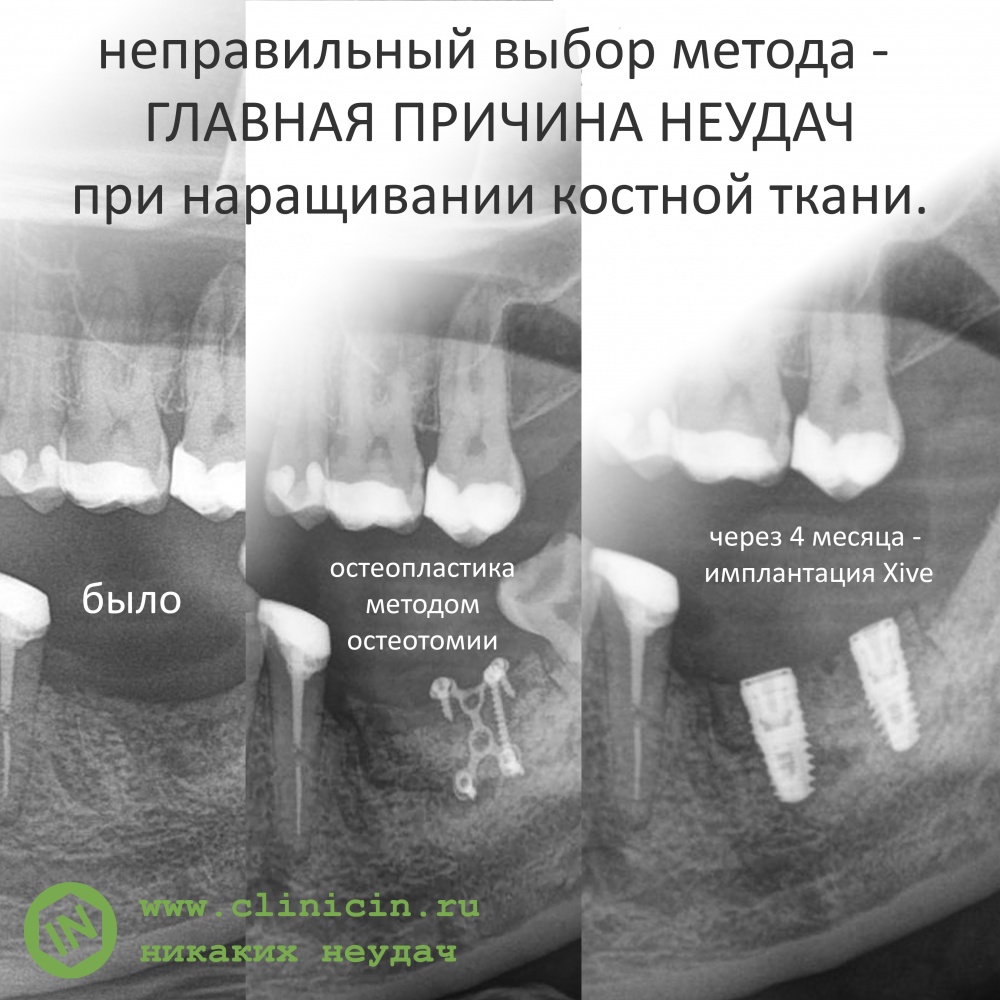
Я же рекомендую вам всегда и во всех условиях погружать кортикальную развёртку полностью — таким образом, вы застрахуете себя и пациента от краевой резорбции и развития периимплантита. Почему важно использовать кортикальные развёртки, особенно в условиях дефицита костной ткани, я писал где-то здесь>>

Если вы работаете с III-IV биотипом костной ткани, то на этом подготовка лунки для имплантата завершается.
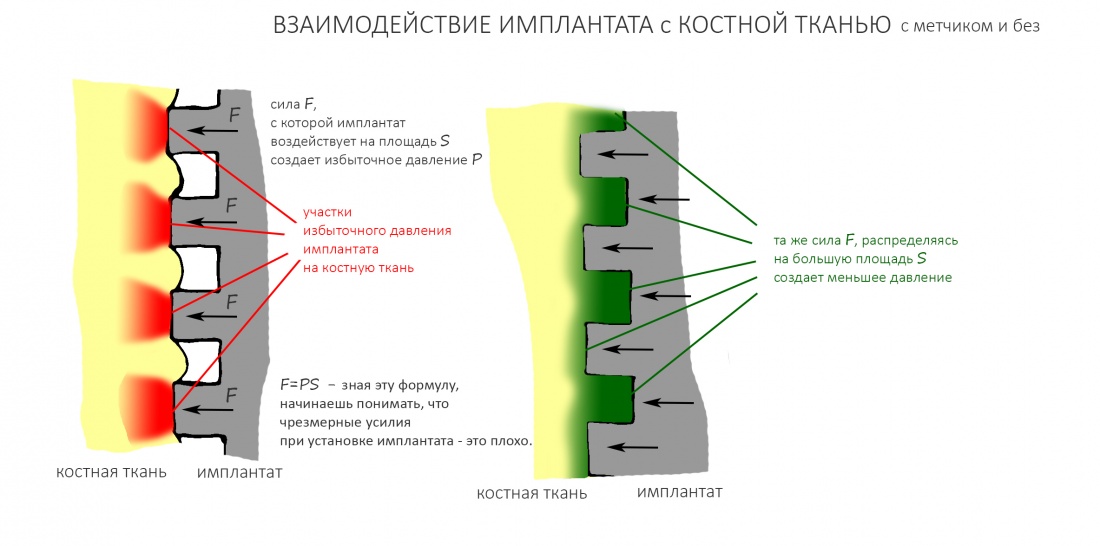
Для I-II биотипа я обязательно рекомендую использовать метчики. Ими проходим лунку, минимум, на 2/3 глубины, при 100 об/мин без охлаждения и торке в 30 Нсм:

Задача метчика — равномерно распределить давление имплантата на костную ткань.
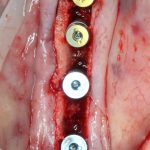
Важный момент! Если вы сделали всё правильно, подготовленная лунка должна кровоточить, а имплантат без вращения должен проваливаться в неё,как минимум, наполовину вне зависимости от его длины:
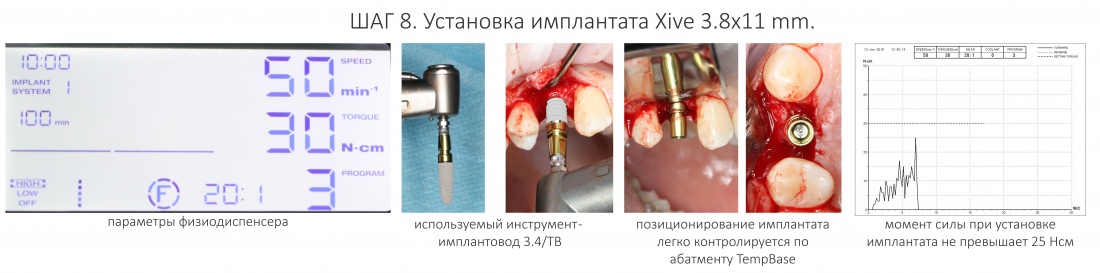
Поскольку на устанавливаемом нами имплантате уже зафиксирован временный абатмент TempBase, мы используем соответствующий гексагональный ключ 3.4/TB.
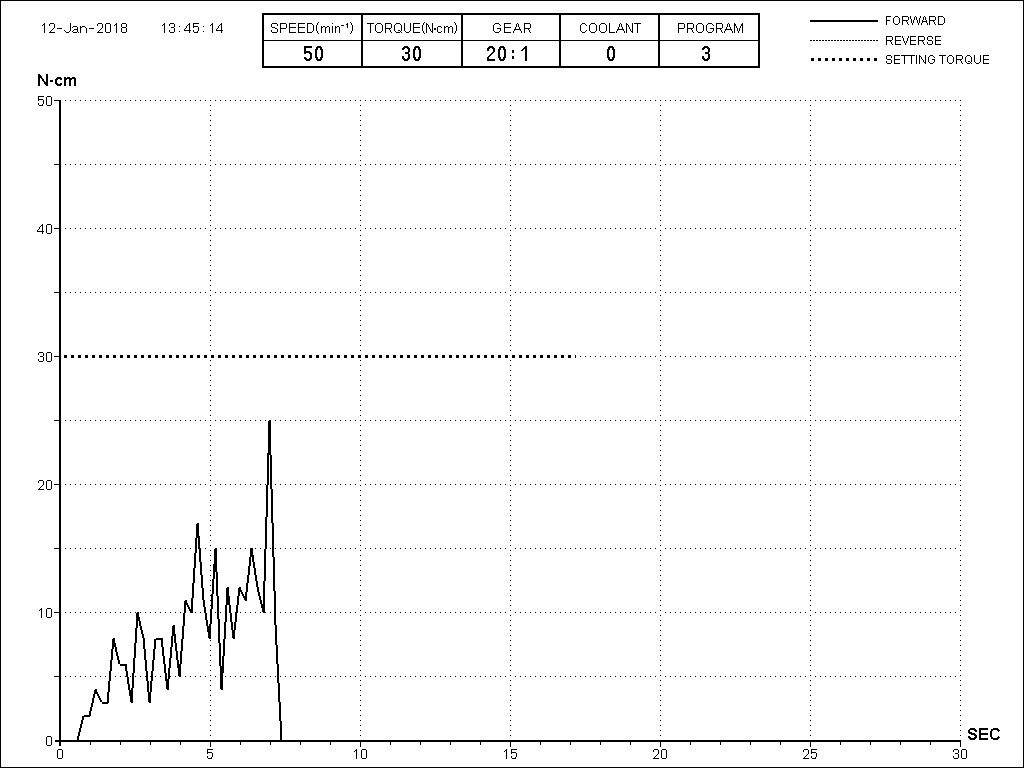
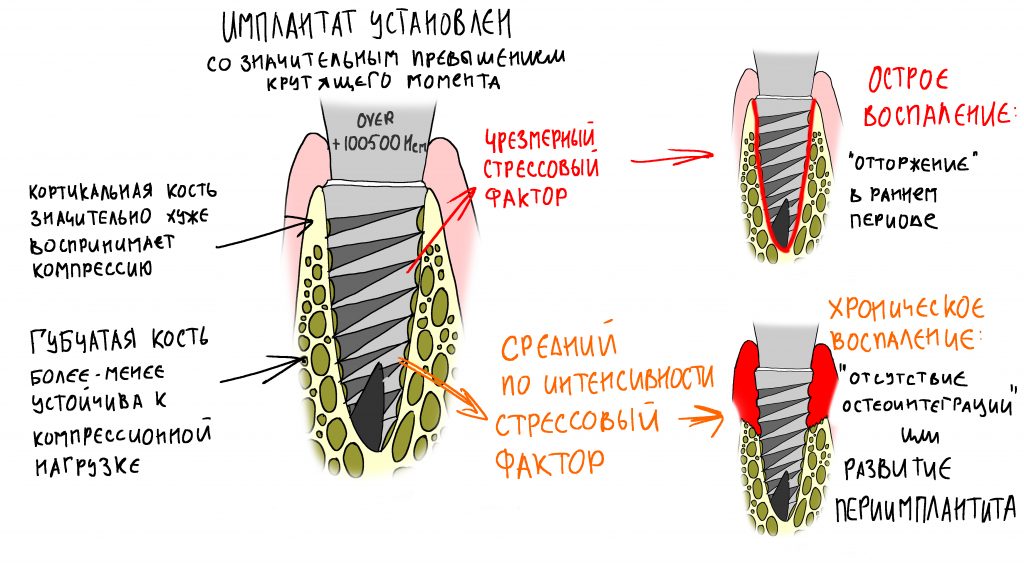
Устанавливаем имплантат с усилием не более 30 Нсм. График торка, записанный диспенсером, выглядит как-то так:
Я не рекомендую закручивать имплантат вручную, с помощью ключа-трещотки или даже динамометрического ключа. Используйте только машинный привод и наконечник. Дело в том, что машина вас тормознёт, если вы превысили торк (а это очень опасно), в то время как ни ключом, ни динамометром вы его не прочувствуете. И, следовательно, не остановитесь. И накосячите.
Всё. Имплантат установлен. Я хотел бы еще раз напомнить вам про оптимальный момент силы:

Избегайте больших (свыше 30 Нсм) усилий. Поверьте, для немедленной нагрузки (немедленного протезирования) торка в 20 Нсм более, чем достаточно. При этом. низкий момент силы (до 10-15 Нсм) ничем не грозит. В то время, как излишнее давление имплантата на костную ткань — наиболее частая причина всех проблем. Подробнее об этом написано здесь>>
Итого, мы получаем очень простой и интуитивно понятный хирургический протокол. Требующий, однако, большего количества инструментов:

Удобно ли это? С одной стороны, чем больше фрез используется — тем меньше переходы между ними, тем плавнее и менее травматично идёт подготовка лунки, тем комфортнее ощущают её пациенты. С другой — выше износ инструментов, дольше идёт хирургическая операция. Однако, на мой взгляд, время и износ — это последнее, что должно нас волновать.
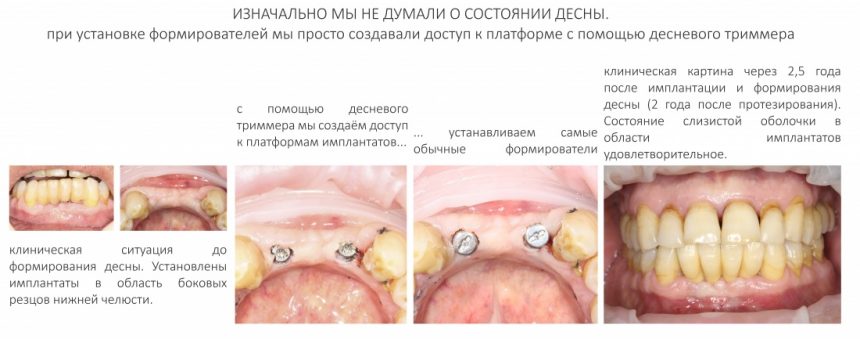
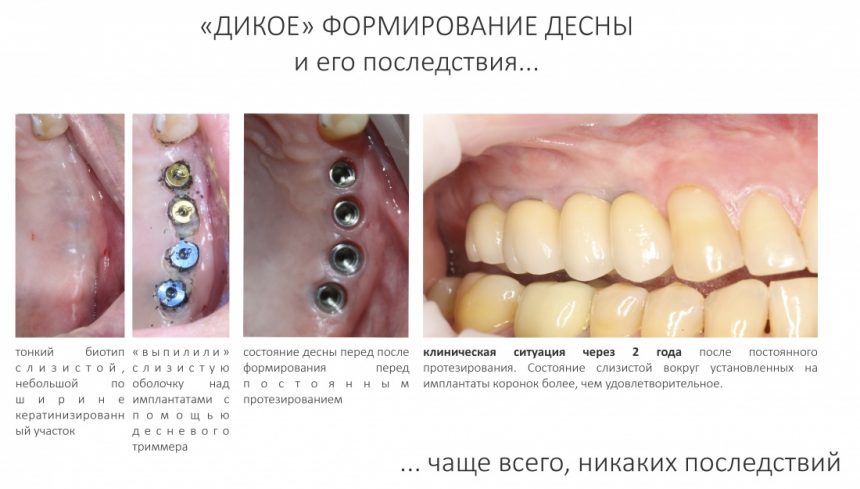
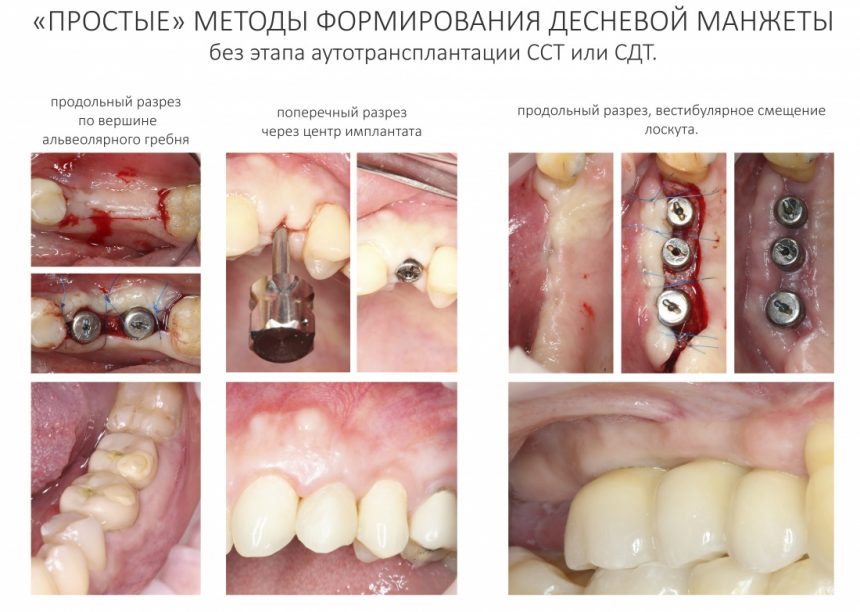
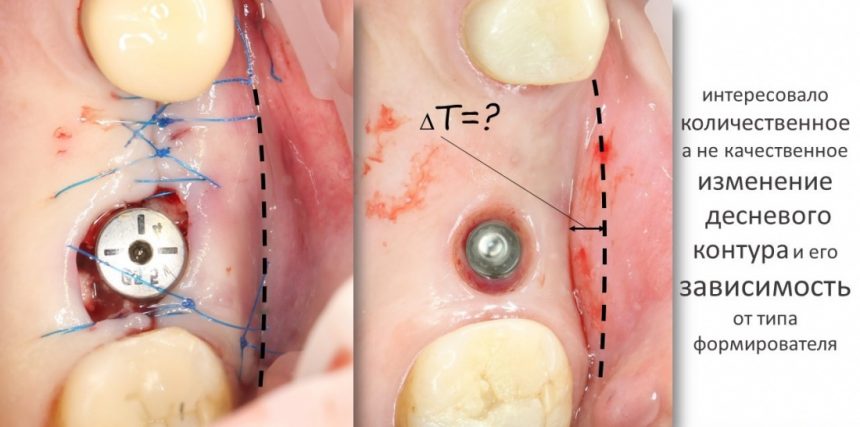
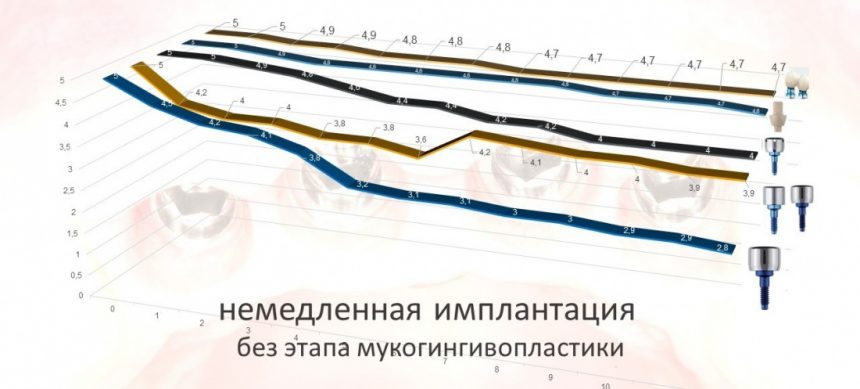
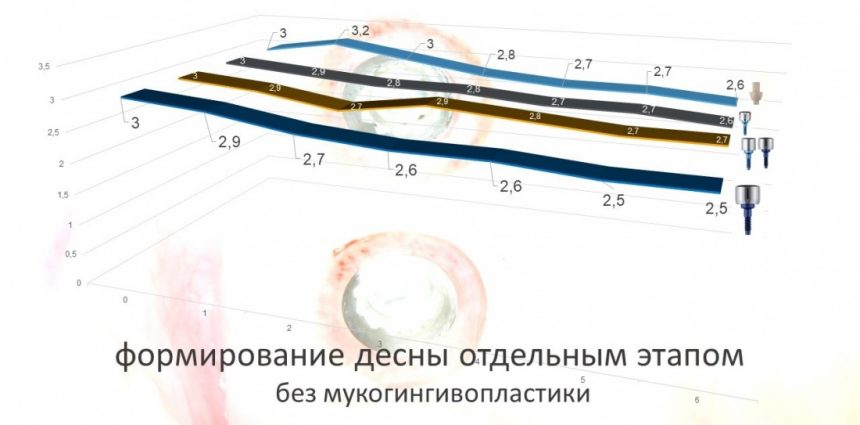
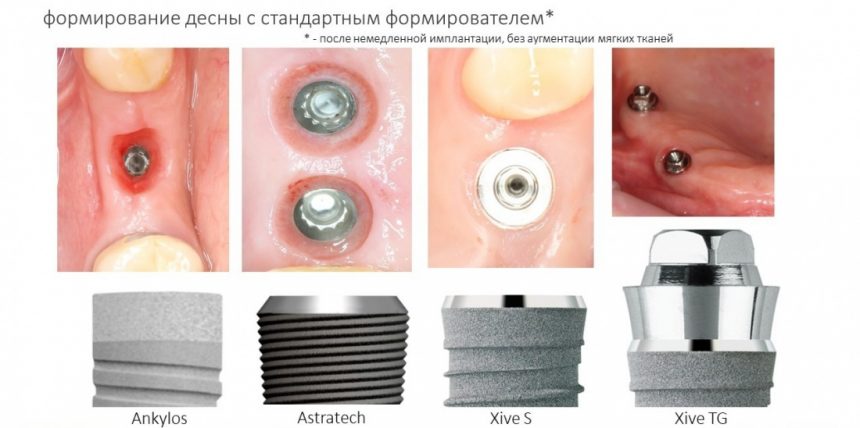
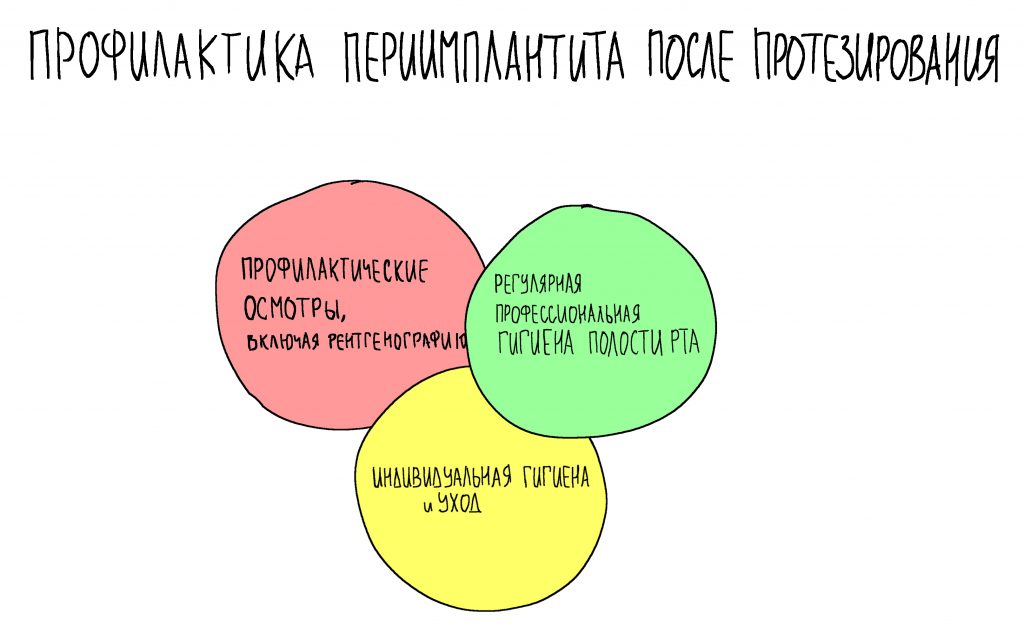
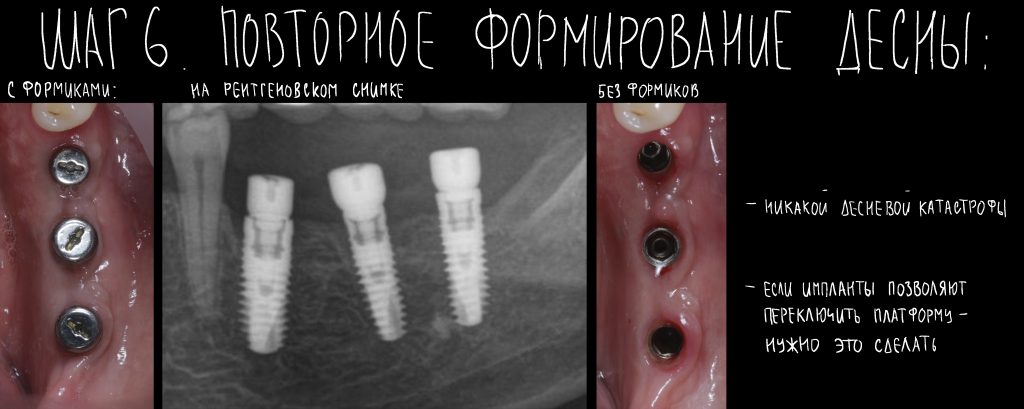
4. Формирование десны
Чуть выше я уже написал о том, что, вопреки всеобщему мнению, имплантационная система Xive предлагает достаточное количество решений для формирования десны. На выбор, у нас есть следующие варианты:

и мы выбираем то, что нам необходимо в конкретной клинической ситуации. Например:
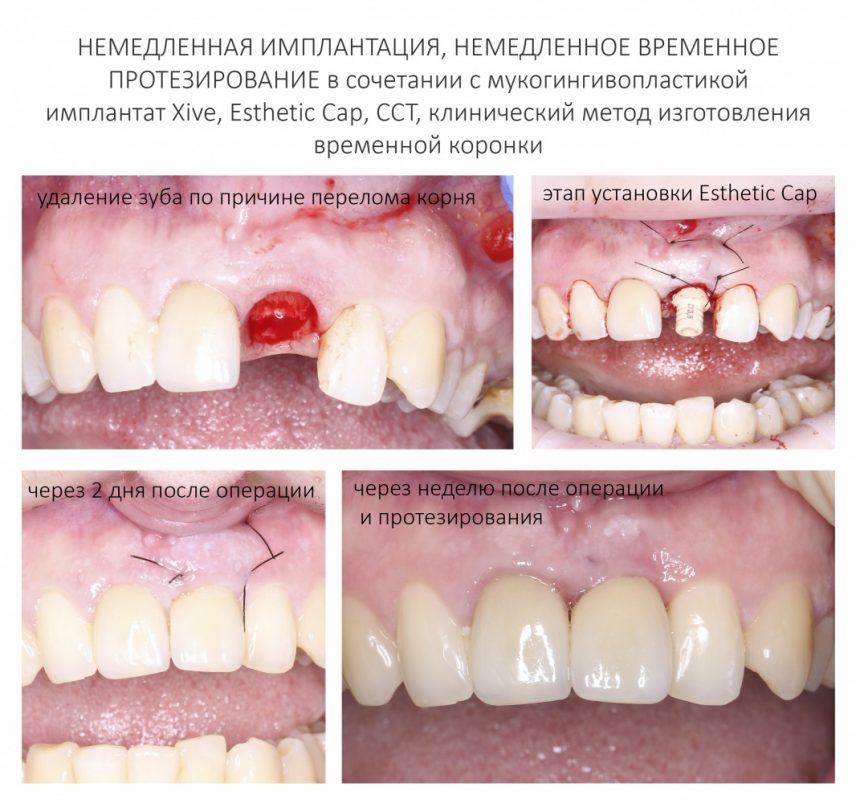
— эстетически значимая зона и немедленная имплантация — при установке имплантата с торком выше 20 Нсм можно использовать временную коронку, изготовленную прямым методом на абатментах TempBase или EstheticCap,

при меньшей стабильности (5-15 Нсм) оптимально использовать EstheticCap, точнее — его трансгингивальную часть

Это позволит свести к минимуму мягкотканную пластику или отказаться от неё, в принципе.
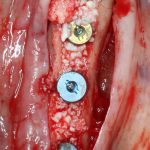
— нормальная по глубине погружения (субгингивальная) установка имплантата — можно использовать формирователь Standart, подобрав его по высоте, либо сразу после операции, либо после остеоинтеграции, через несколько месяцев.
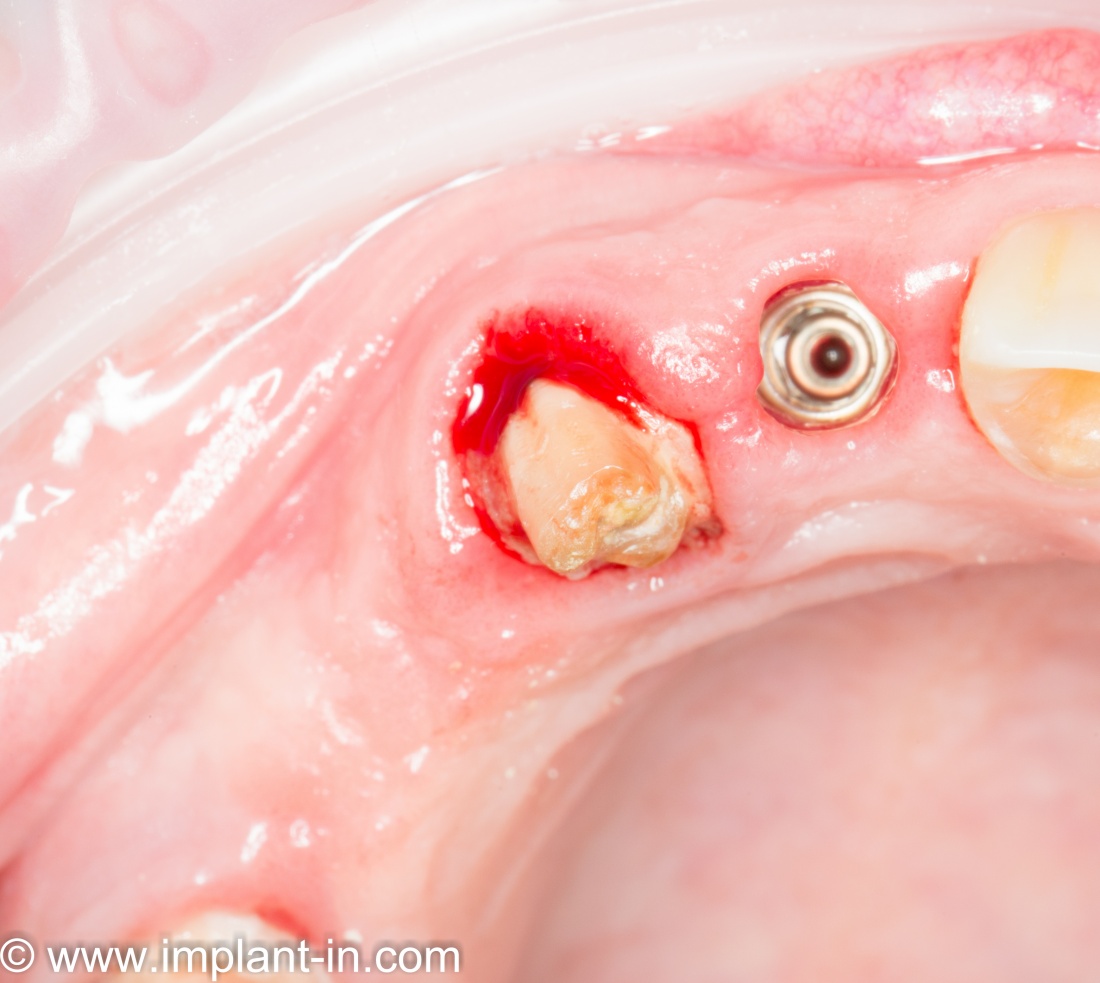
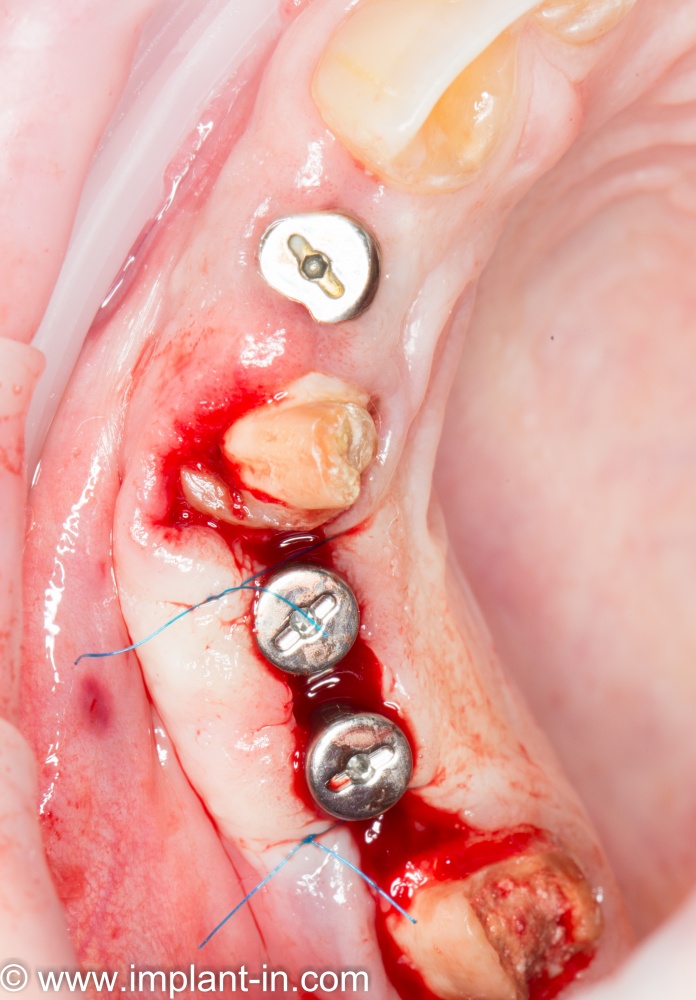
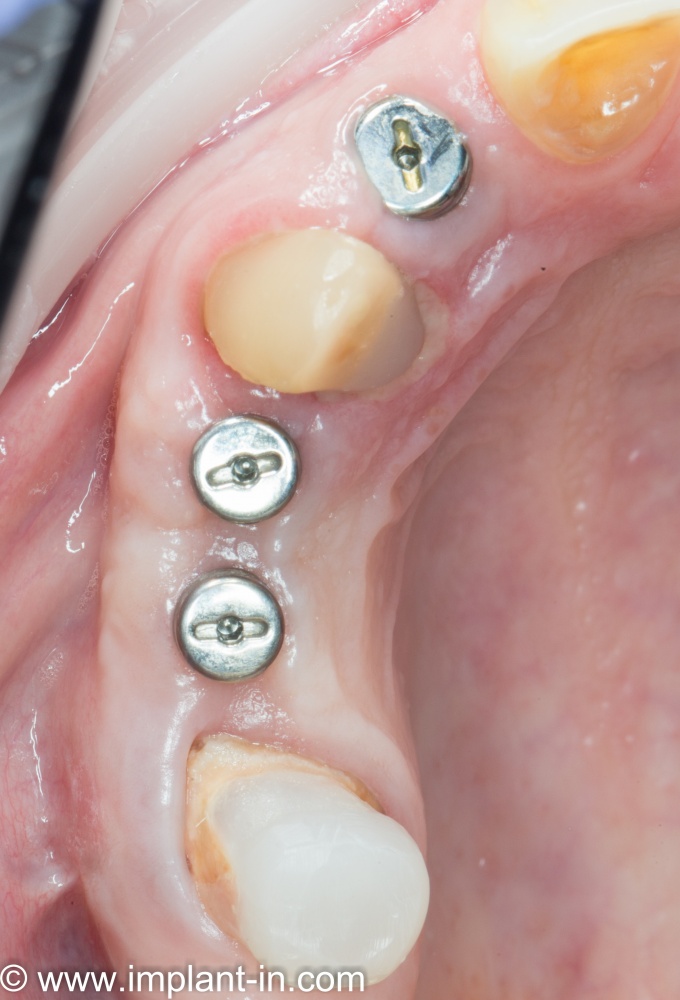
— субкрестальная установка имплантата — это, в общем-то, неправильно, но если уж случилось, используйте формирователь Slim или Standart, но на размер меньше (переключение платформ).
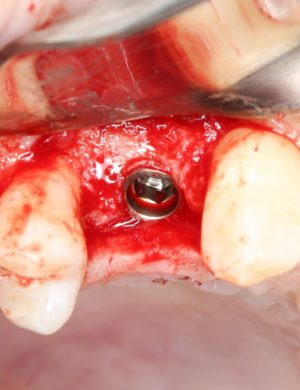

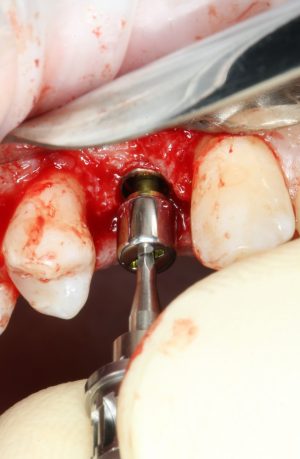
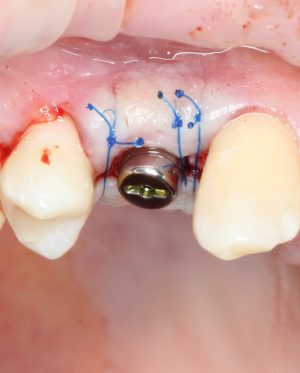
— установка имплантата TG — в формирователях десны не нуждаются, поскольку имеют трансгингивальную часть.
Подробности формирования десны с использованием различных формирователей и различных имплантационных систем, мы рассмотрим в одной из будущих статей. Тема очень обширная и малопонятная, к сожалению, её невозможно описать в рамках одного-двух абзацев.
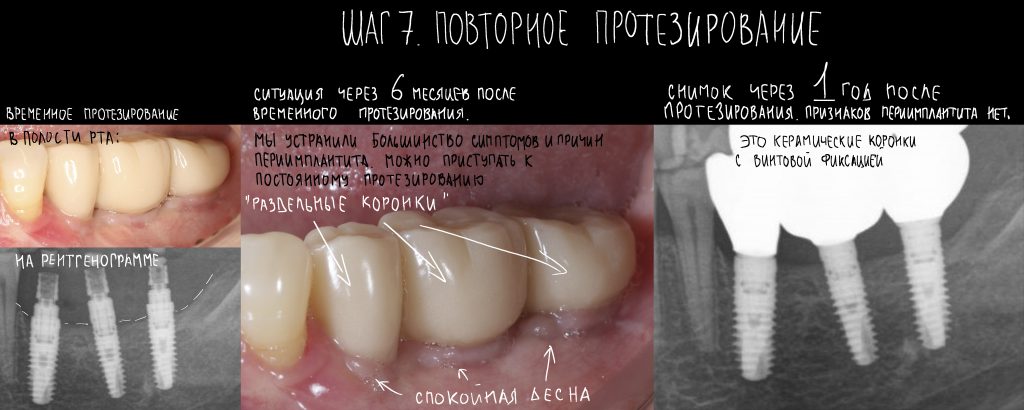
5. Протезирование
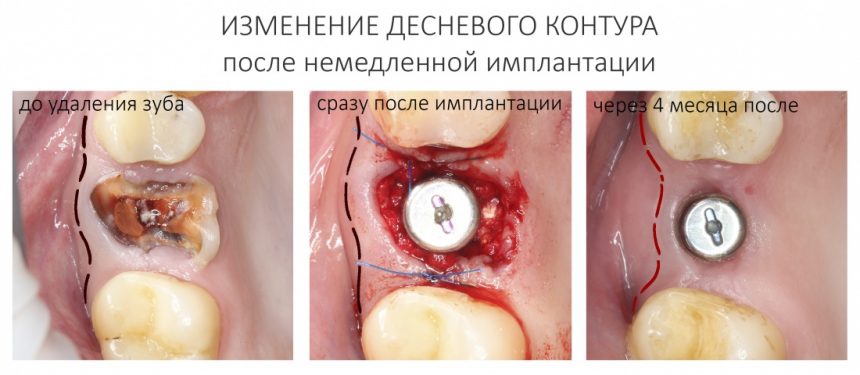
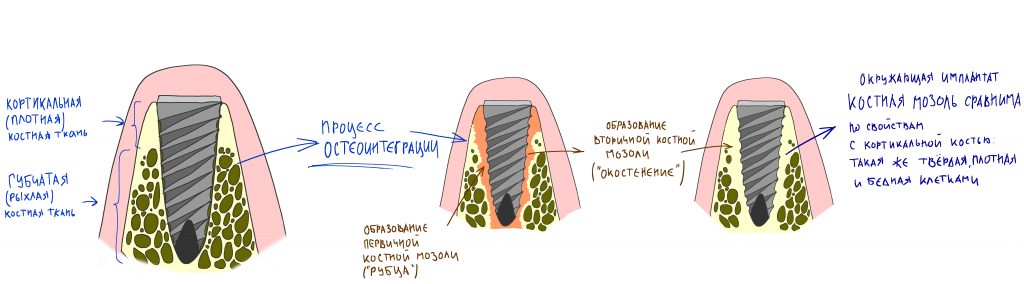
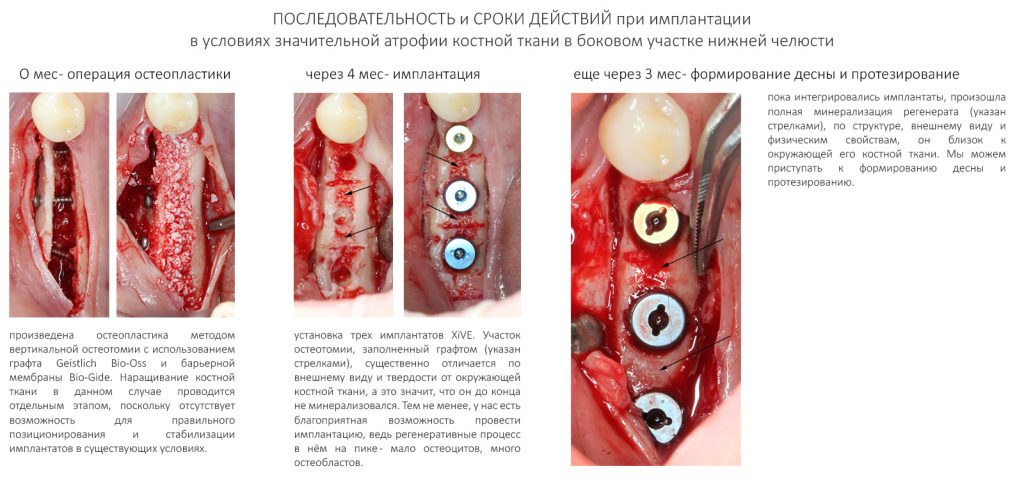
Сроки остеоинтеграции имплантатов Xive — 3-4 месяца. В этом плане, они абсолютно не отличаются от других имплантационных систем. После этого, в зависимости от того, вели вы имплантаты «в открытую» или «в закрытую», можно приступать либо к протезированию, либо к формированию десны.
Сам процесс формирования десны и его реализация на плоской платформе Xive будет рассмотрена в одной из будущих статей.
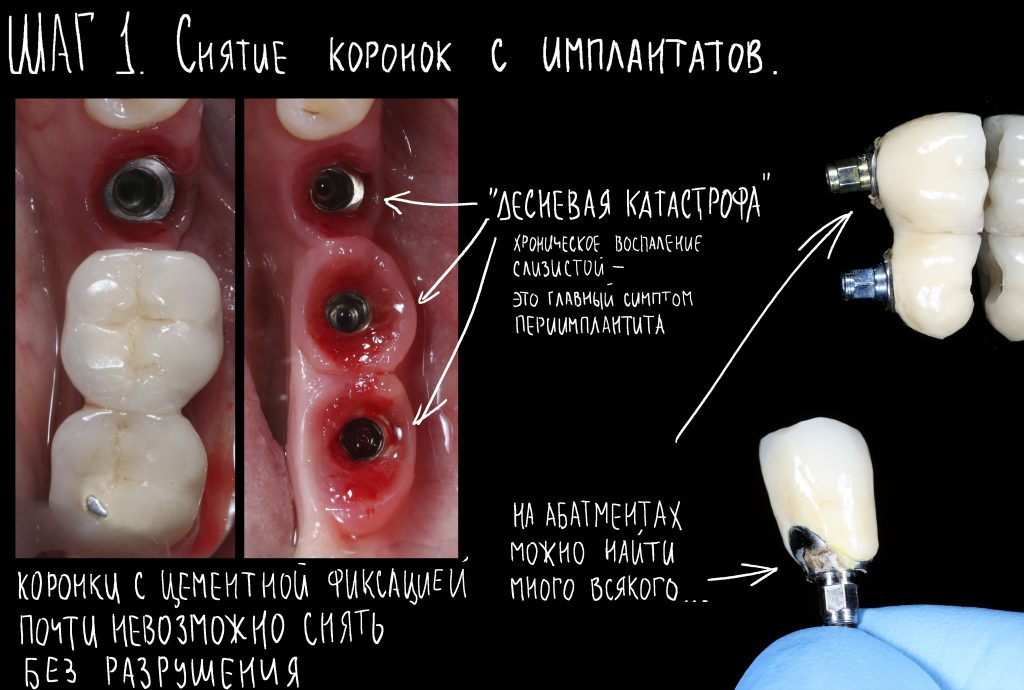
Периодически, я слышу возмущённые голоса ортопедов о том, что протезировать на имплантатах Xive достаточно сложно — то абатменты не садятся, то винты раскручиваются, то еще какой-нибудь геморрой… И да, действительно, всё это имеет место быть.
Но при разборе полётов выясняется, что:
— субгингивальный имплантат установили субкрестально, про трансферы Slim и переключение платформ не слышали.
— каркасы протезов сделаны криво, методом литья в мартеновской печи и, конечно же, не учитывали термическую деформацию и усадку.
— использовали какие-то левые компоненты для протезирования, изготовленные, предположительно, на фабрике дядюшки Ляо с помощью напильника и зубила где-то в Уйгурском районе Китая.
— в сотый раз использовали одноразовые компоненты, крутили их левой китайской отверткой с усилием в +100500 Нсм.
— не делали обычные для нескольких установленных имплантатов трансфер-чеки, криво сняли слепки, после чего попытались «прибить» протез к имплантатам.
— просто проигнорировали официальные «Рекомендации по протезированию», поскольку имели на этот момент 29-летний опыт работы с имплантатами Штрауманн.
— в прошлой жизни был слесарем-столяром, и предполагал, что «чем сильнее привинтишь, тем лучше держится».
Разговор о протезировании на имплантатах (и не только на имплантах Xive) у нас еще впереди.
Некоторое время назад, совместно с группой компаний «Симко» и Dentsply Sirona Implants, мы провели серию семинаров XiVEDAY, посвящённых клиническому использованию имплантационной системы Xive. И это было очень круто, поскольку акцент мероприятия делался не столько на рекламу Xive, сколько на имплантологию, в целом.
Но затем у компании сменились приоритеты, а я был занят открытием CLINIC IN…
Мы вернулись в XiVEDAY в феврале этого года, немного в другом составе — теперь ортопедическую часть семинара (про протезирование) прочитал Иван Алгазин, мой коллега и друг, один из самых компетентных и востребованных специалистов не только нашего стоматологического центра. Безусловно, это положительно сказалось на качестве и доступности излагаемого материала, поскольку мы рассматривали с разных сторон, хирургической и ортопедической, одни и те же клинические случаи, говорили о современных подходах и новых компонентах в имплантации и протезировании. Семинар в Нижнем Новгороде наглядно показал потребность вернуть XiVEDAY именно в таком обновлённом формате.
И вот, после долгой и тщательной подготовки, мы придумали новое мероприятие:

14 июля (в воскресенье) мы приглашаем всех интересующихся имплантацией и протезированием на имплантатов на наш обновлённый семинар XiVEDAY. Уверен, но будет полезным не только начинающим имплантологам и ортопедам, но и более опытным их коллегам, ибо продемонстрирует взаимодействие врачей и связанные протоколы в рамках одной клиники.
Если уже работаете с имплантационной системой XiVE — мы поможем вам в ней разобраться, откроем новые возможности, что существенно увеличит ваши возможности. А, возможно, вы используете в практике иные имплантаты — тогда наш семинар будет полезен вдвойне, ведь то, что мы расскажем, во многом применимо к работе с другими имплантационными системами.
К тому же, участие в семинаре бесплатное, а записываться можно через учебный центр «Симко». Приходите, будет интересно!
7. Заключение.
Уважаемые друзья, в предыдущей части я рассказал вам про имплантационную систему Astra Tech, которую мы также активно и успешно используем. И вы не можете не заметить, что про неё я написал гораздо меньше, чем про Xive.
Причина тому — не моя любовь к этой имплантационной системе, не рефлексия, не моё участие в XiVEDAY (с тем же успехом я мог бы и Astra Tech Day провести) и даже взятку за эту статью мне никто не предлагал. К сожалению)))
У Xive, как и у любой другой имплантационной системы, есть свои плюсы и минусы, и, если вы обратили внимание, о минусах я вам тоже рассказал.
Другое дело, что разные имплантационные системы дают разные возможности для имплантолога и ортопеда, обладают разной степенью универсальности — и чем она выше, тем больше они заслуживают нашего внимания. Пожалуй, Xive — это лидер по универсальности, и мне сложно представить иную имплантационную систему, сравнимую с ней по возможностям.
Спасибо, что дочитали до конца!
Да пребудет с вами Xive!
С уважением, Станислав Васильев.
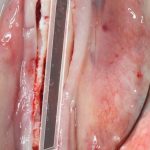
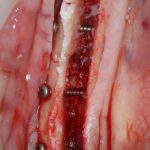
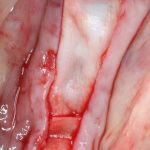
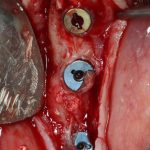
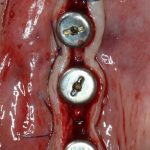
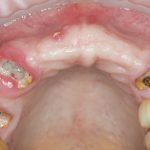
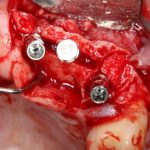
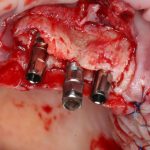
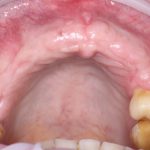
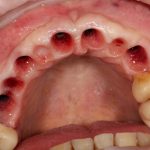
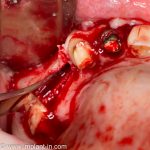
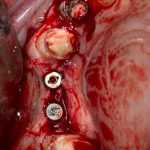
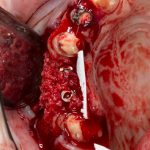
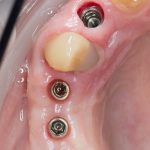
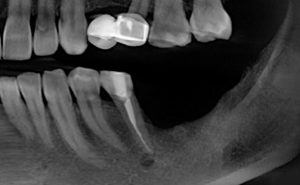
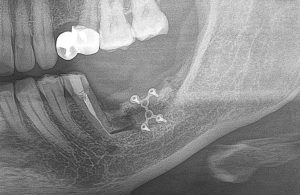
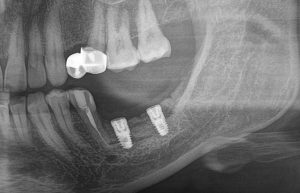
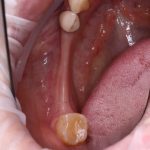
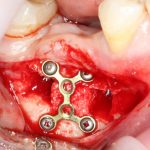
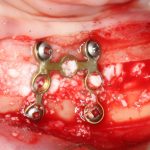
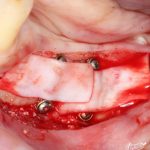
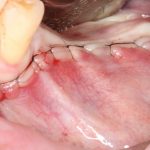
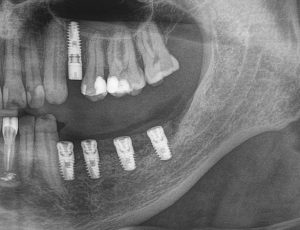
Имплантация зубов с использованием Xive в CLINIC IN:
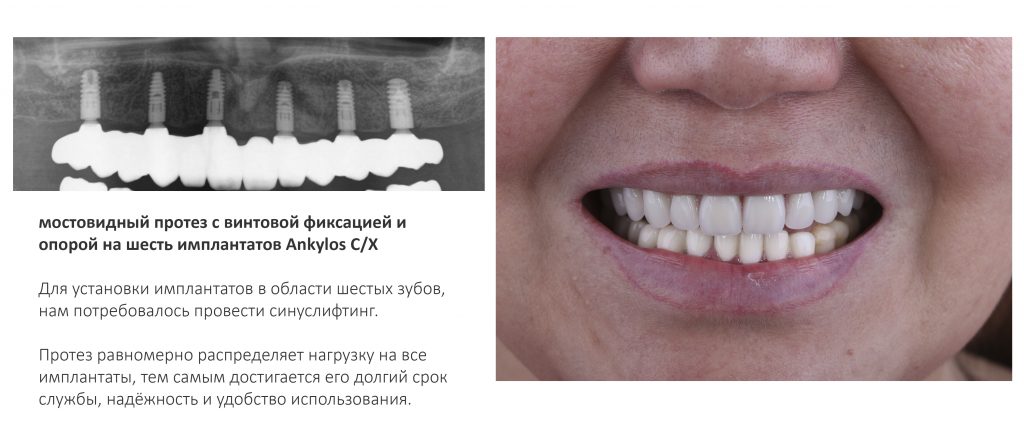












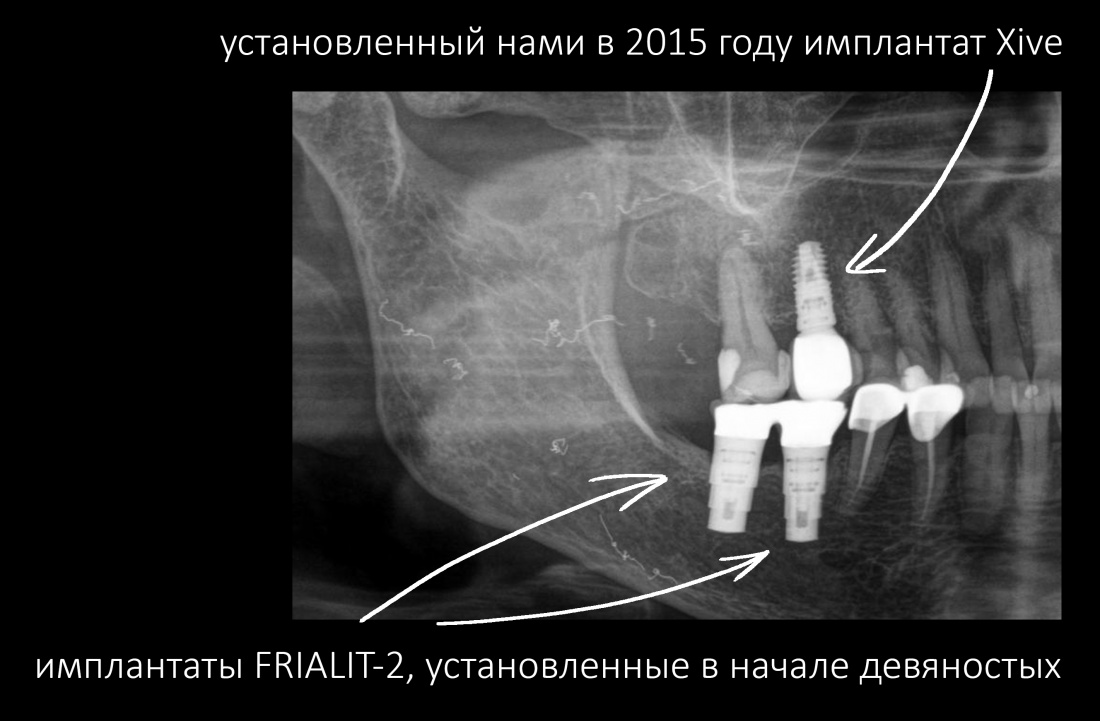
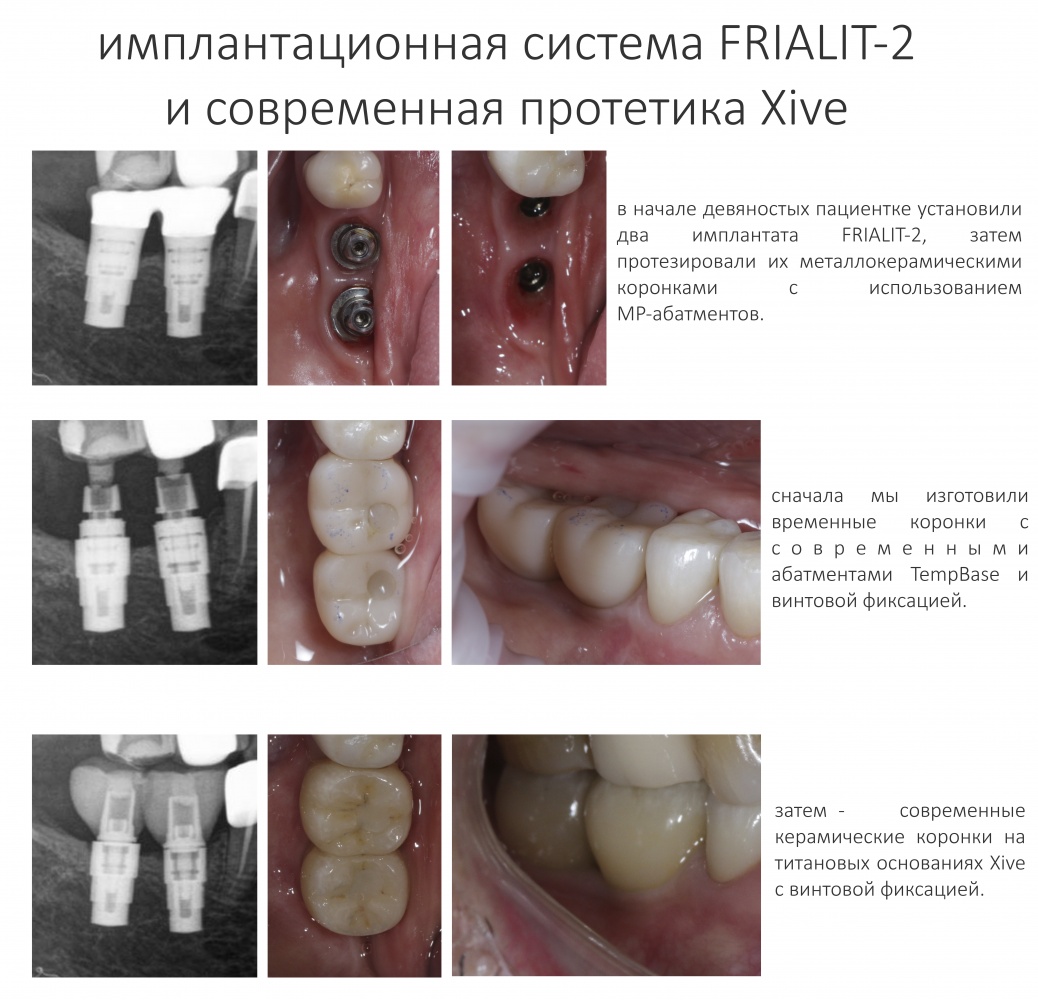
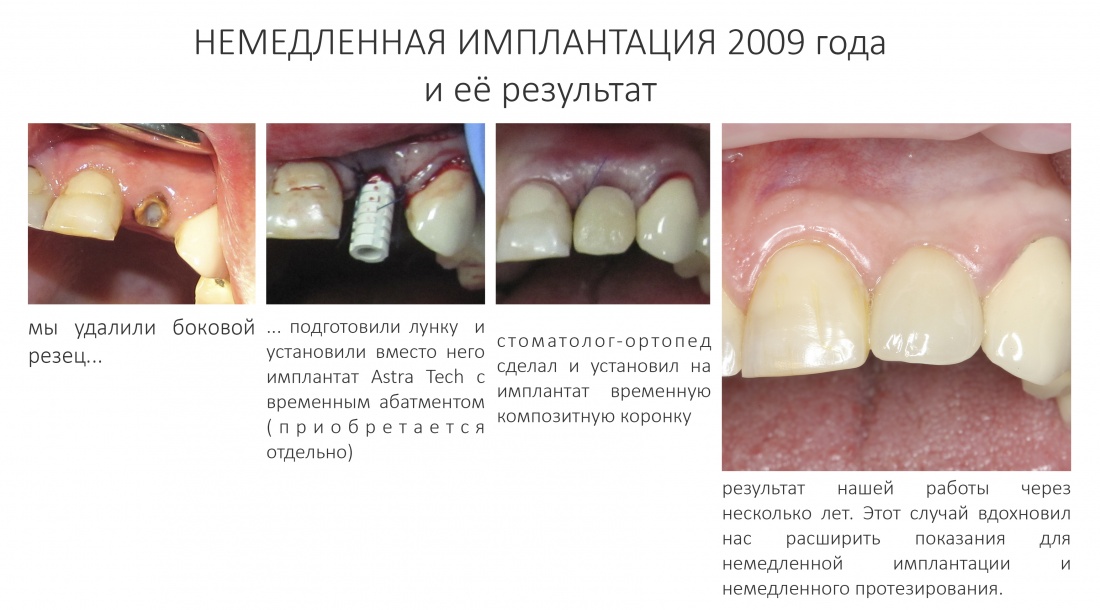
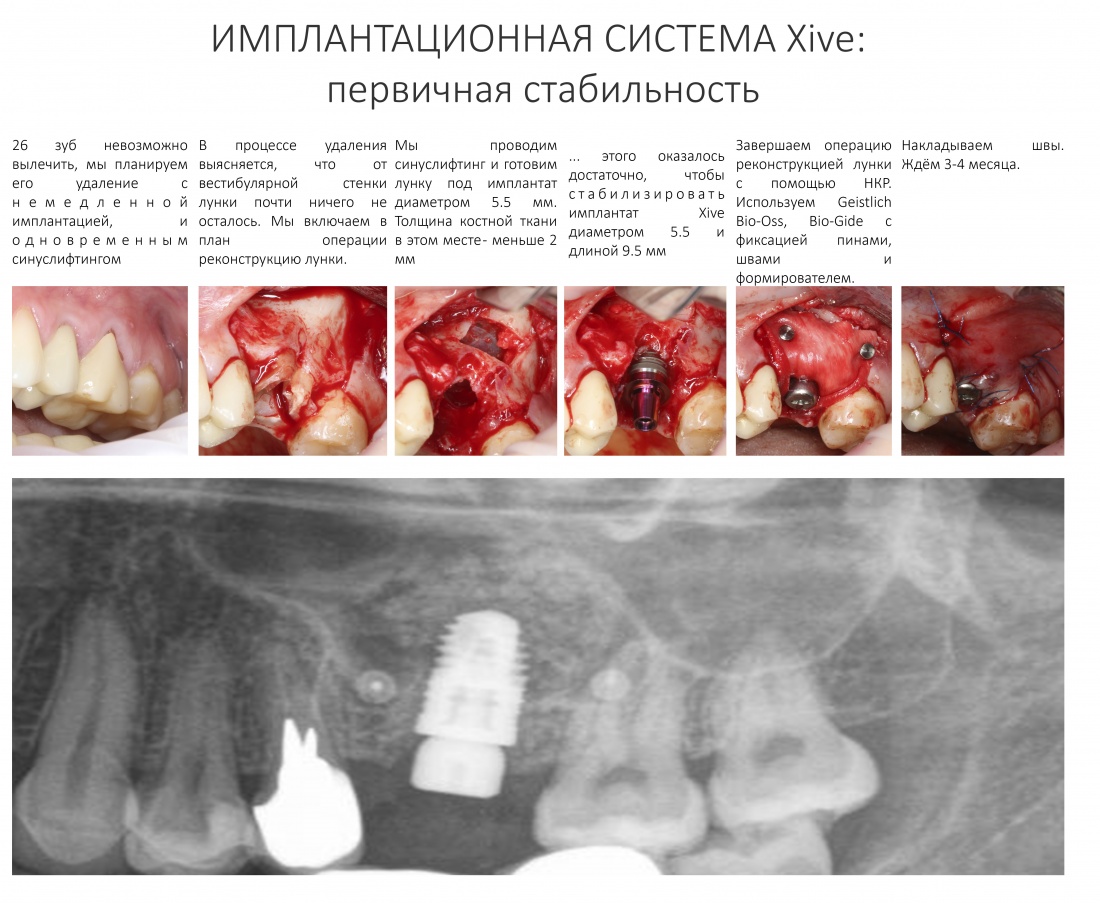
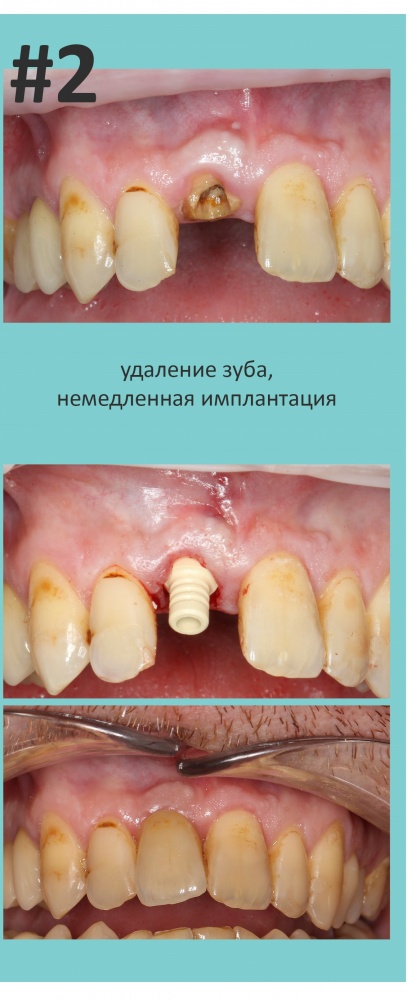
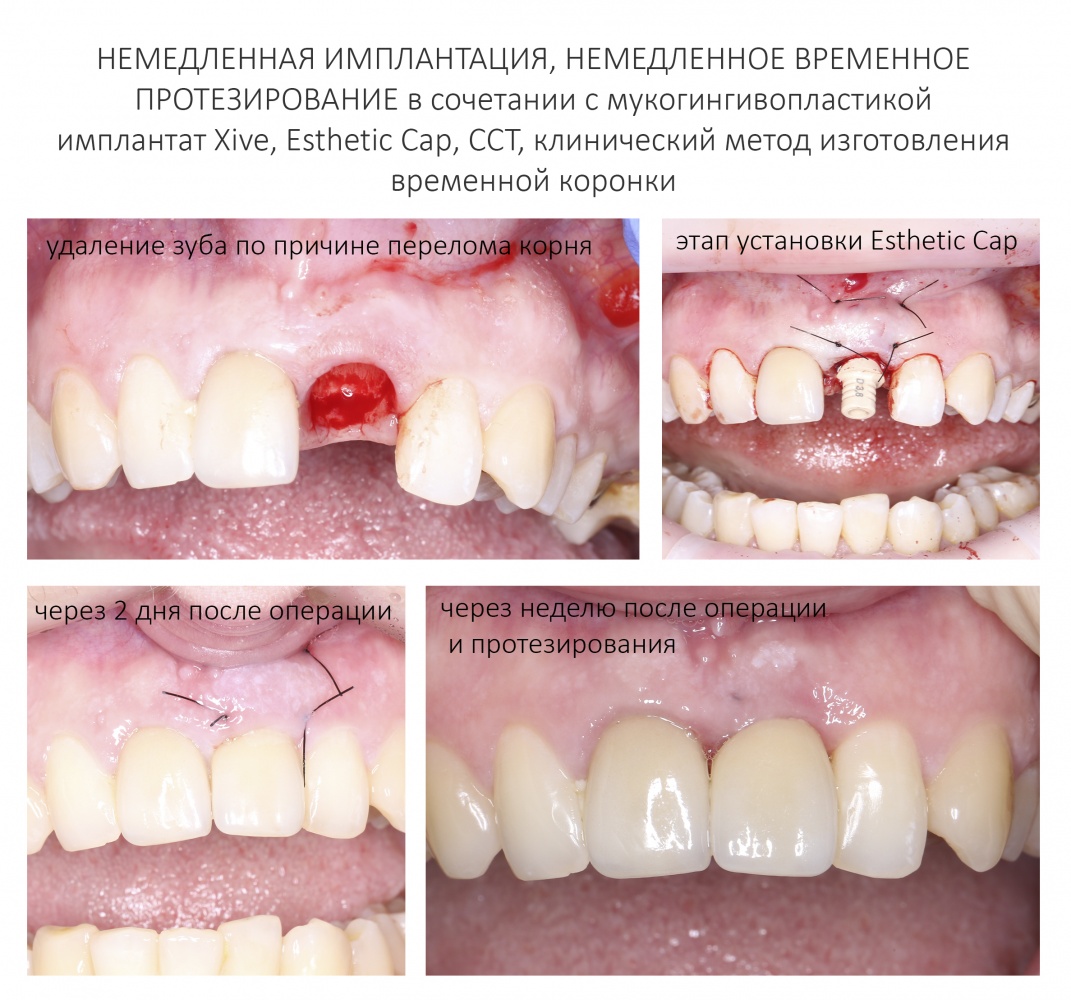

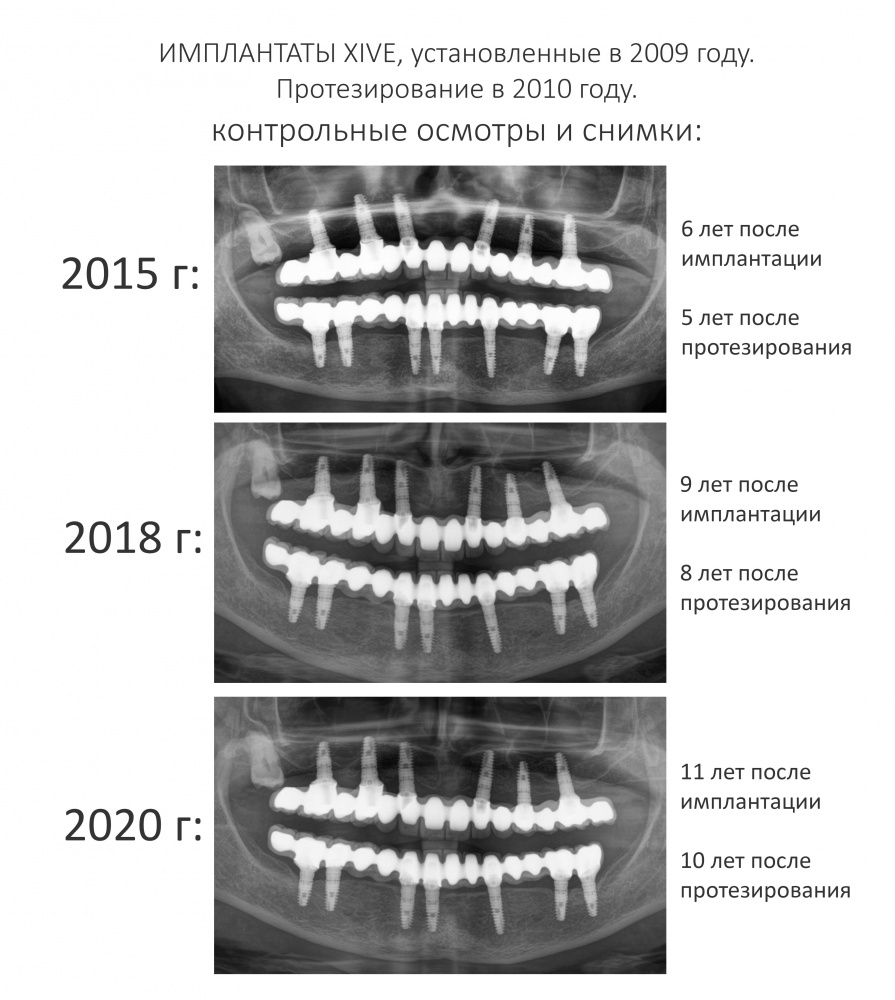
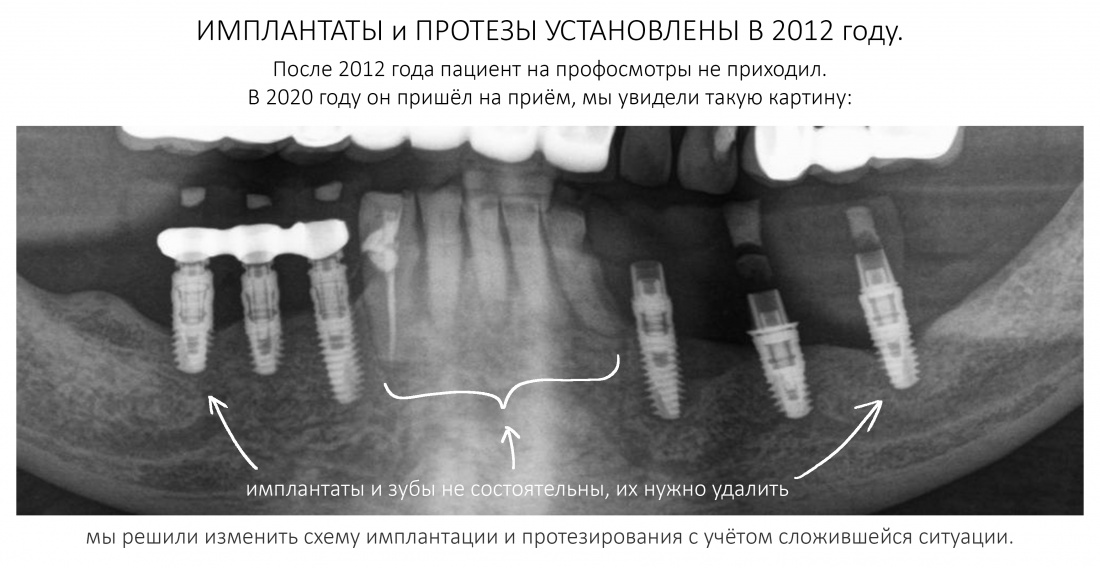
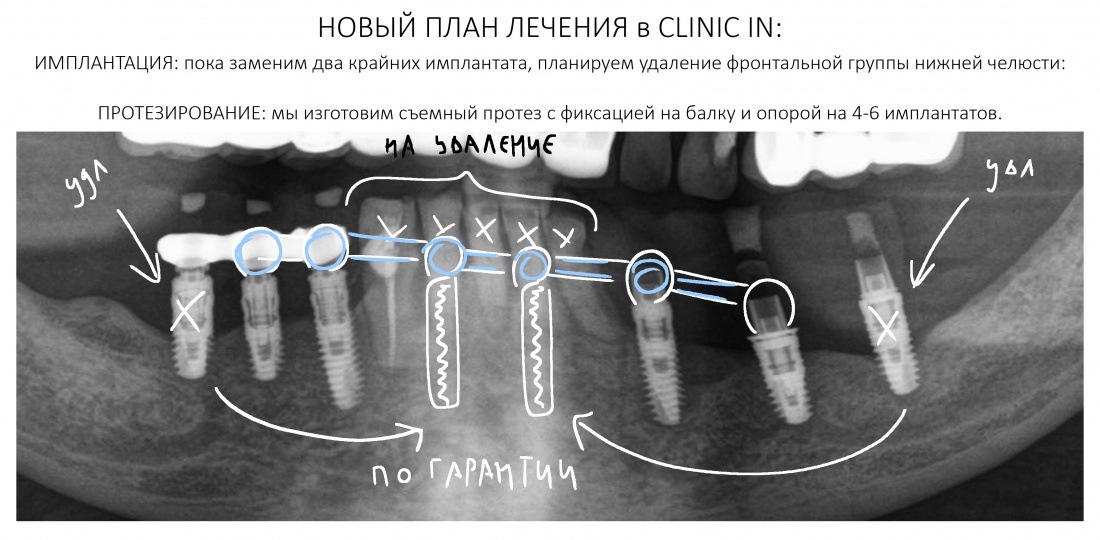
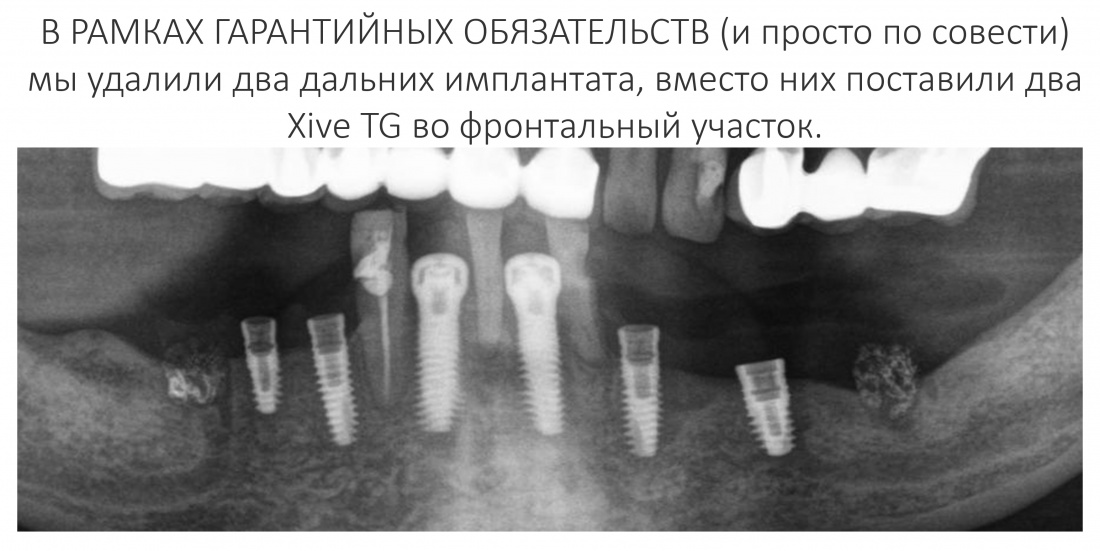
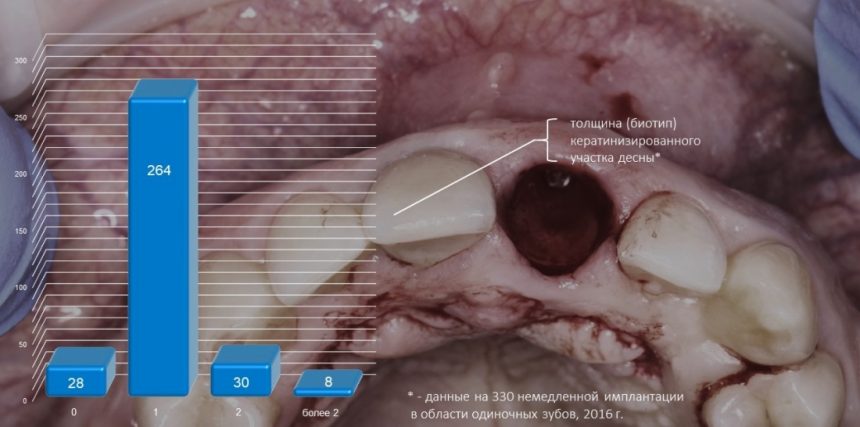
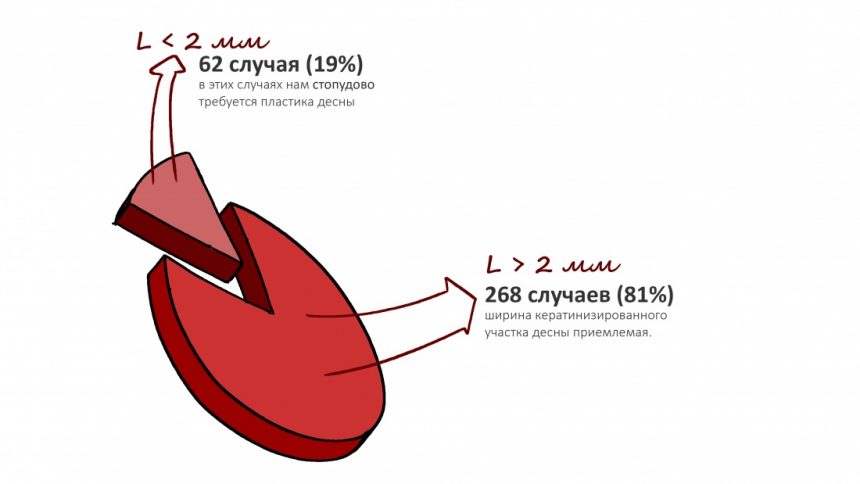
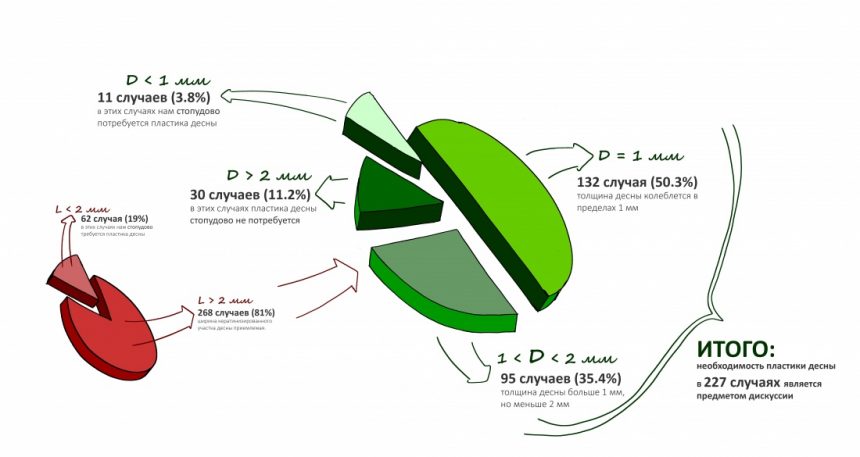
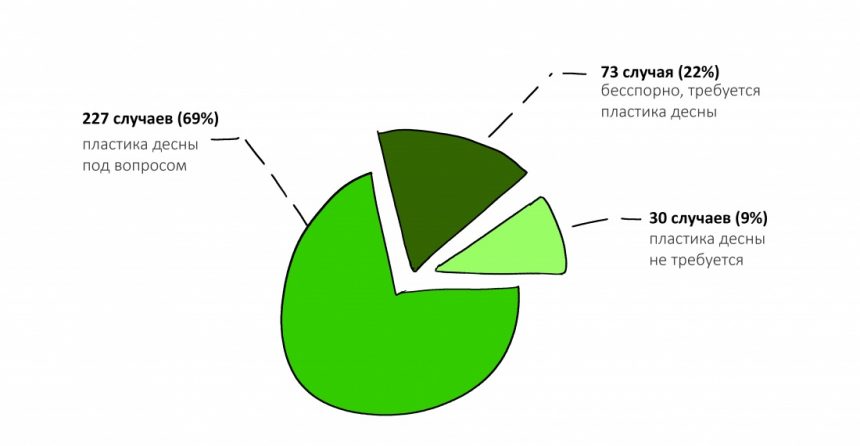











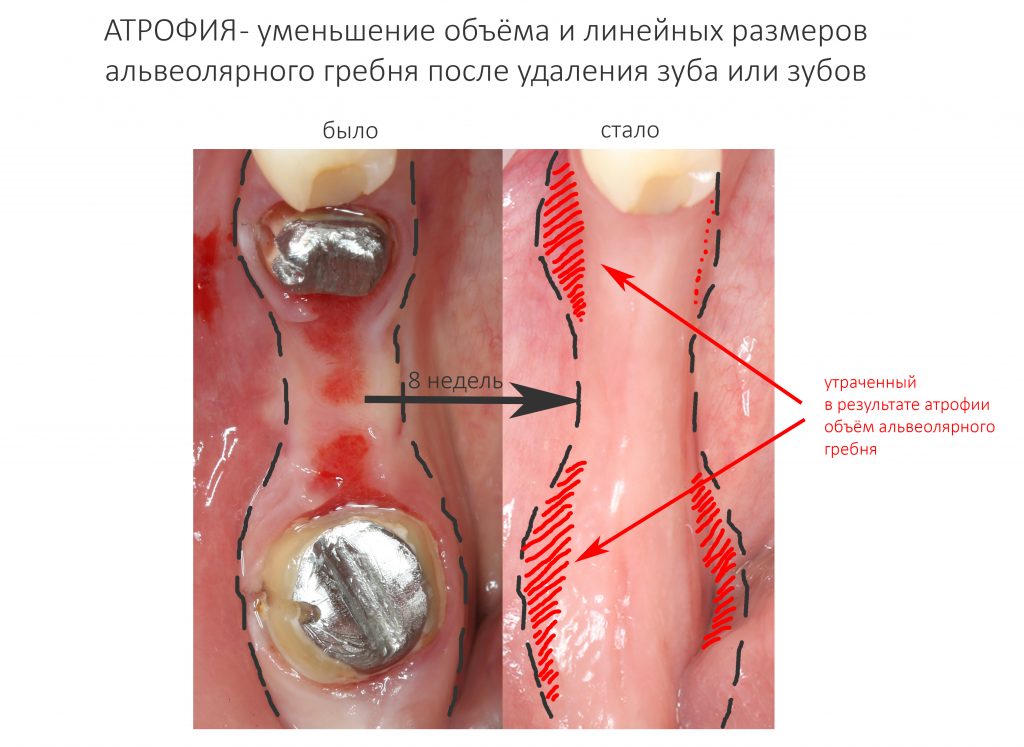
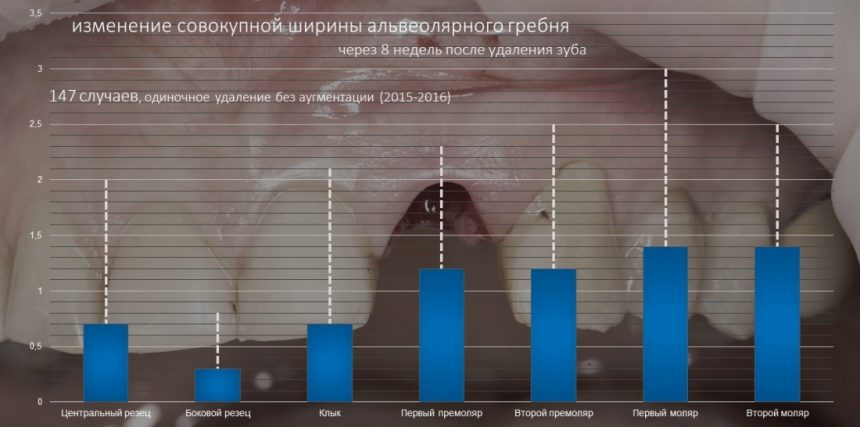
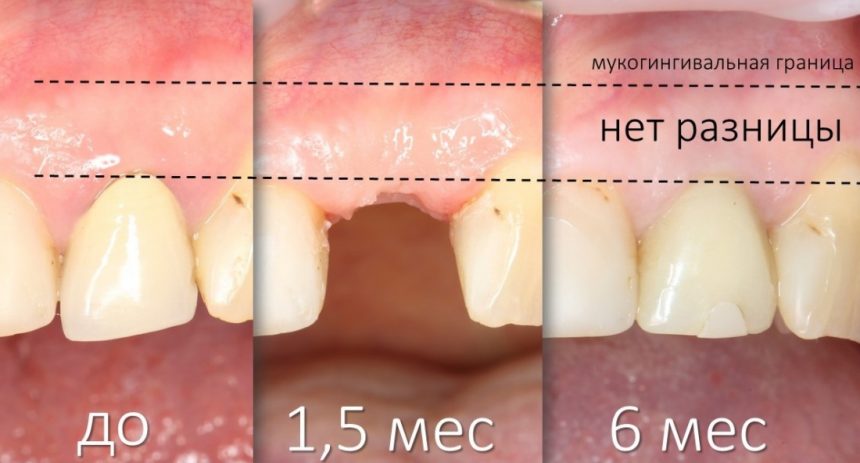
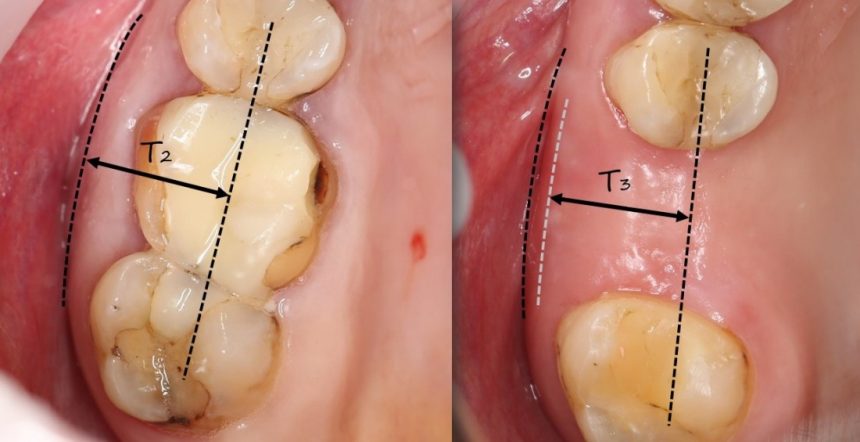

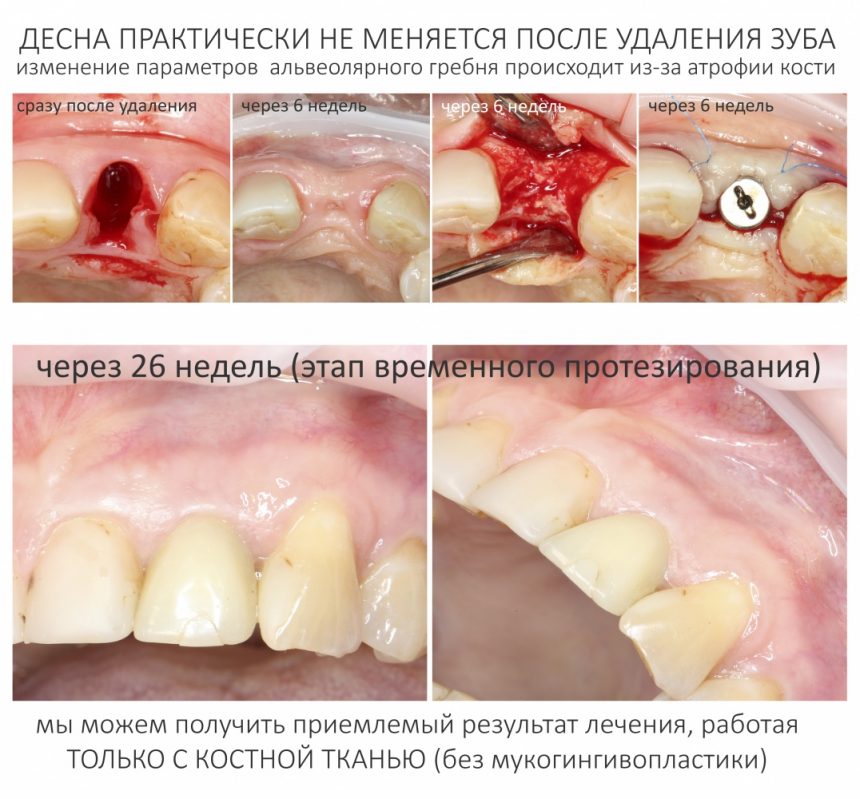
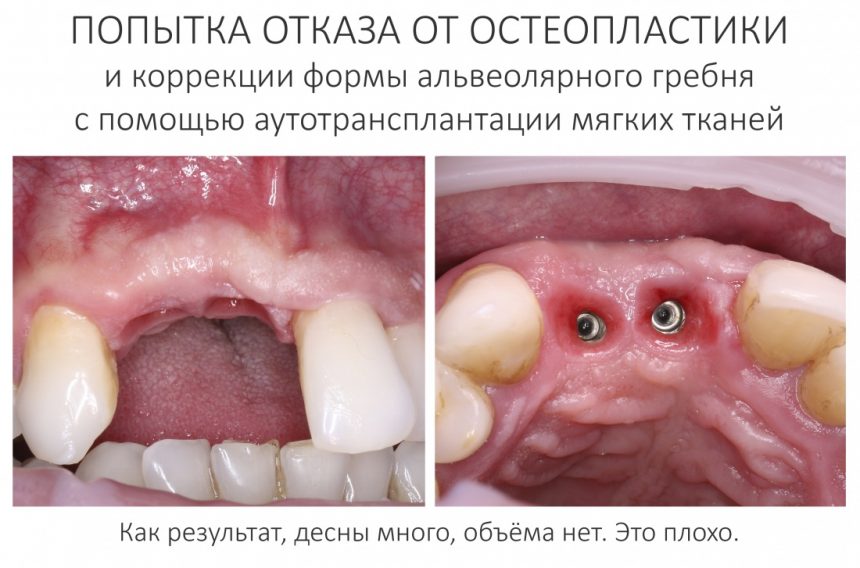







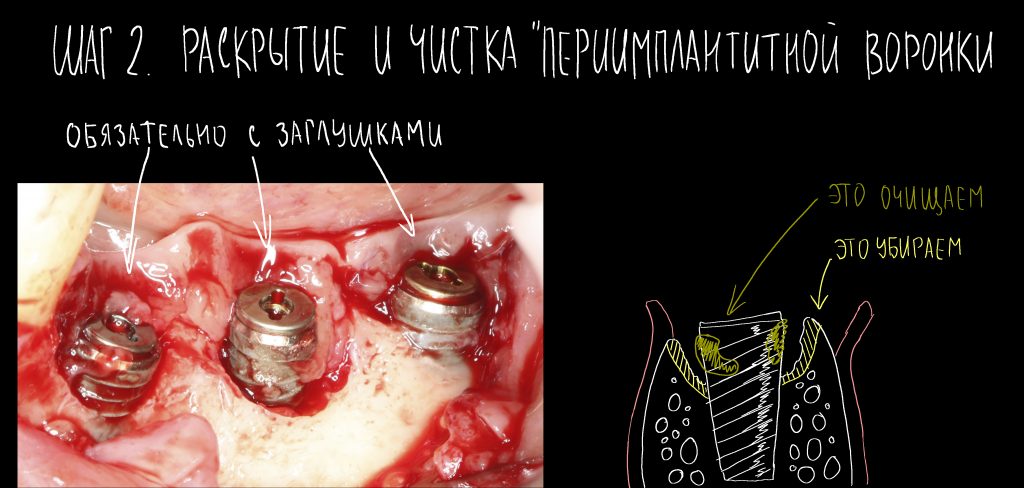
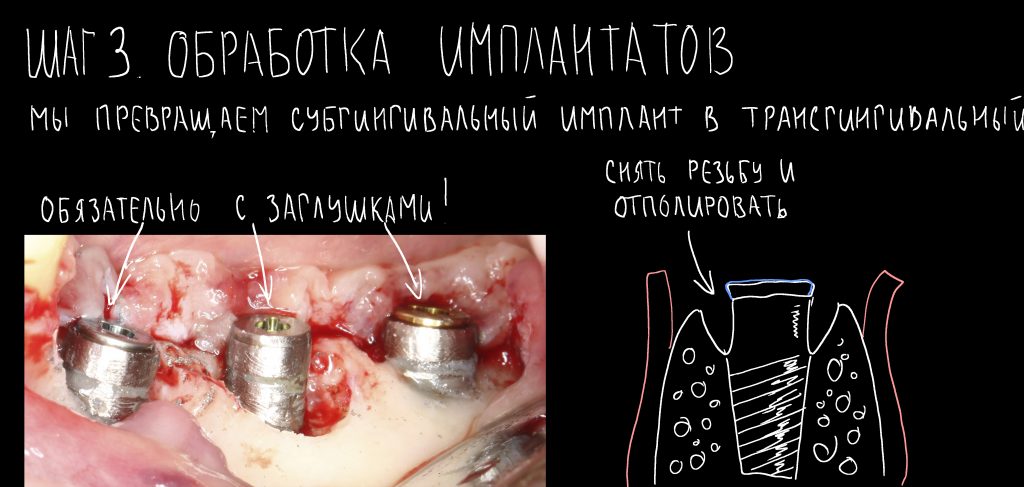
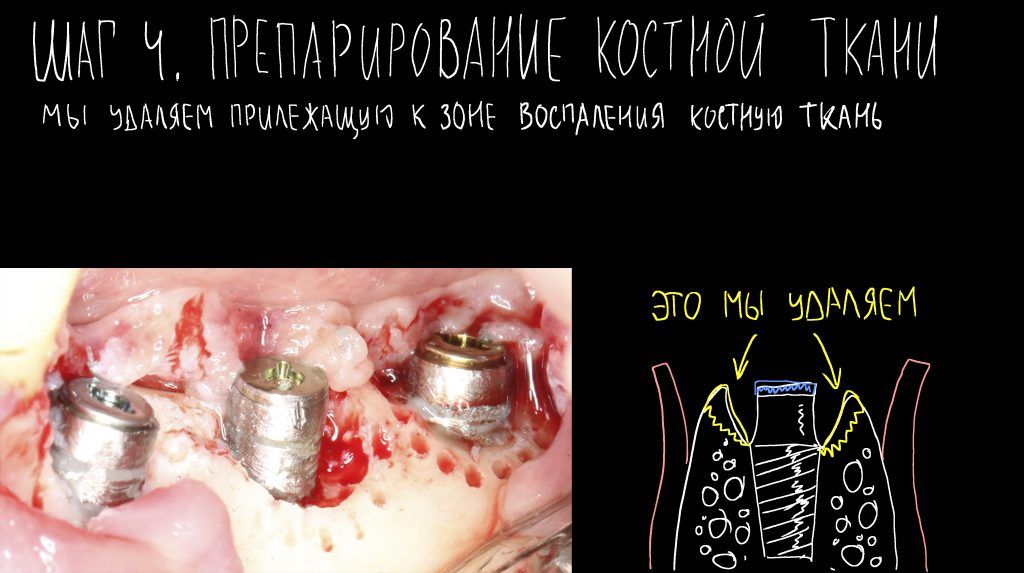

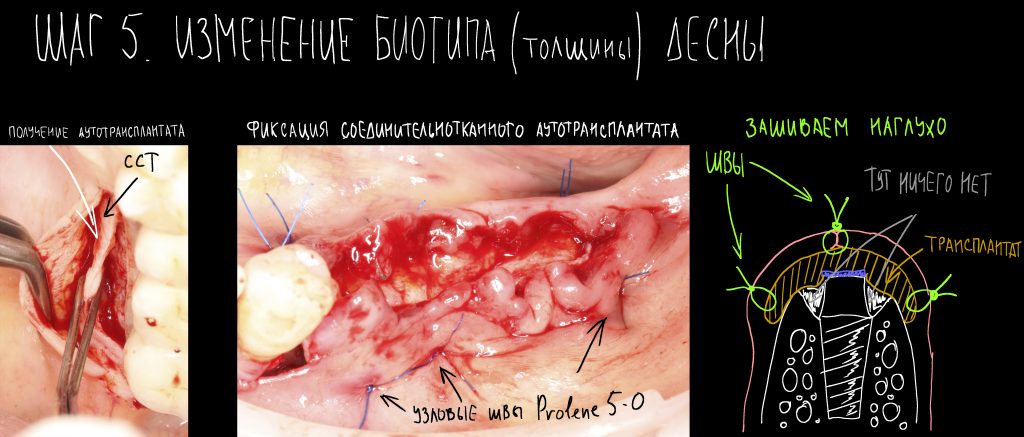
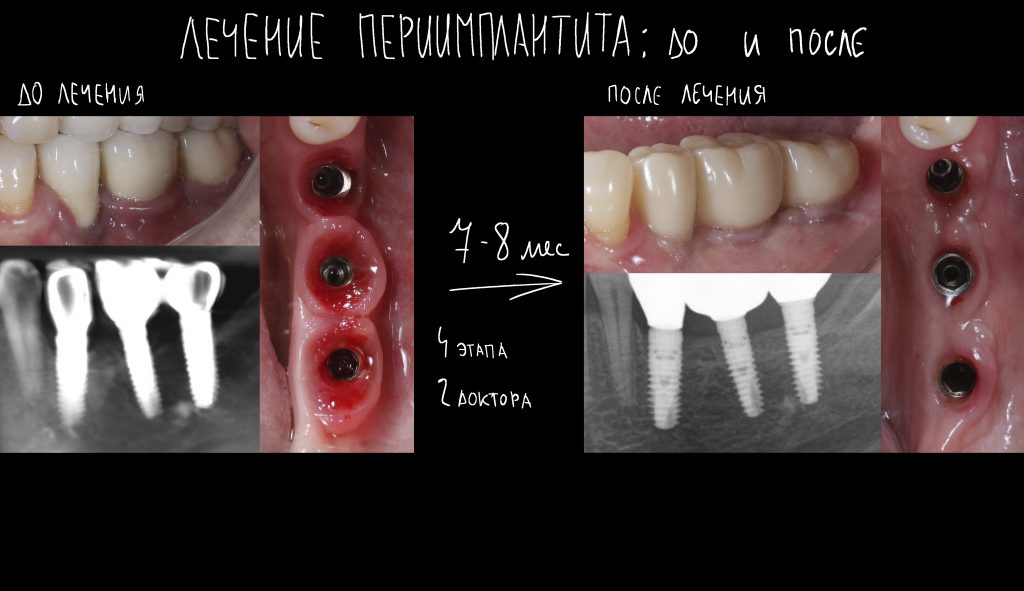








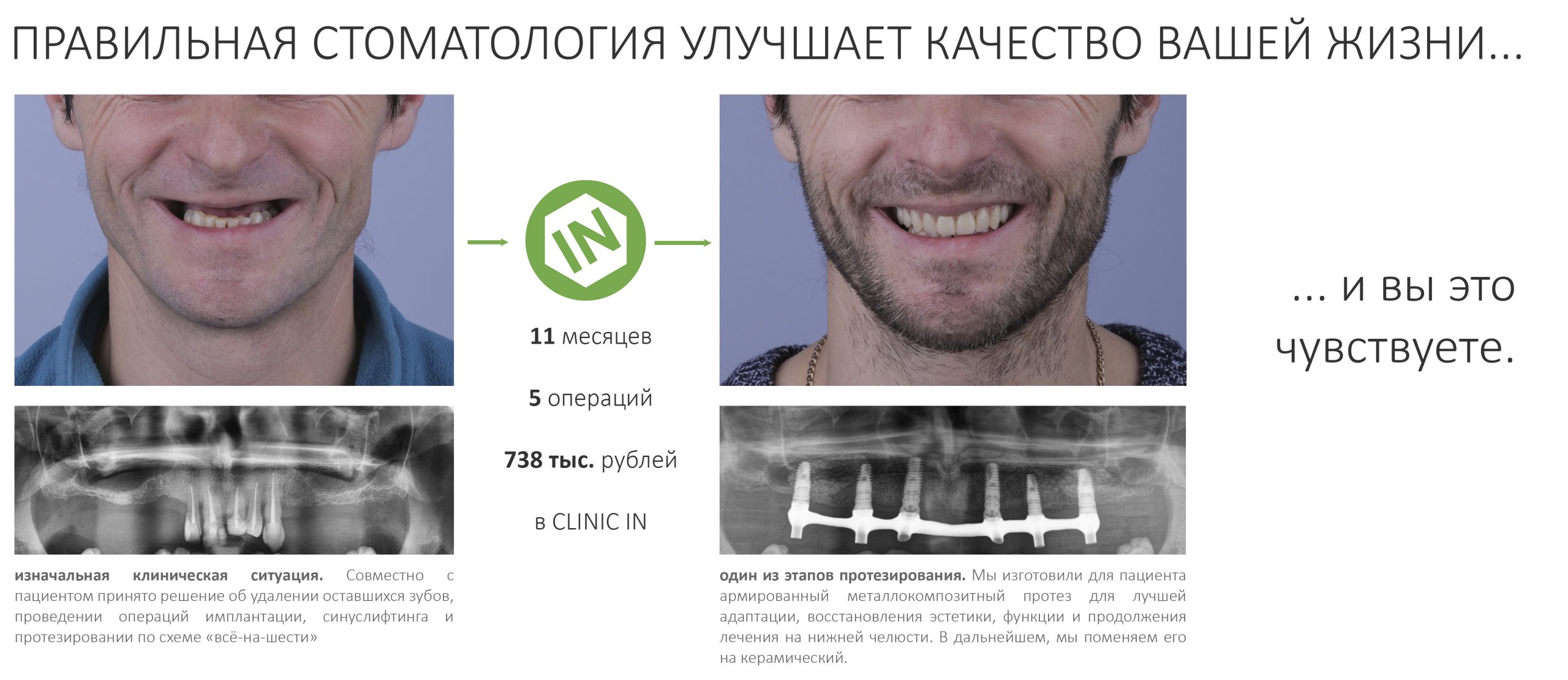
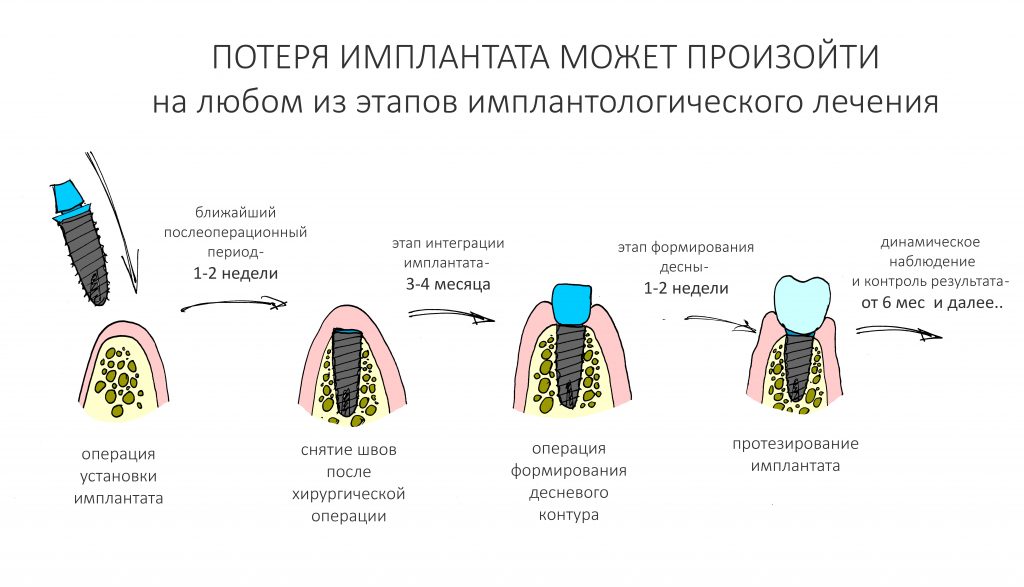
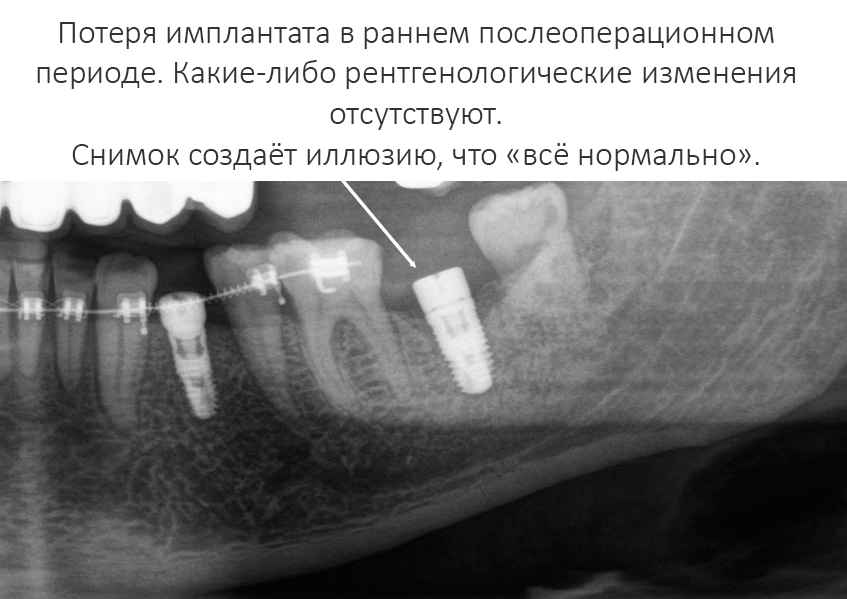

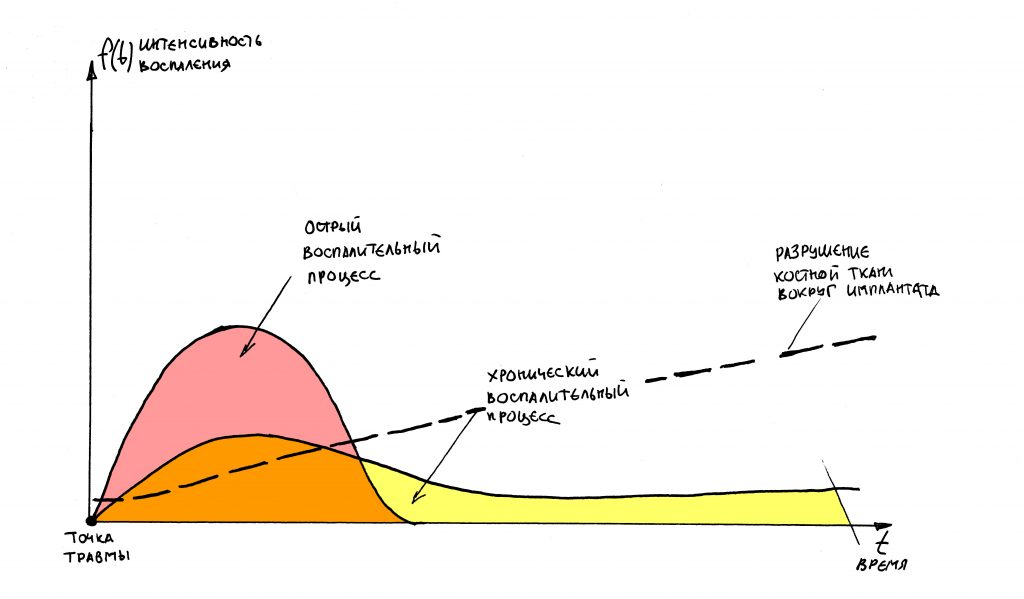
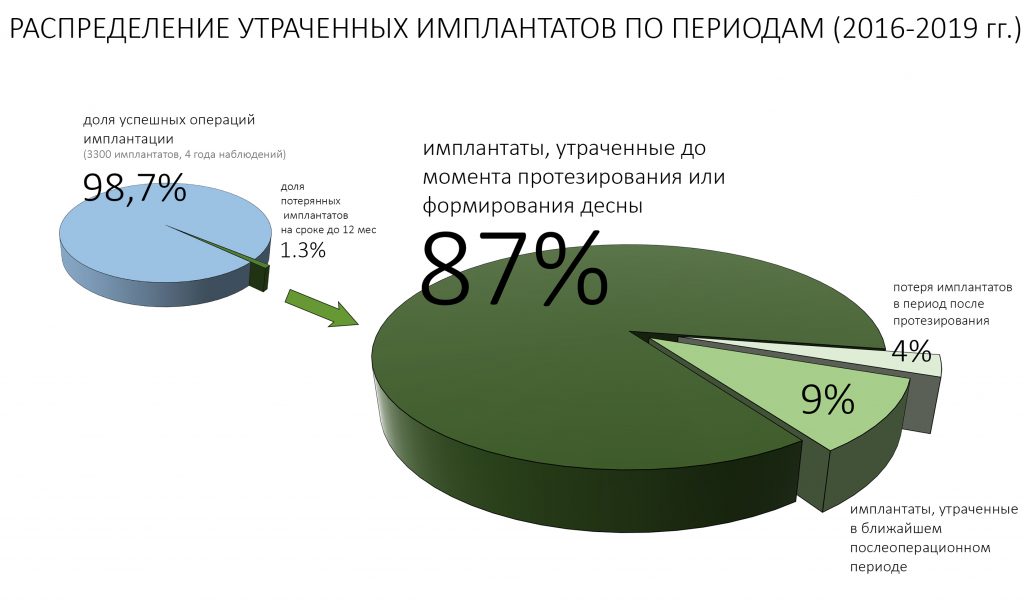
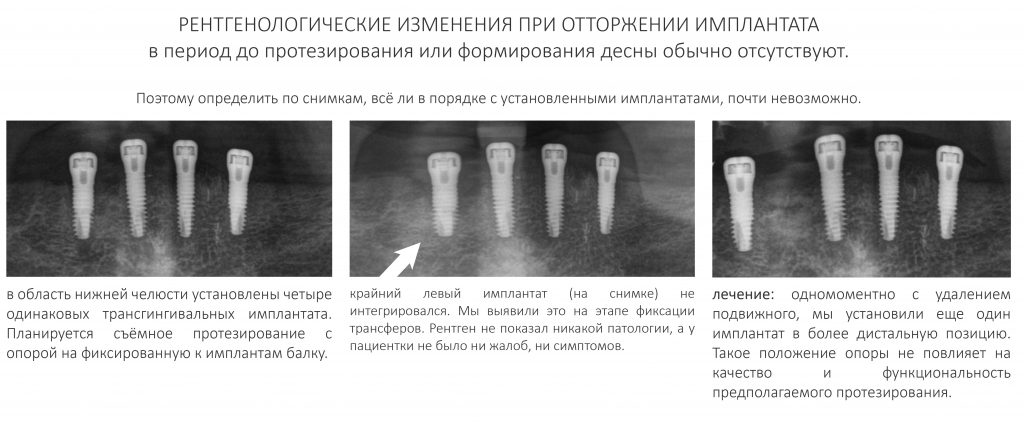

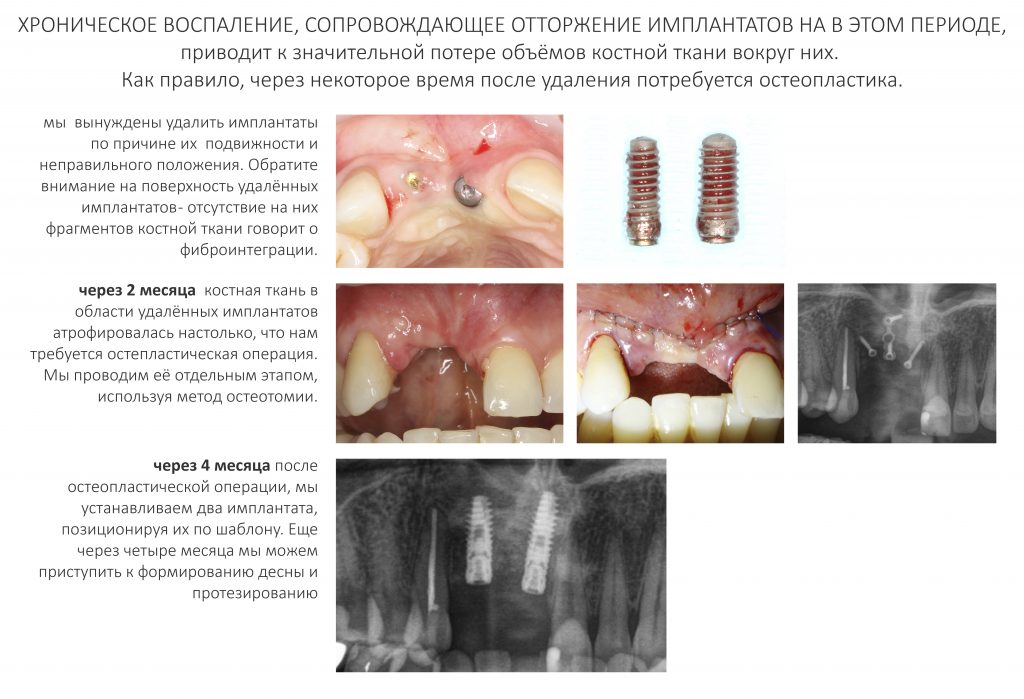
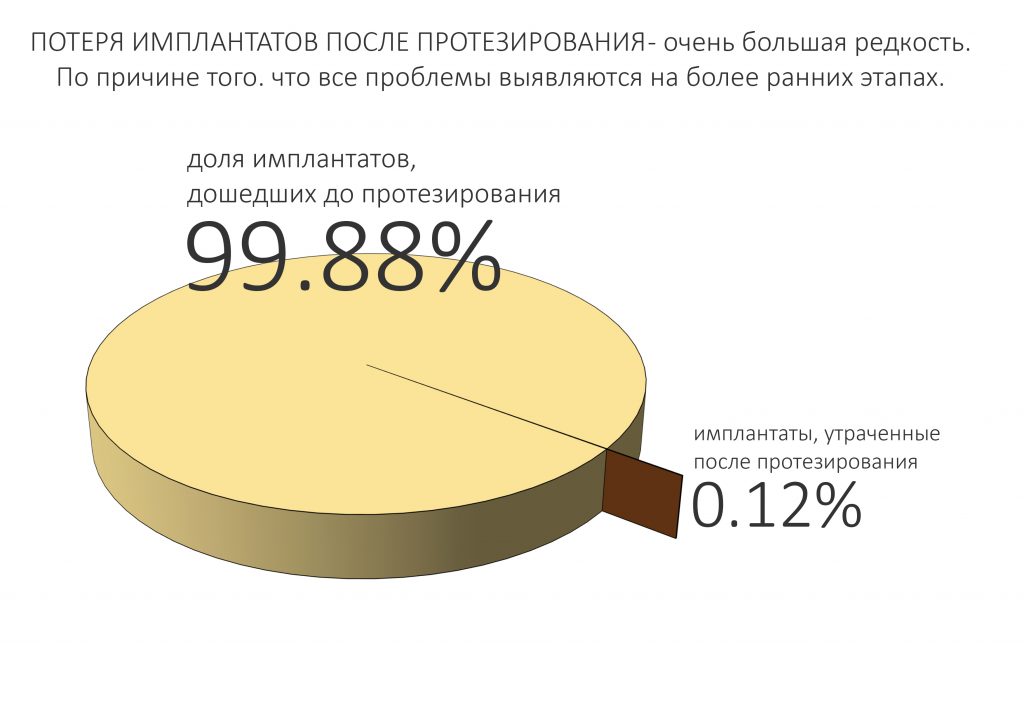
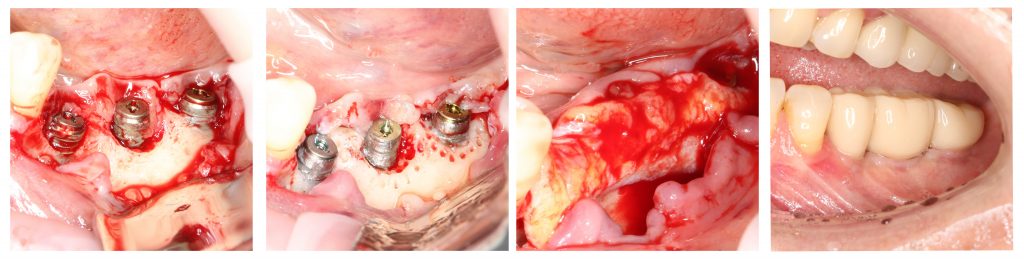

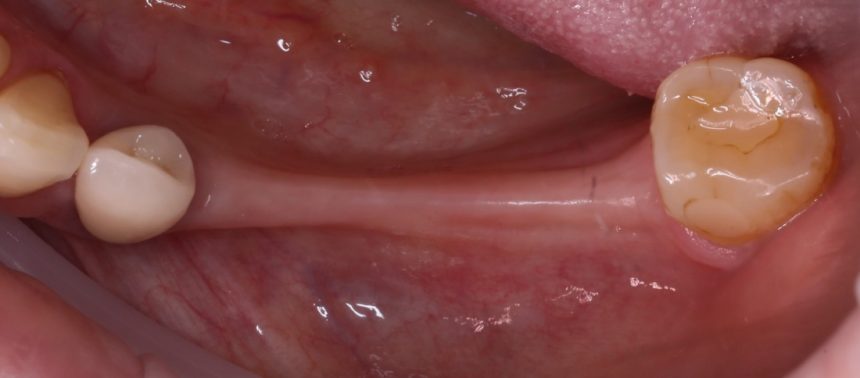



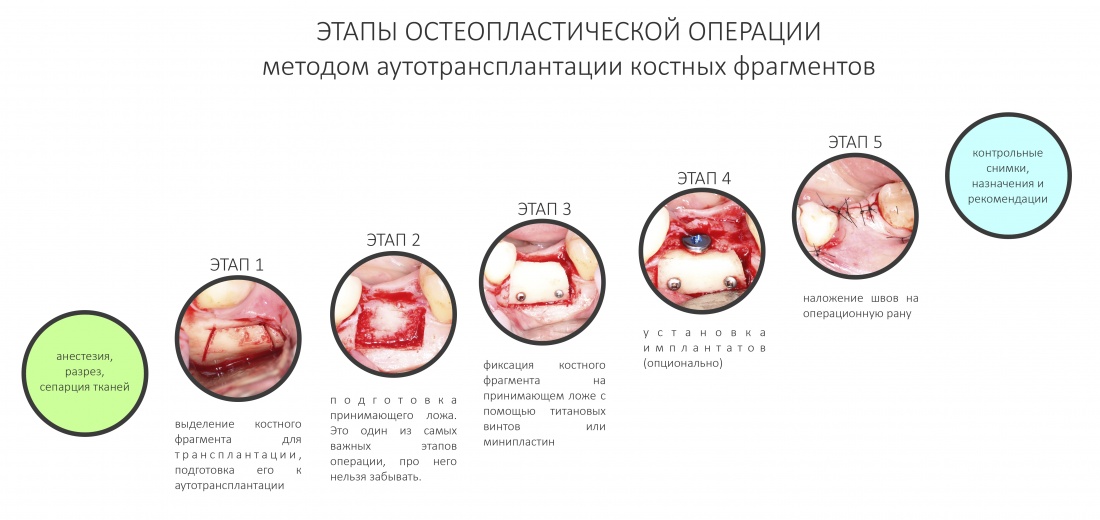
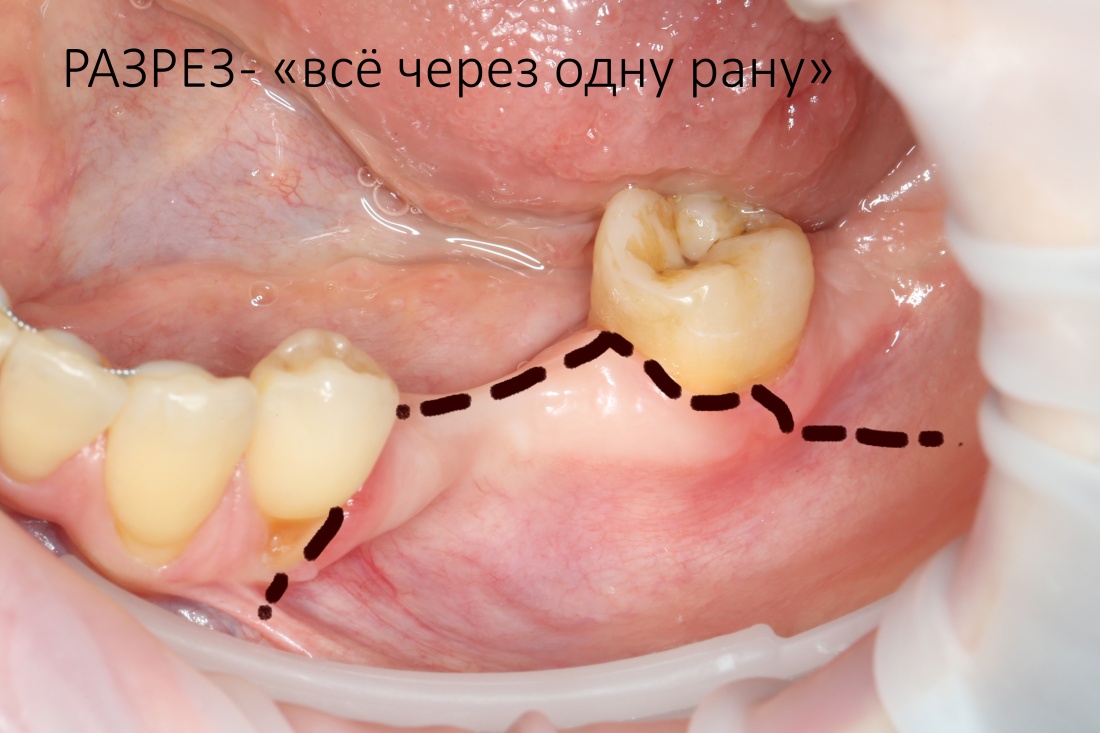
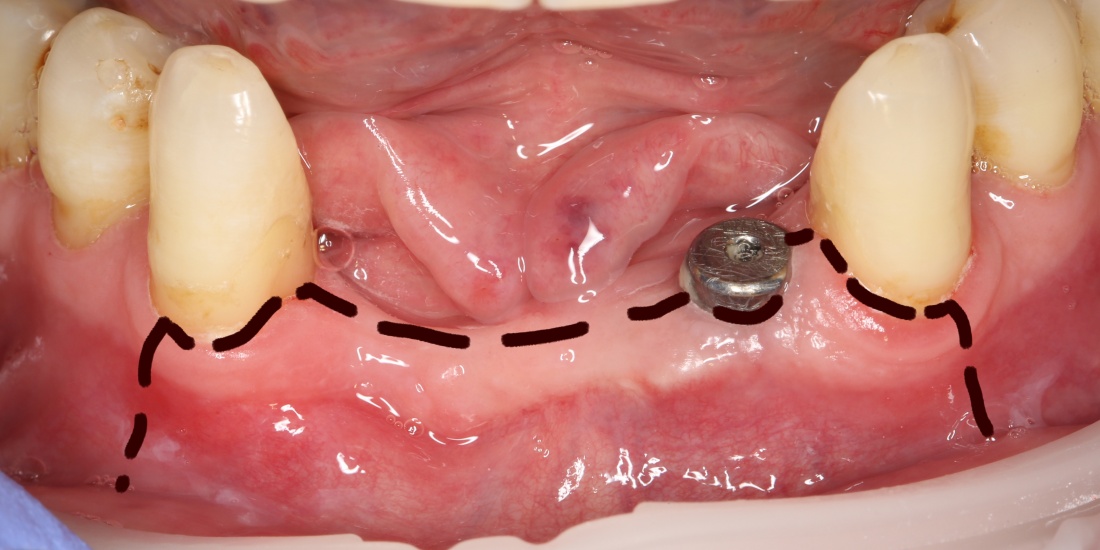
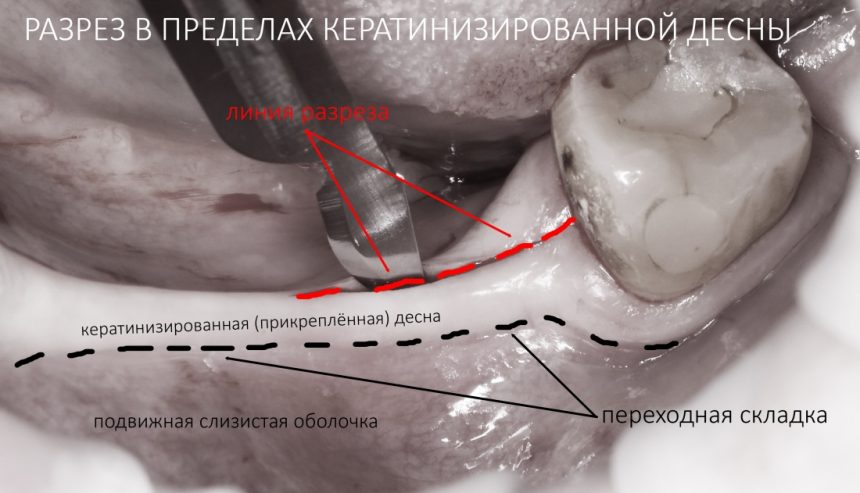
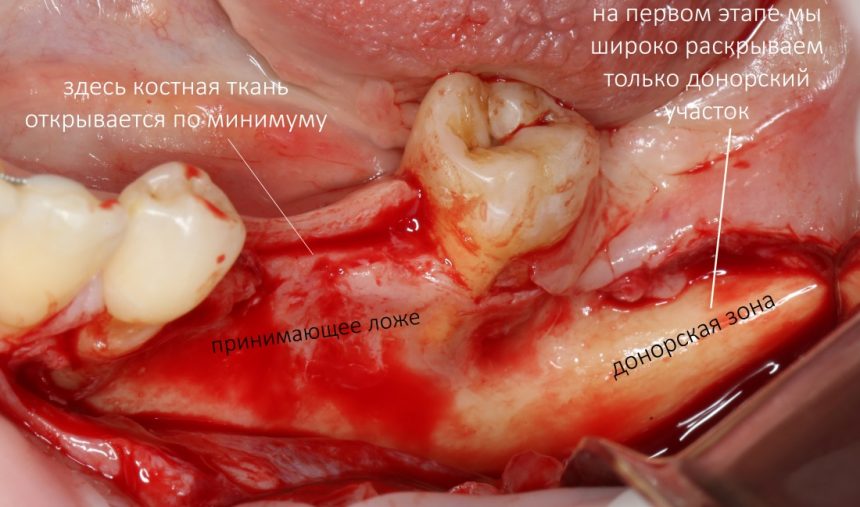
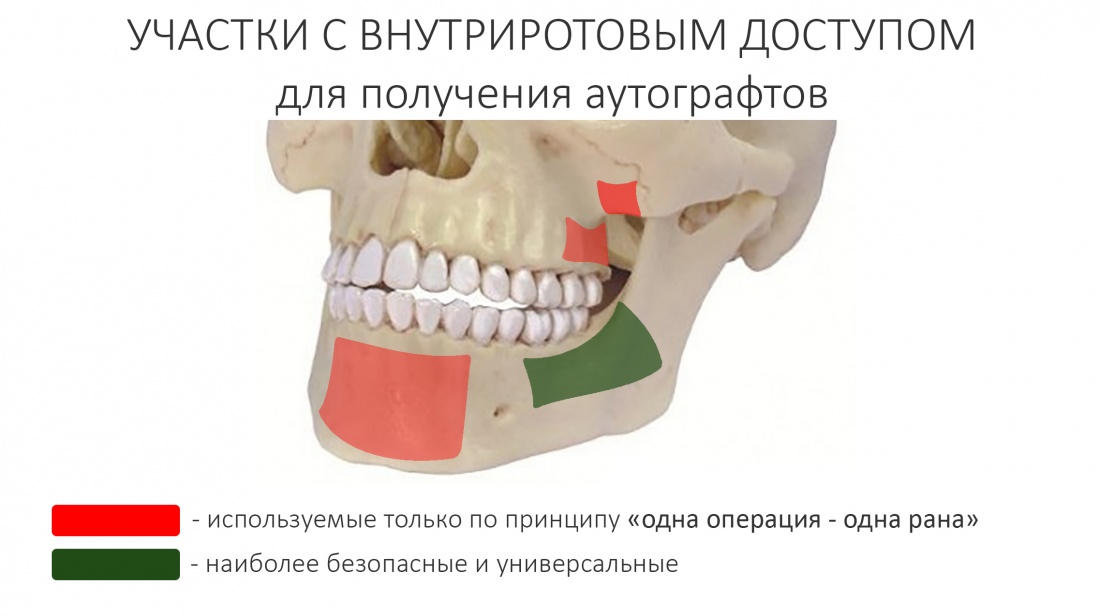
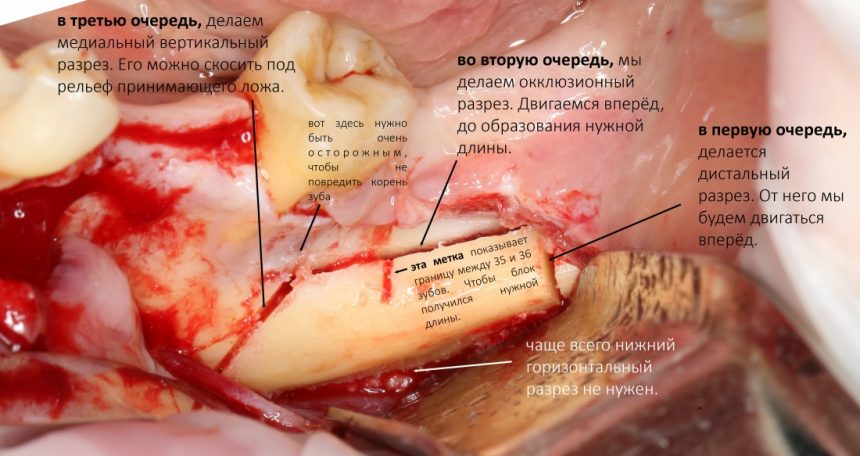
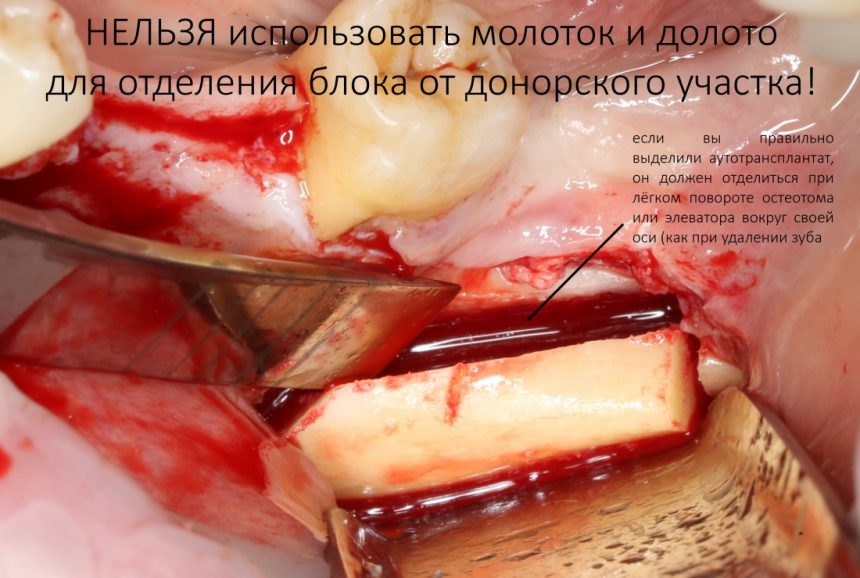

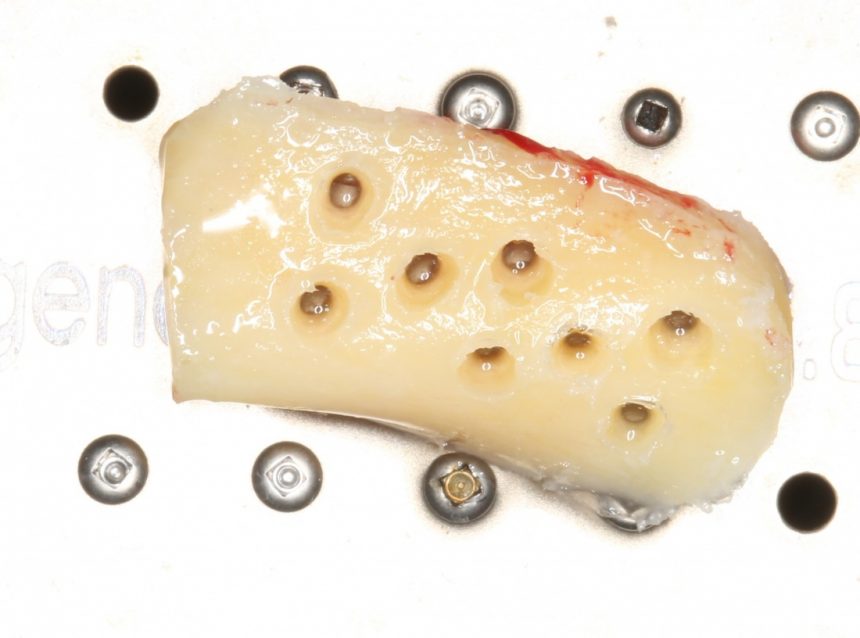
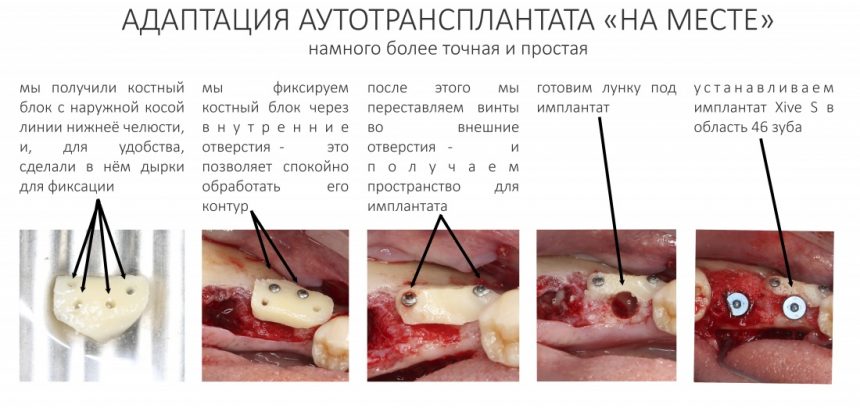
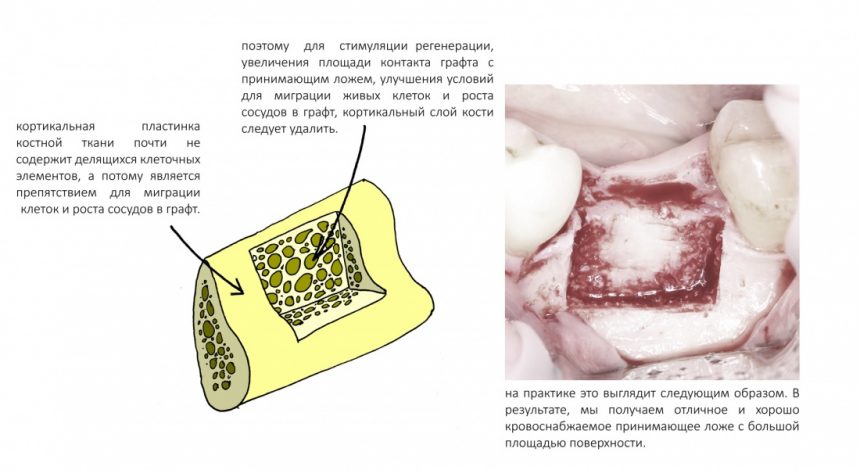
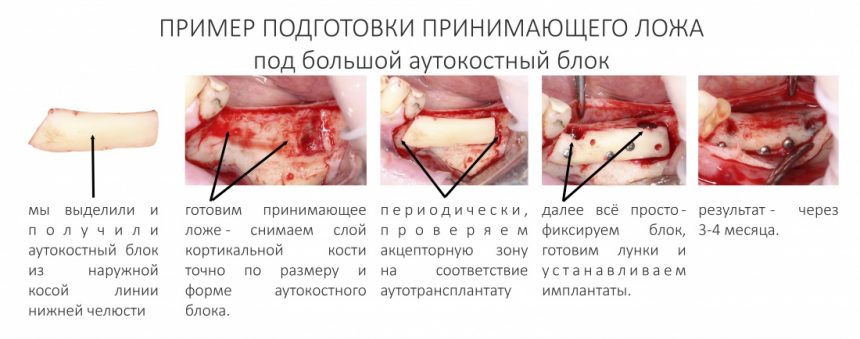
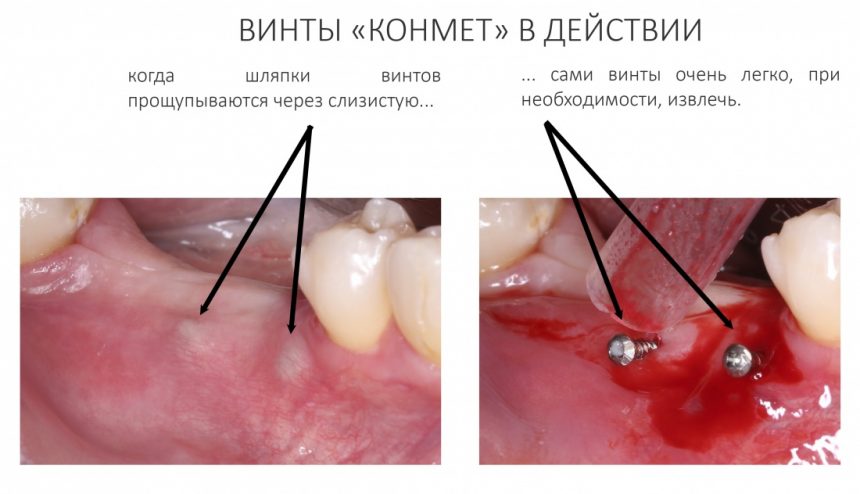
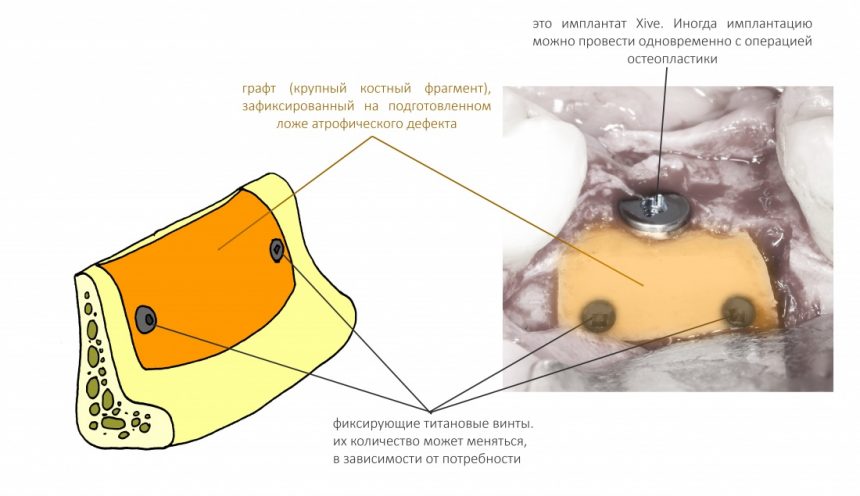
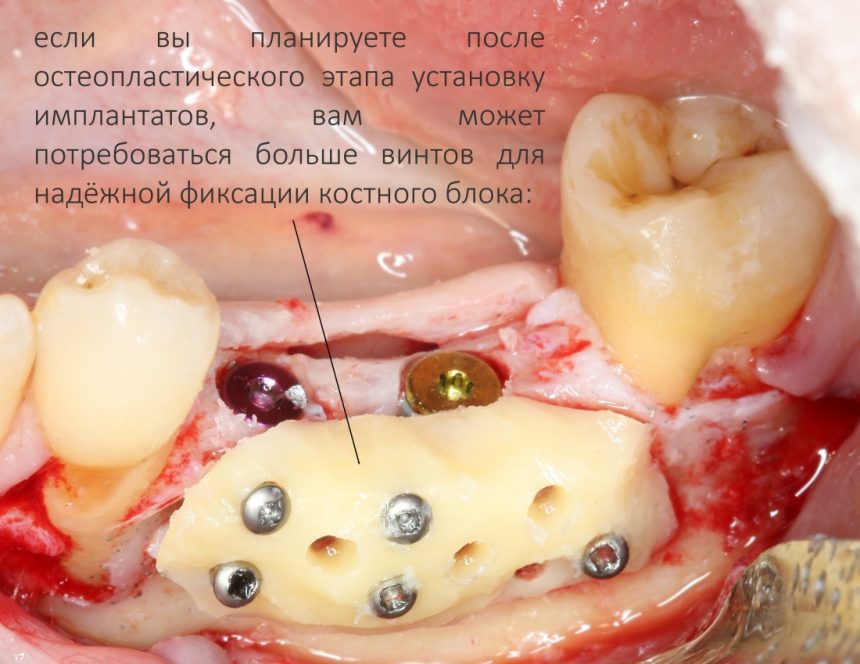
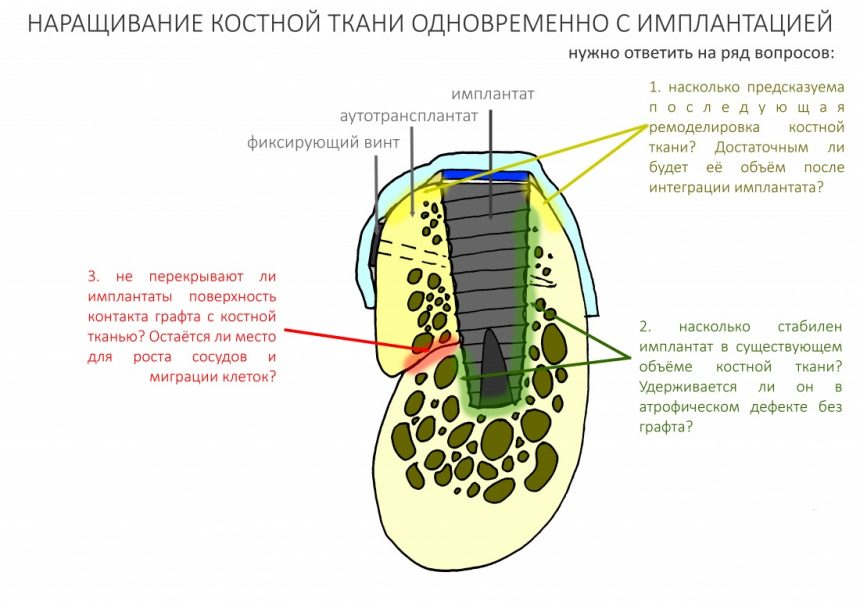
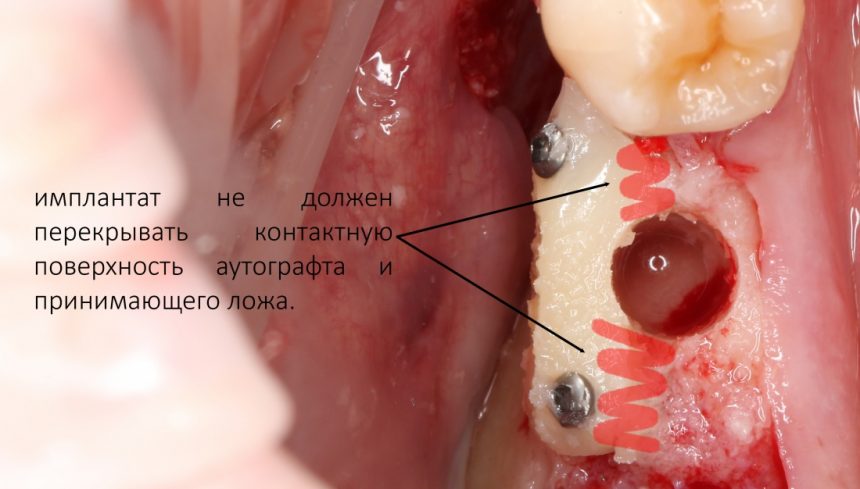
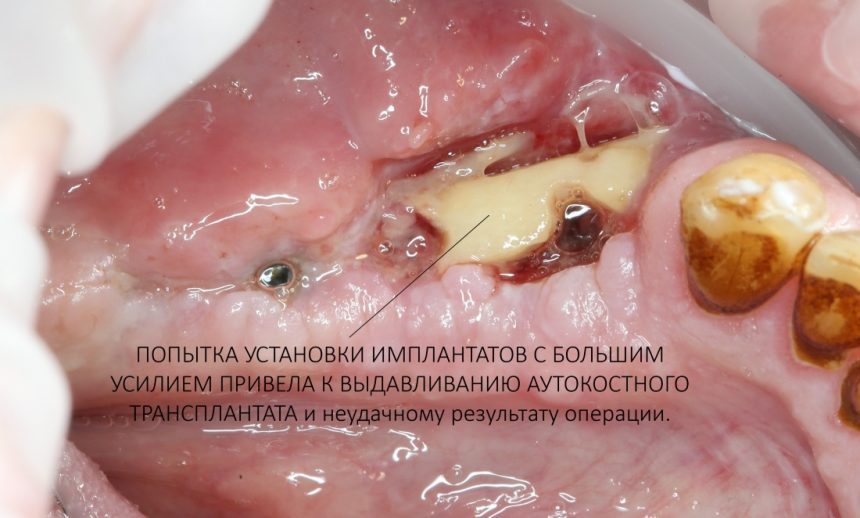
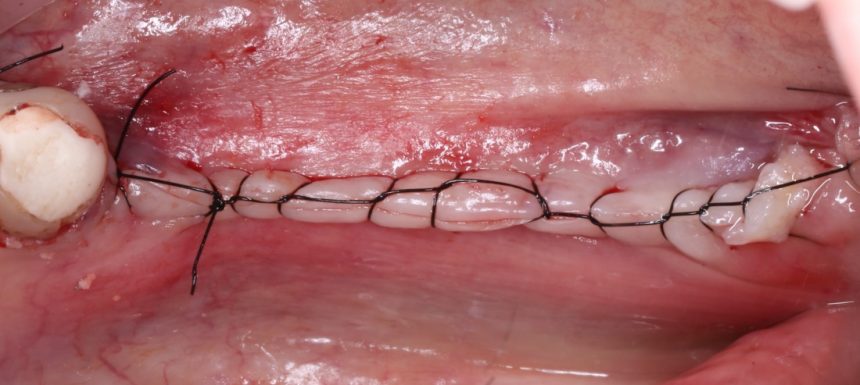
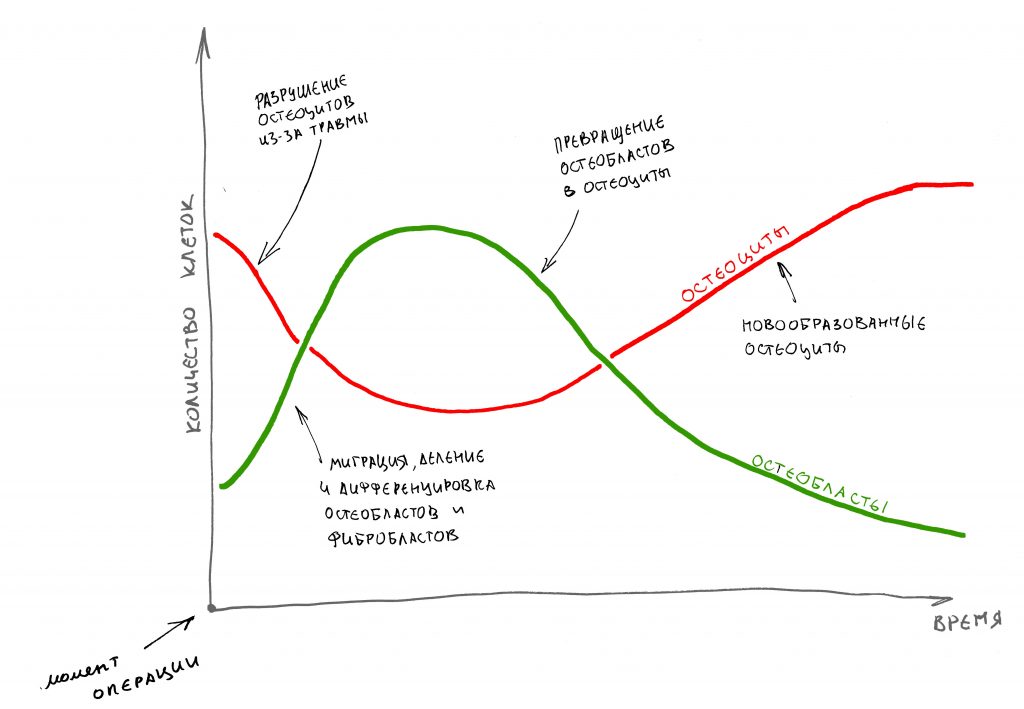
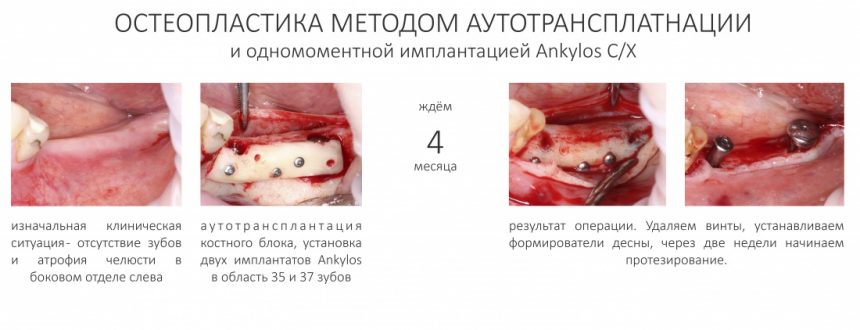
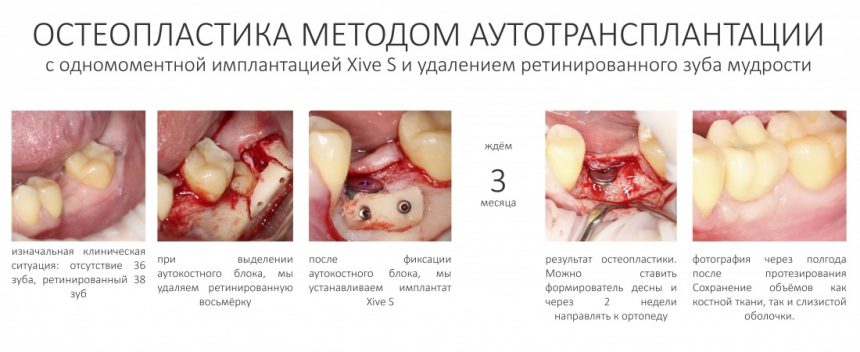
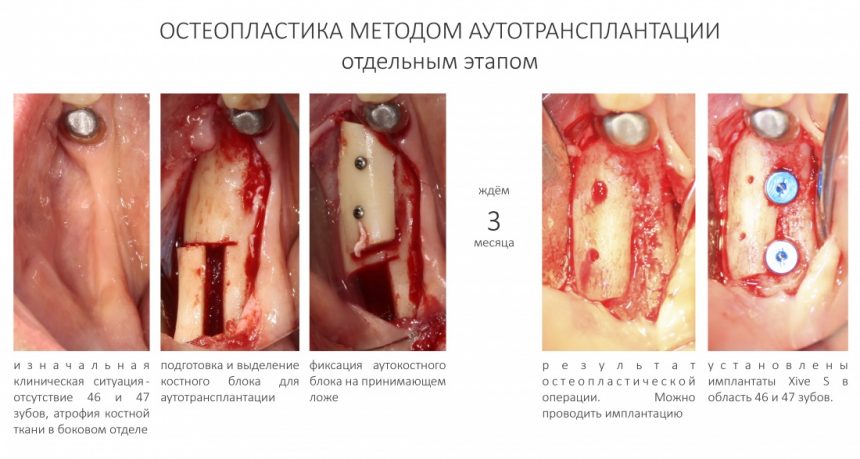
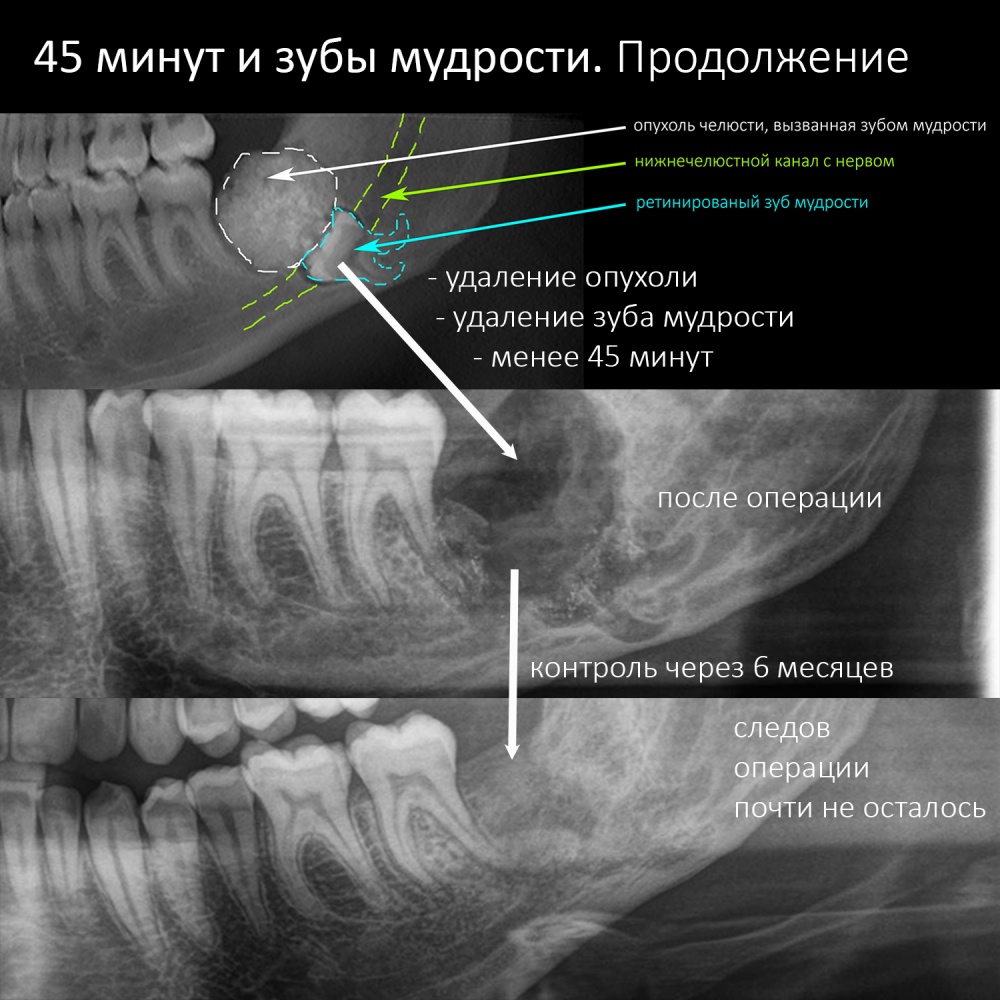
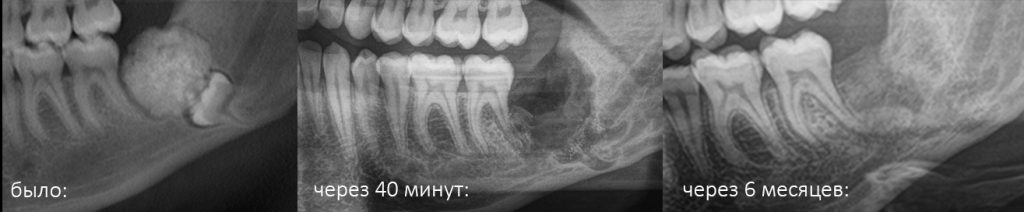
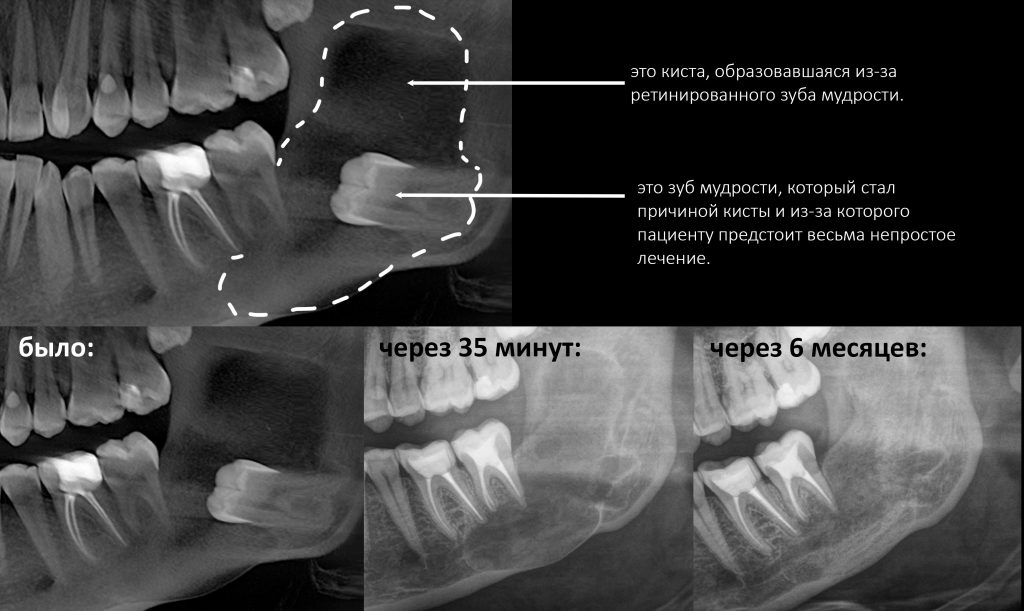
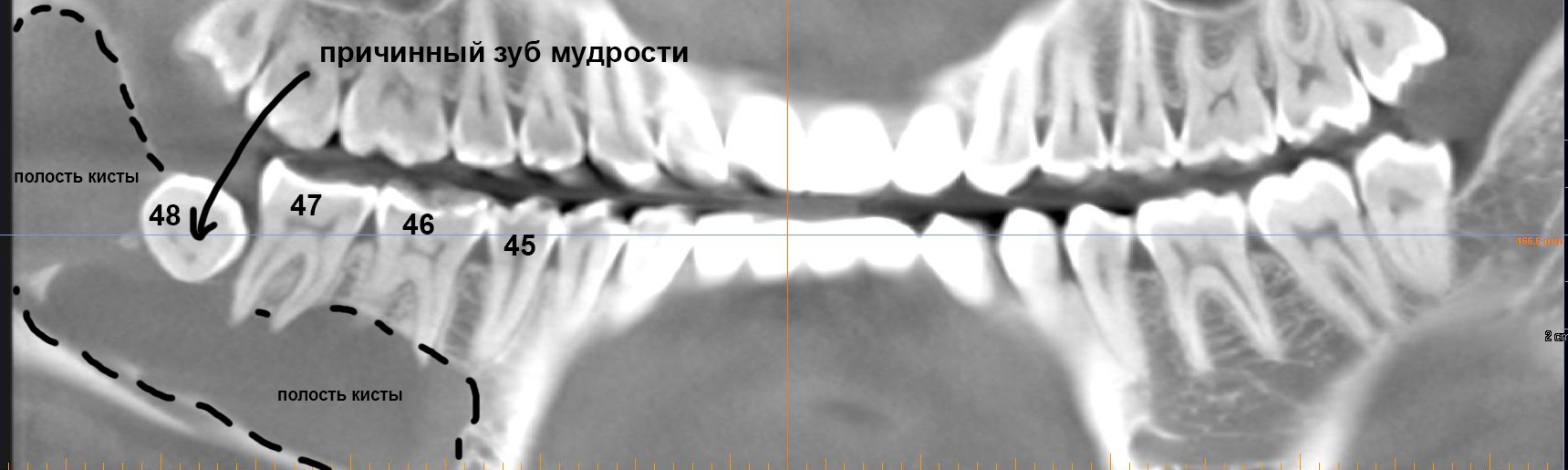
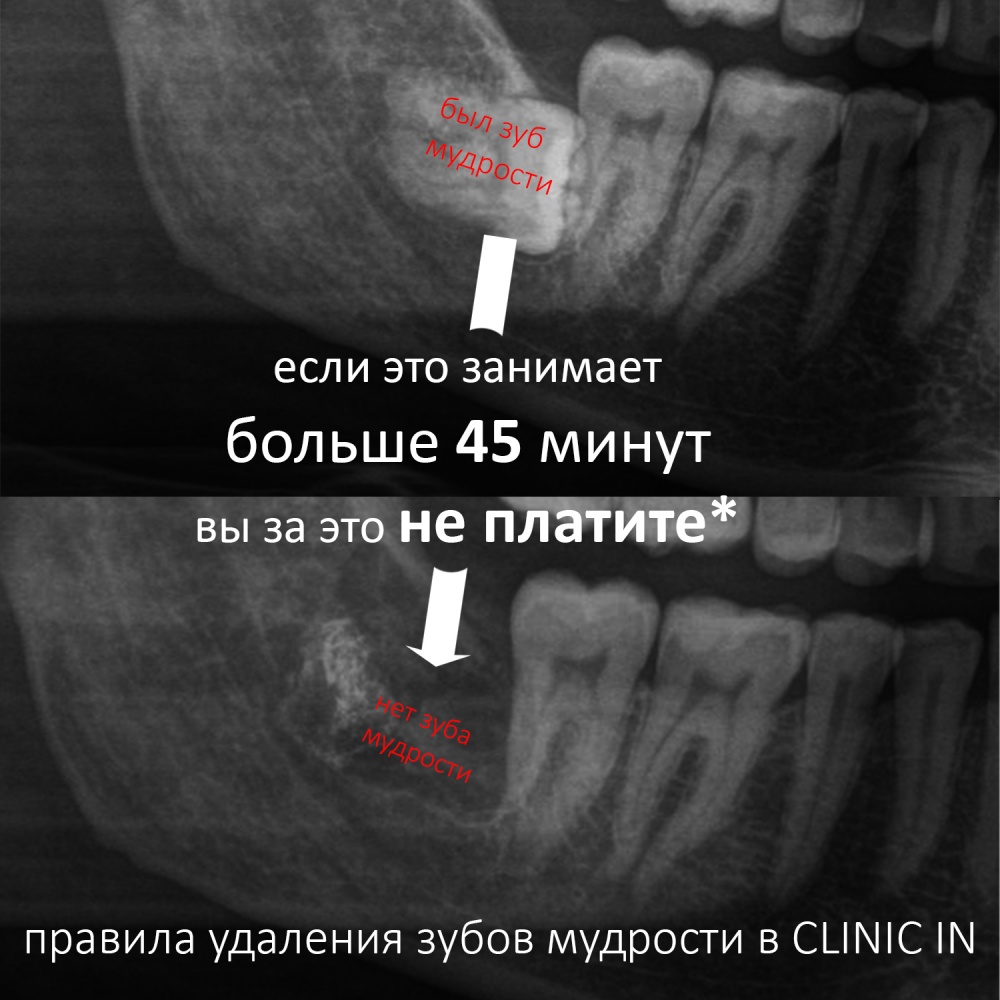
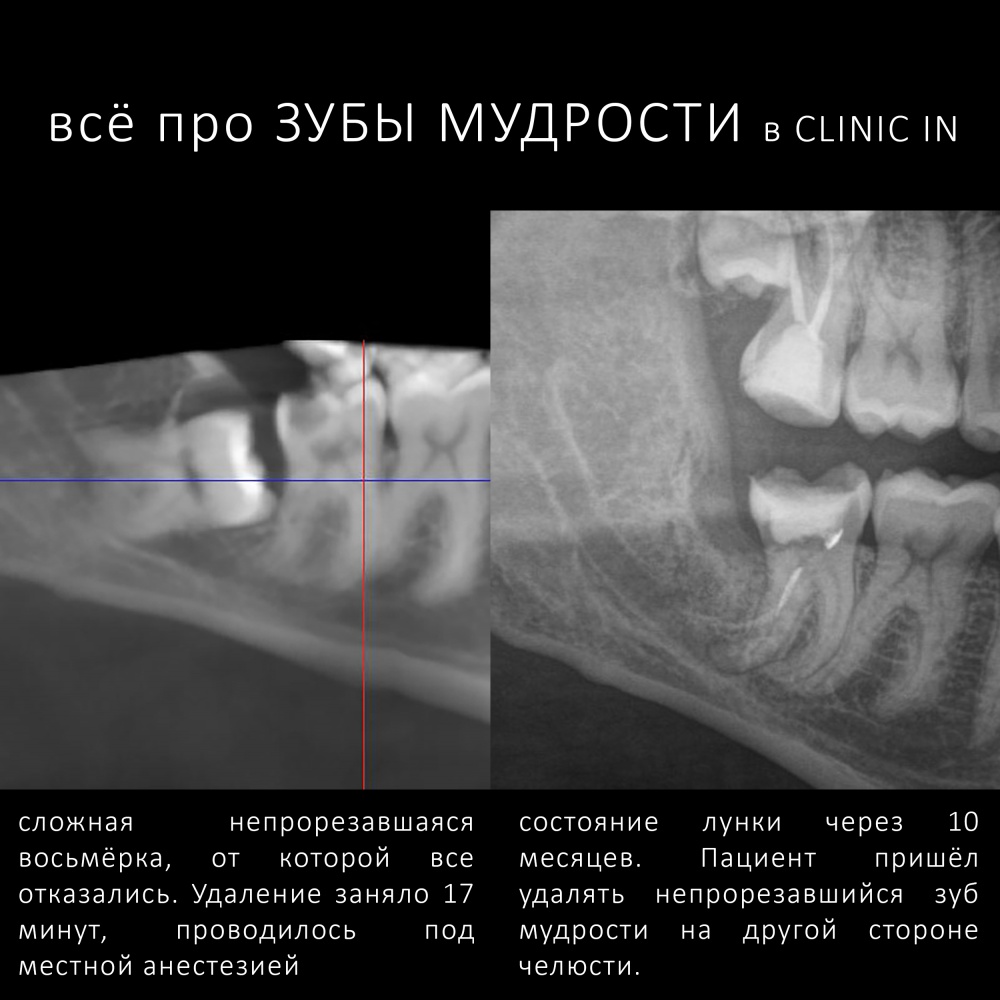
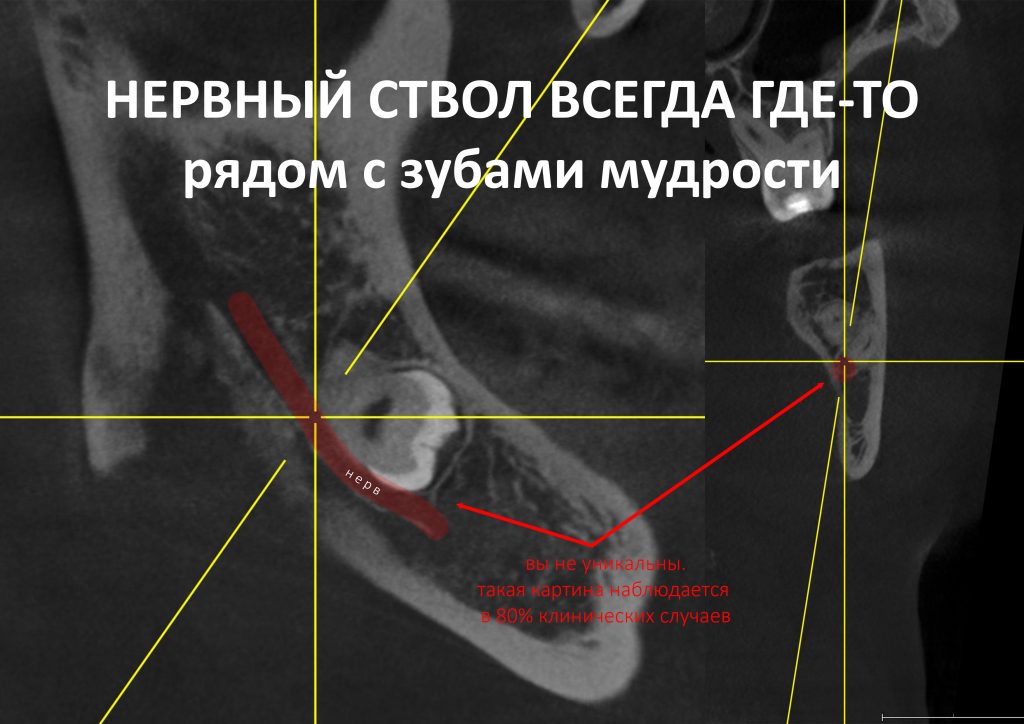




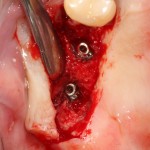








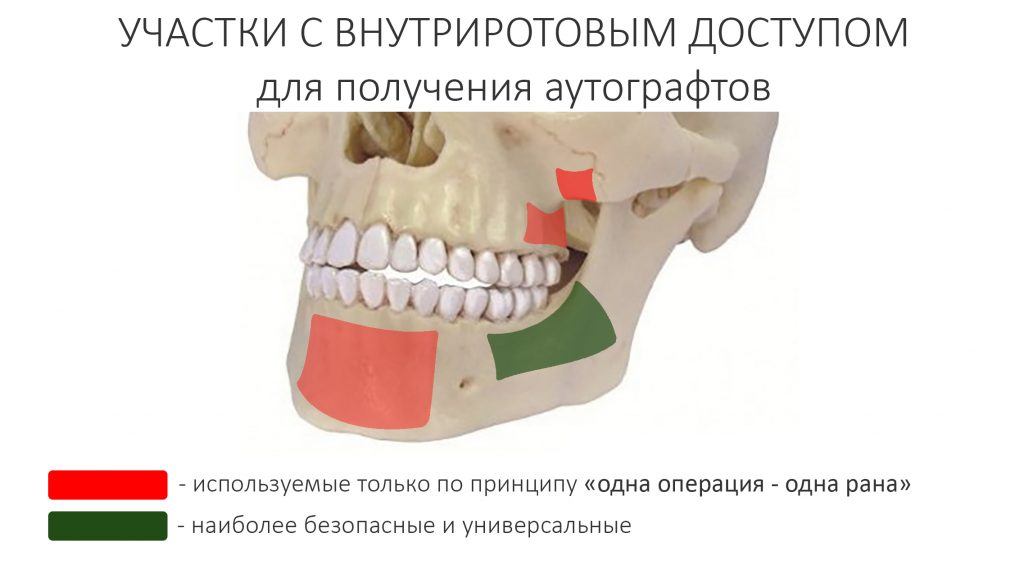
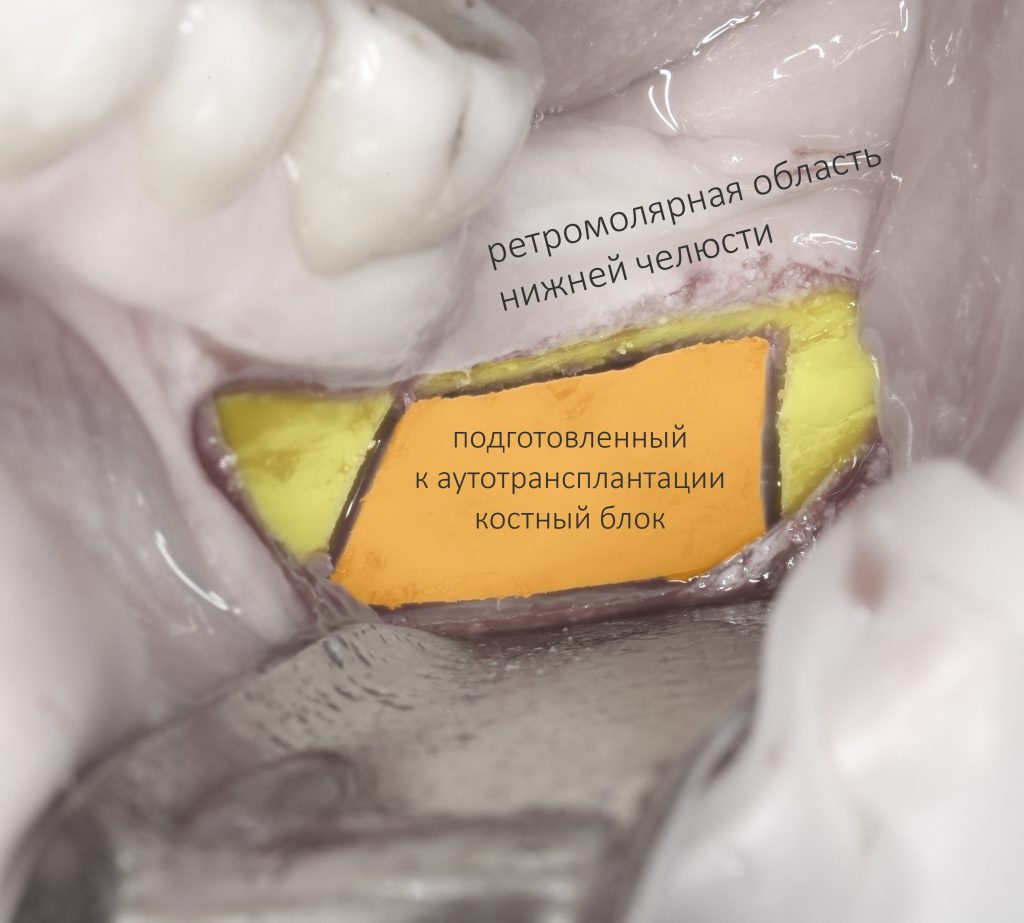




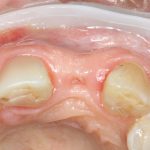
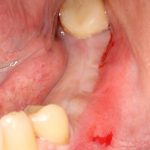
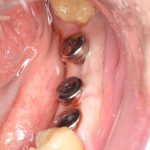


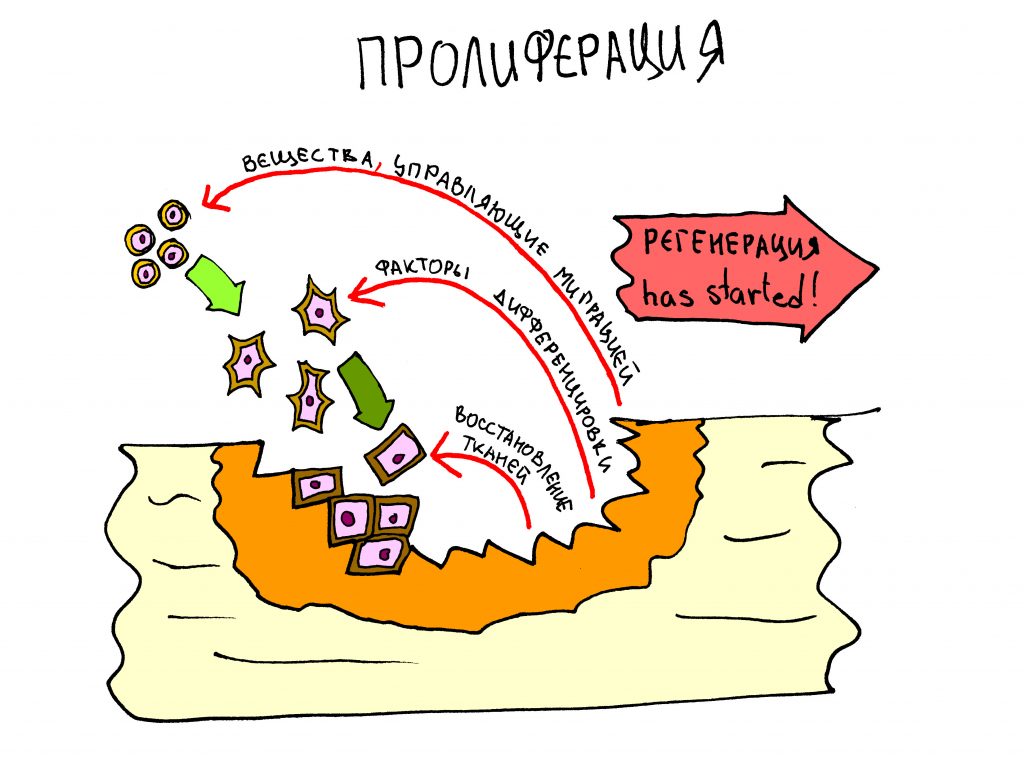
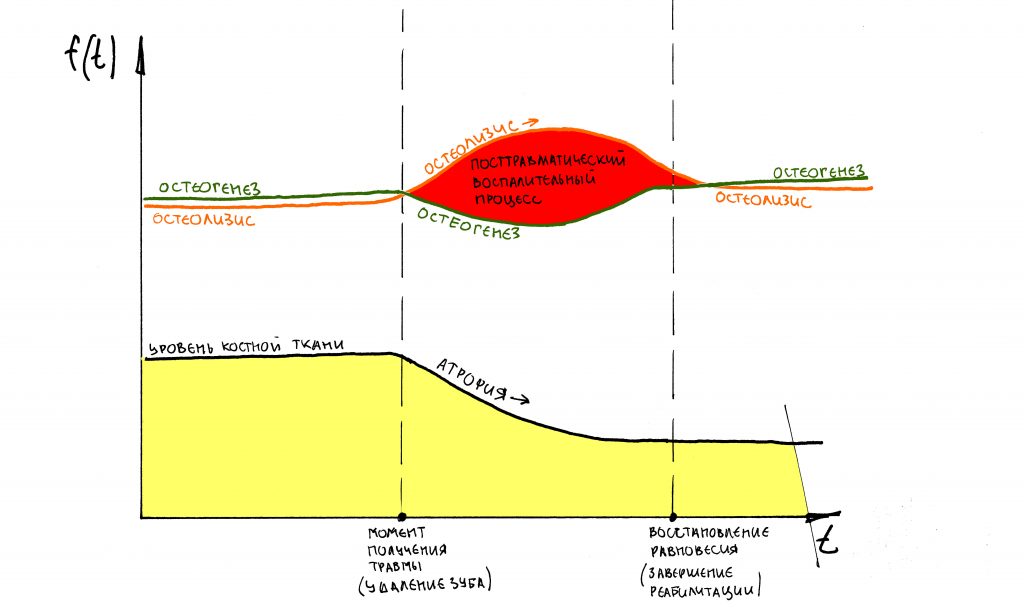
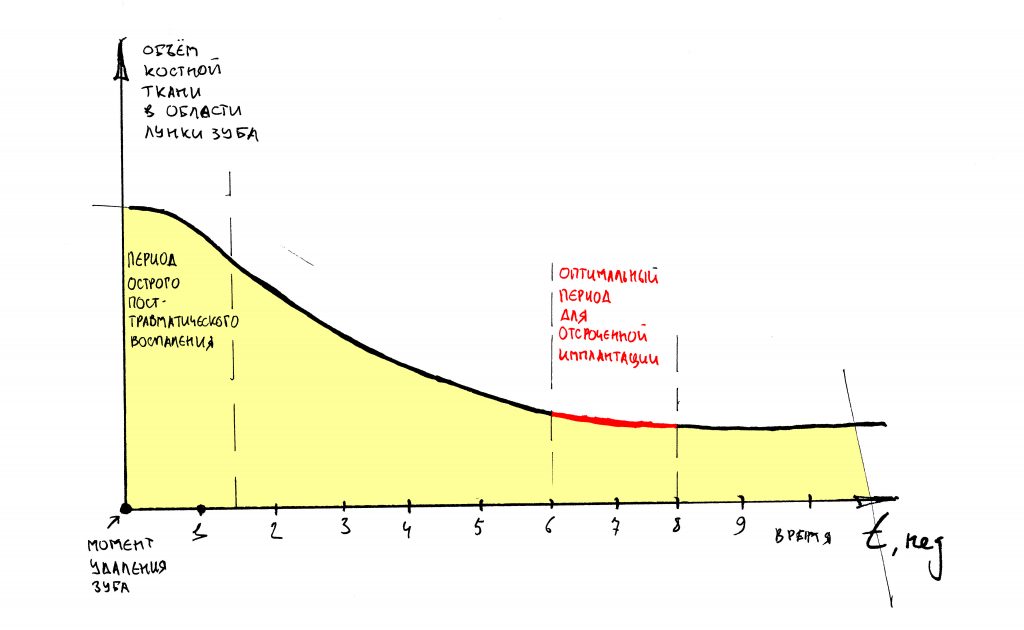
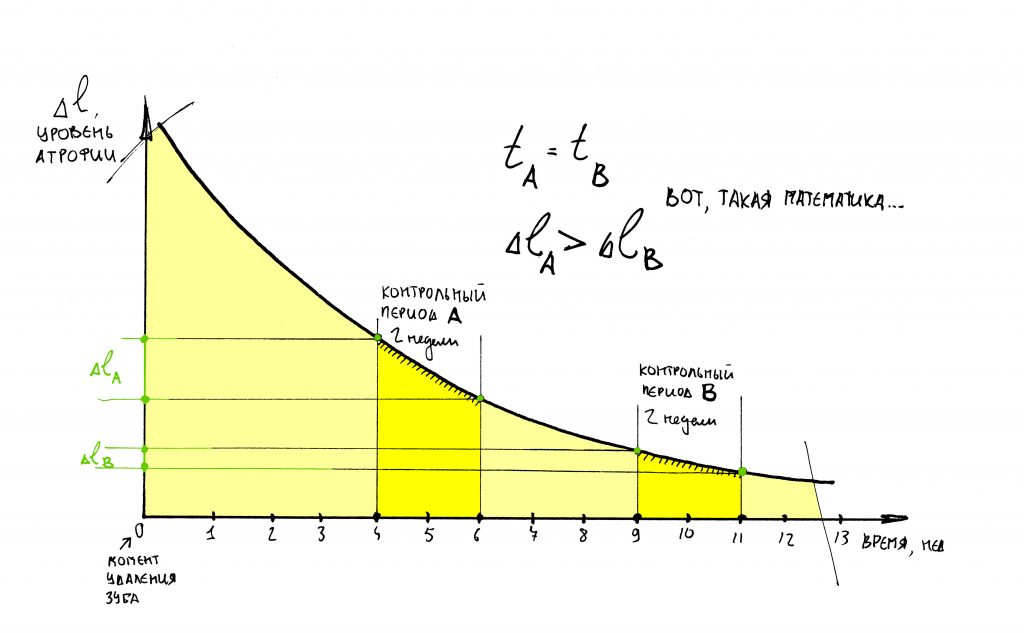


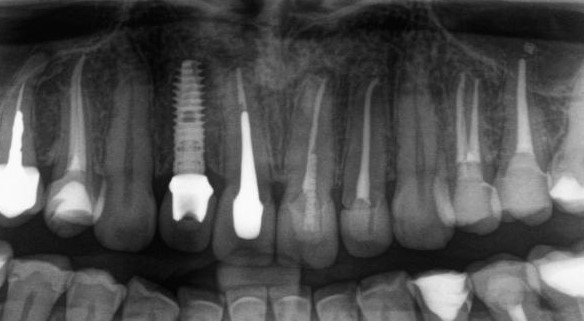
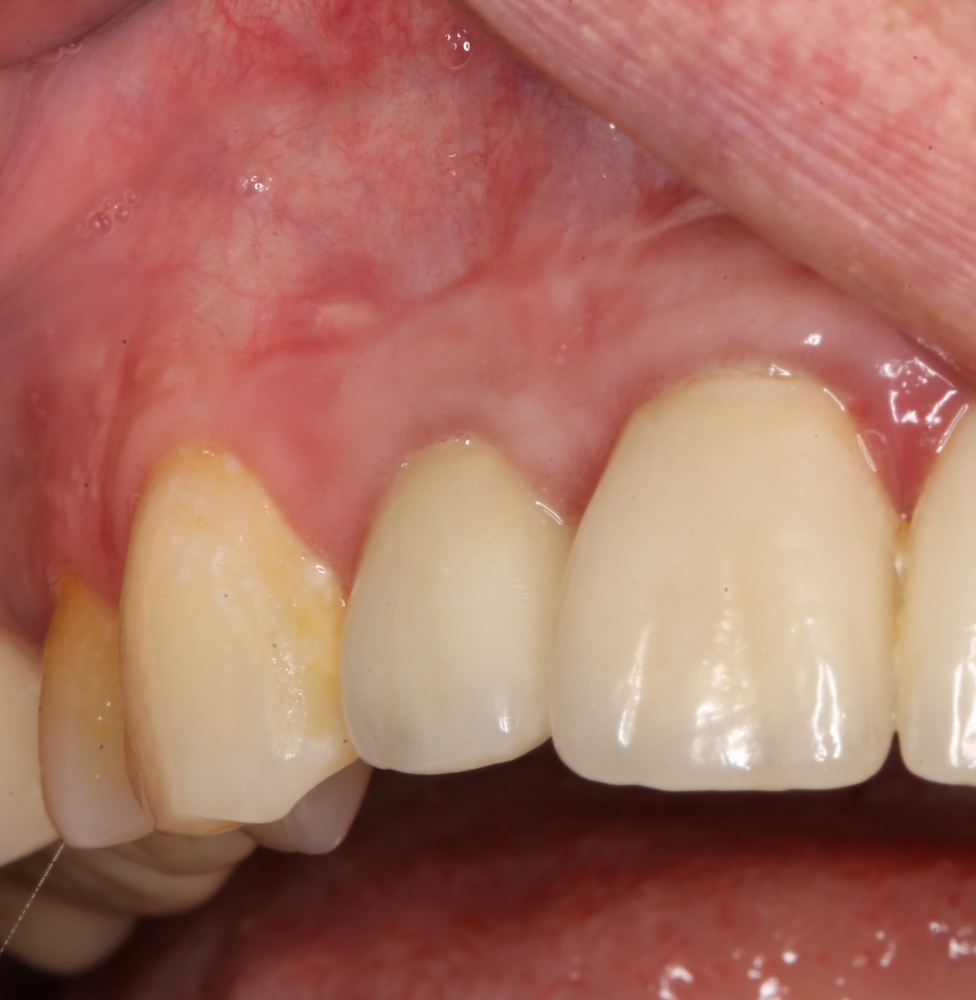

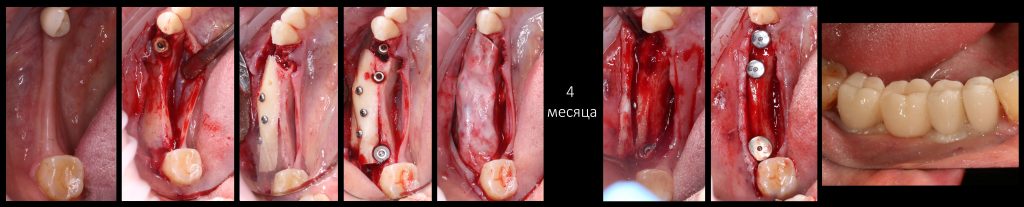

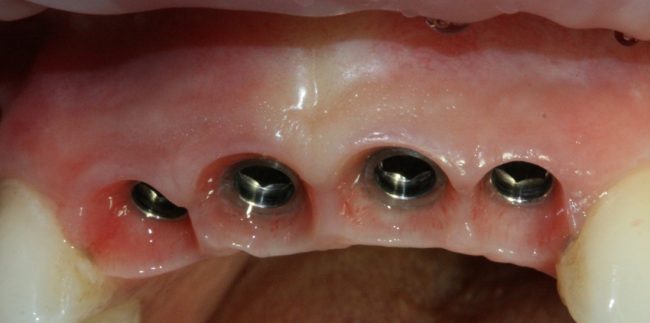
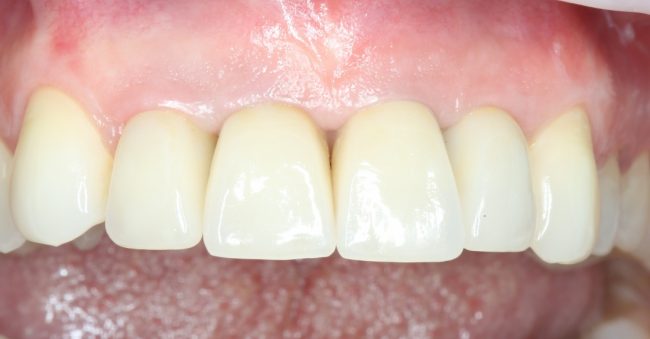
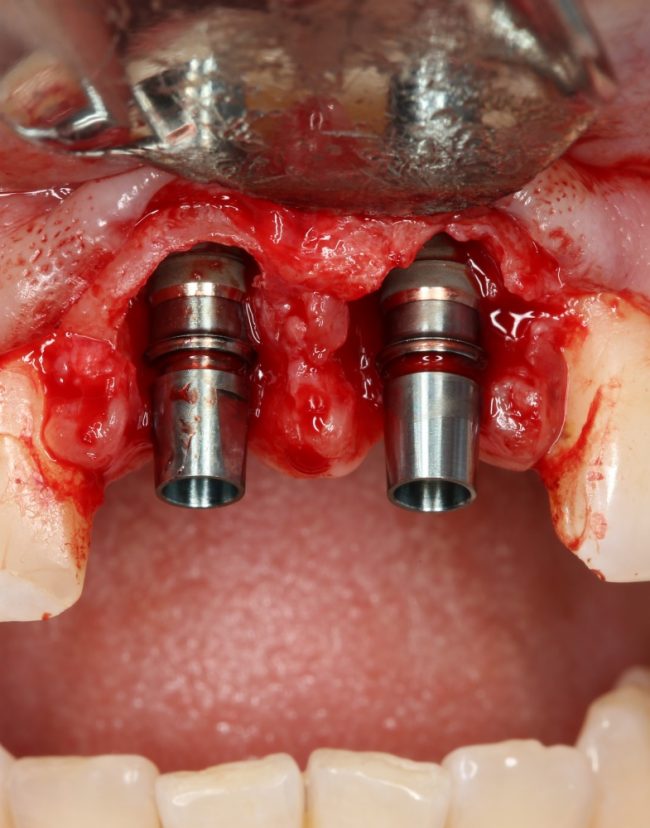
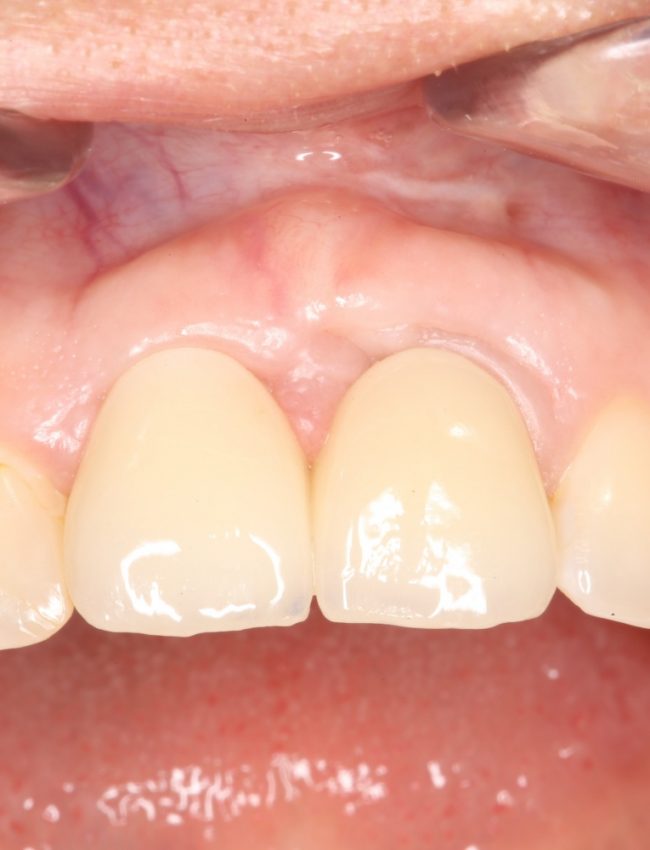
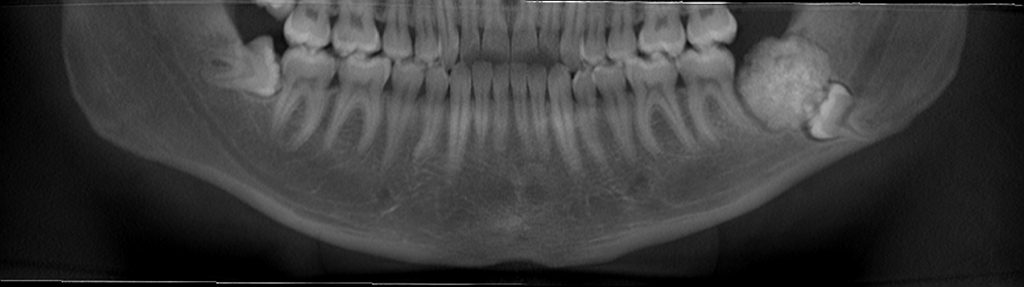
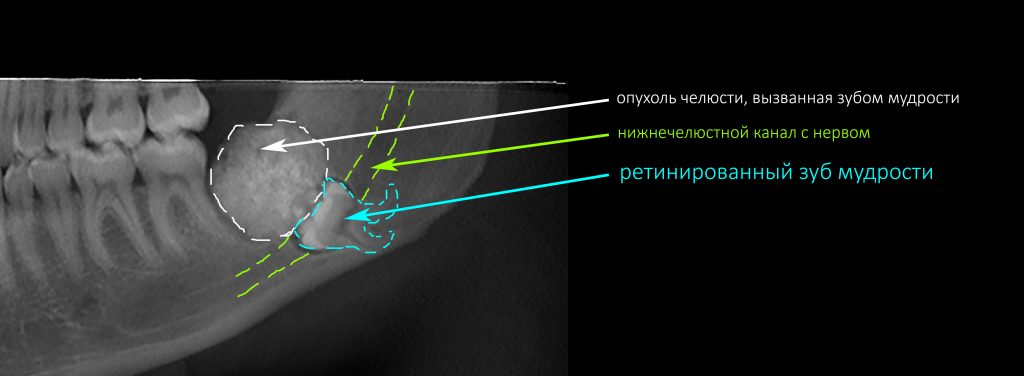

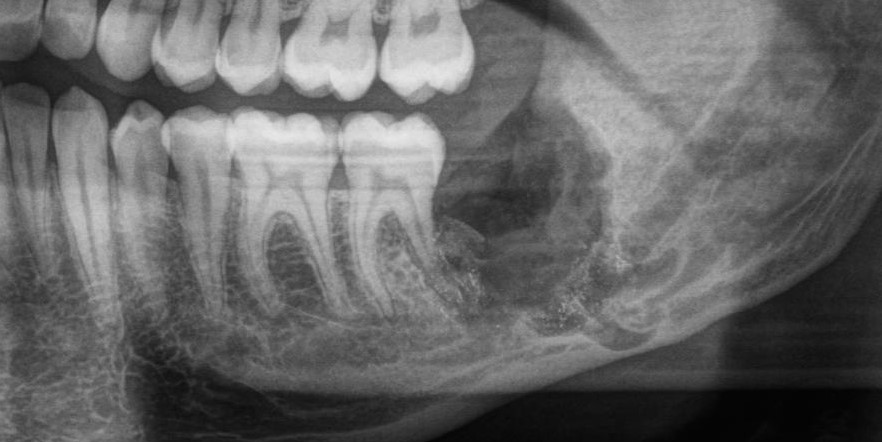





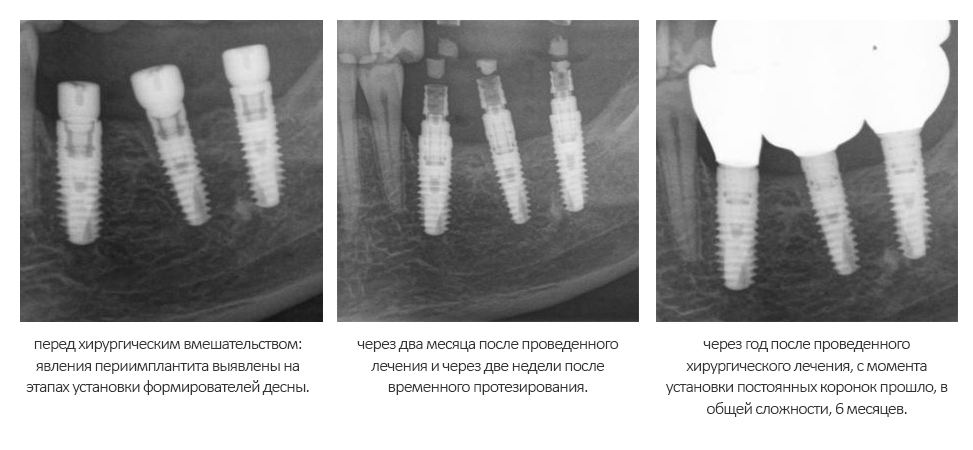
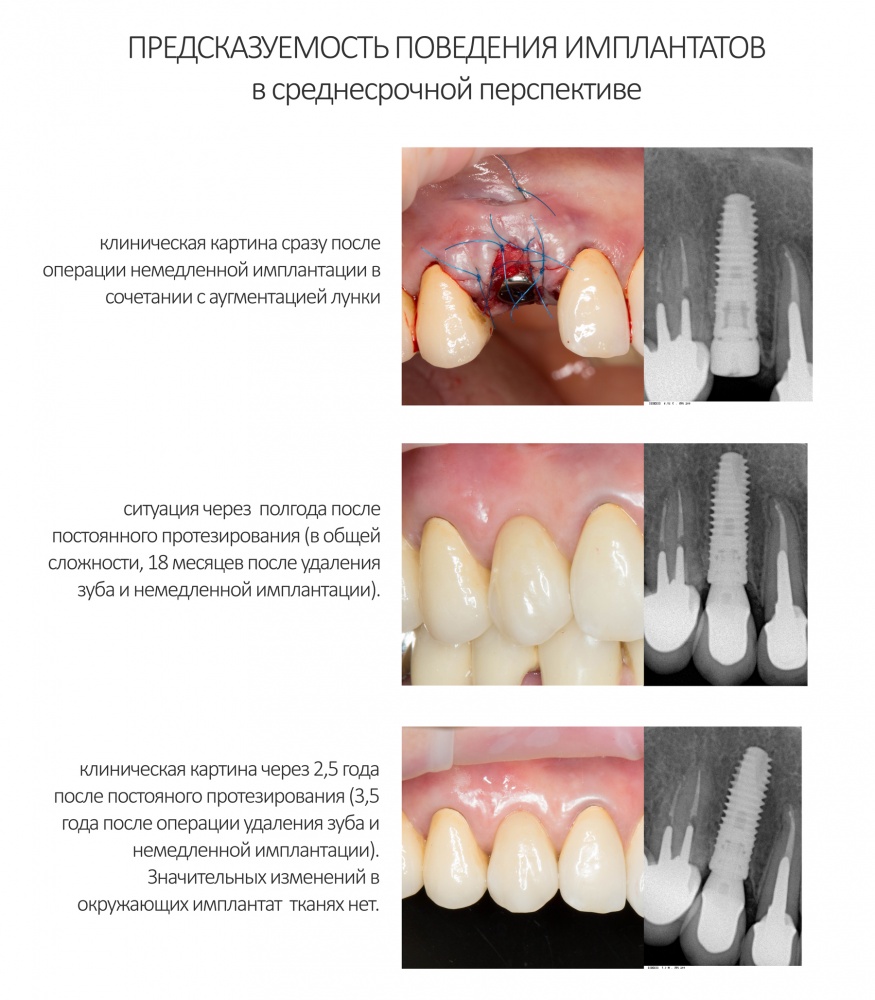
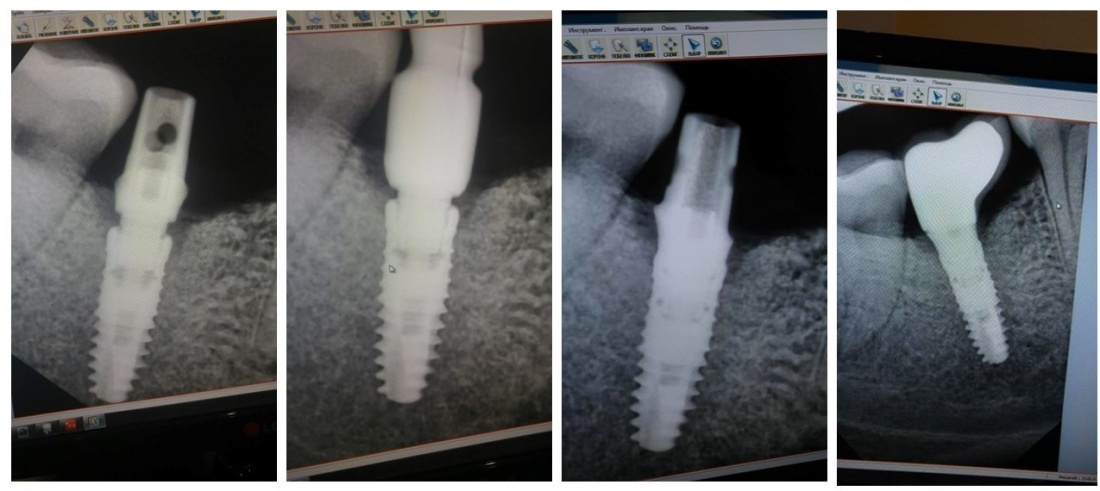
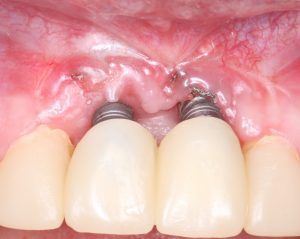
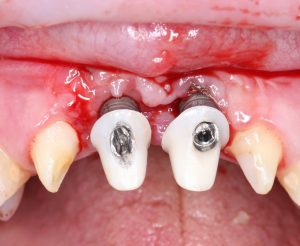







































































































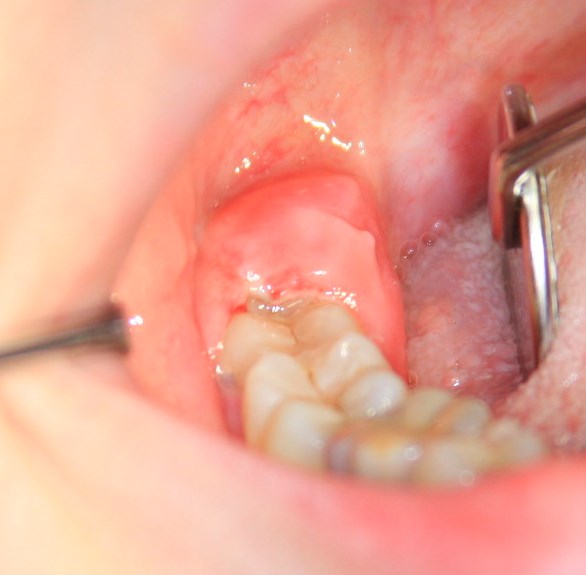






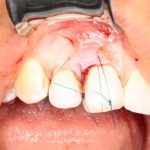
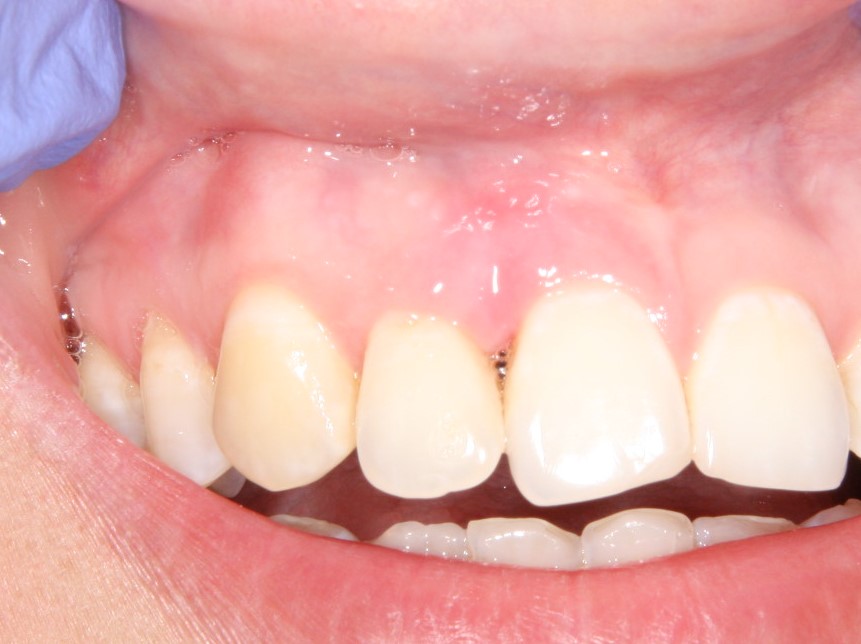
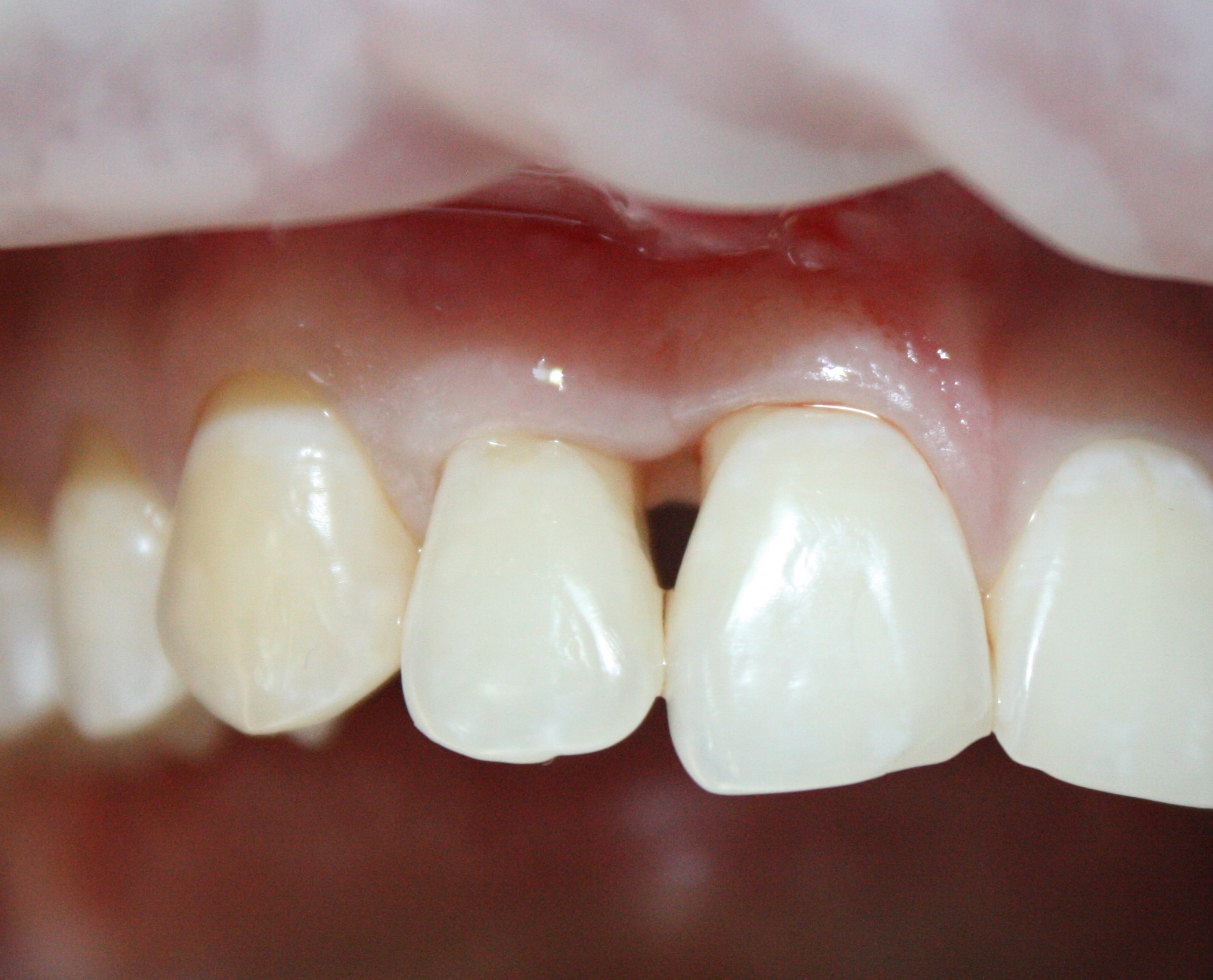
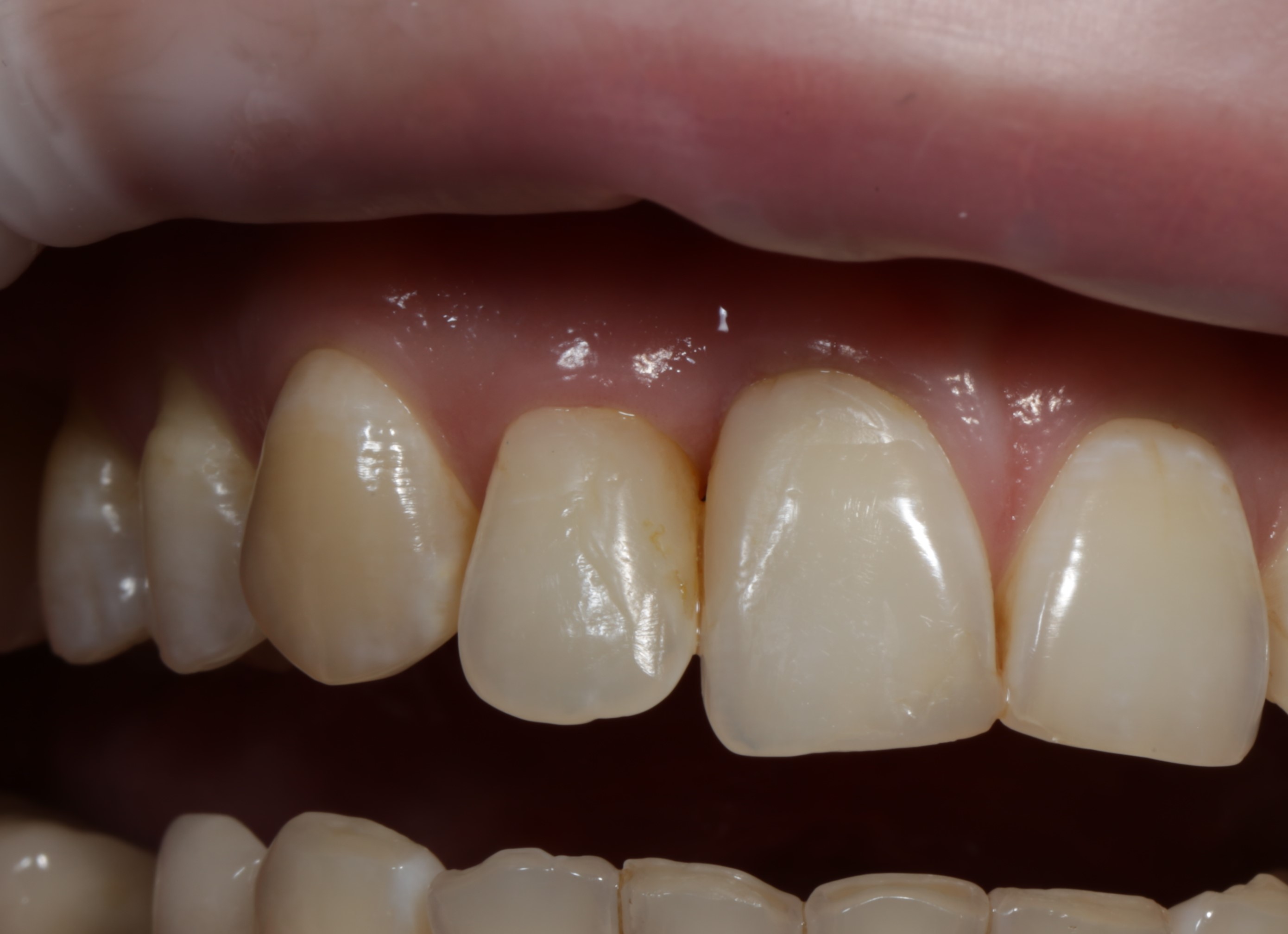
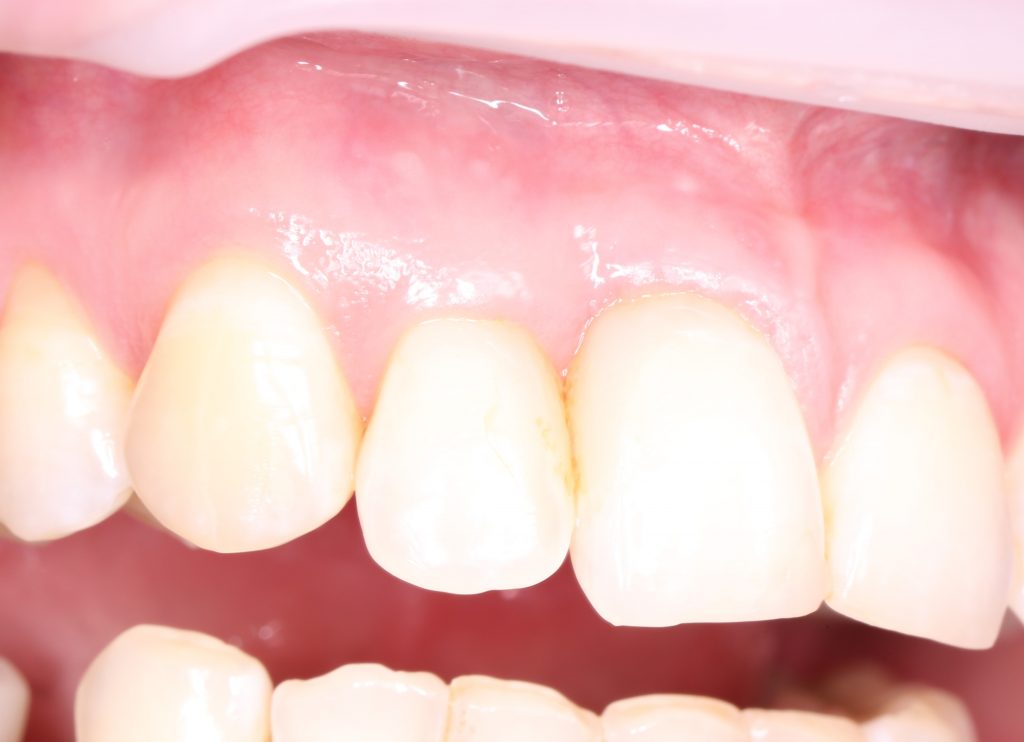
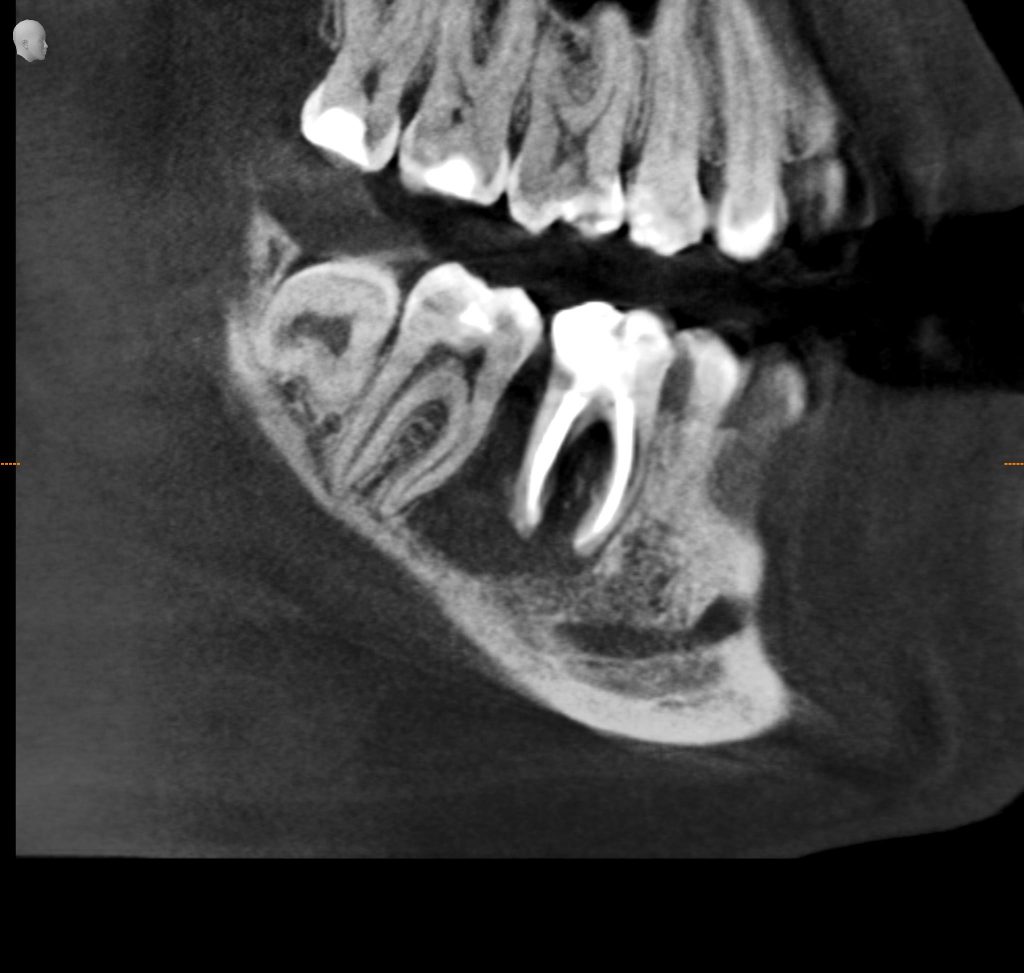
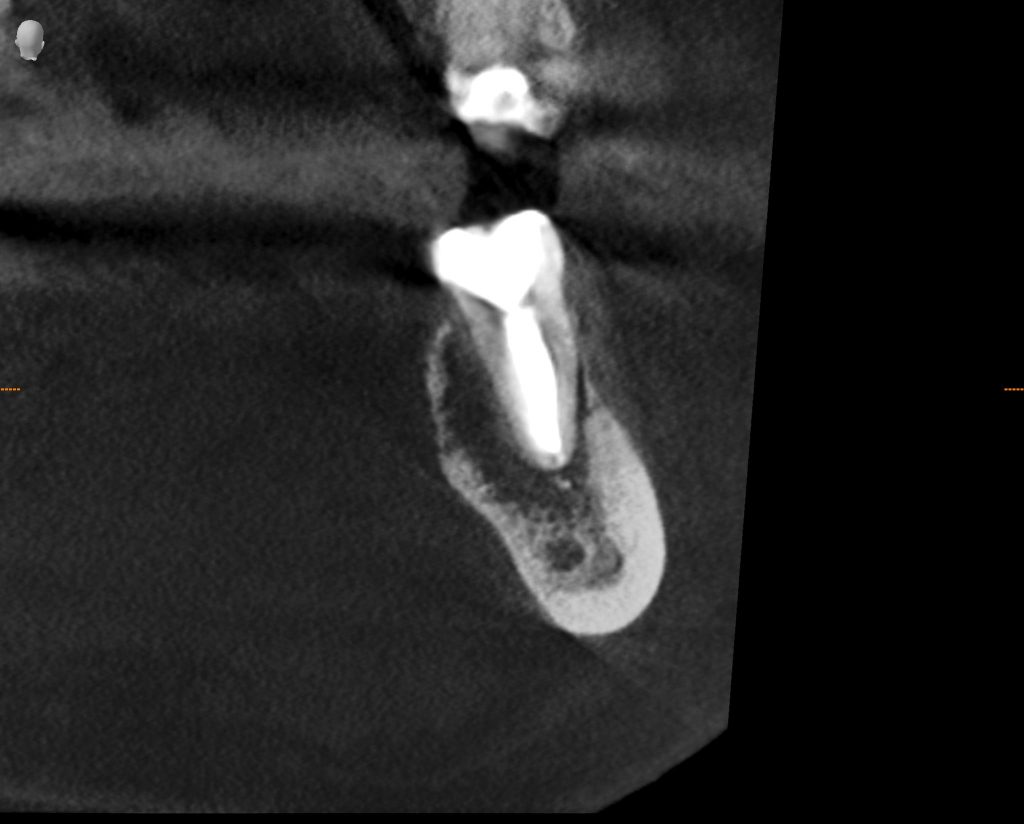
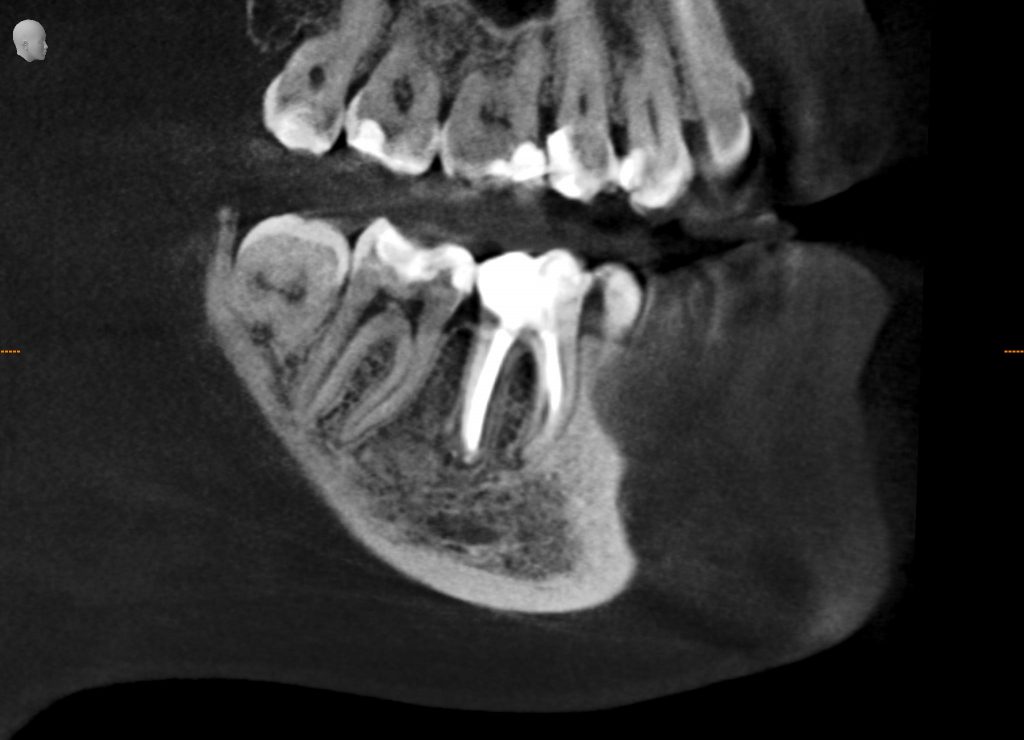




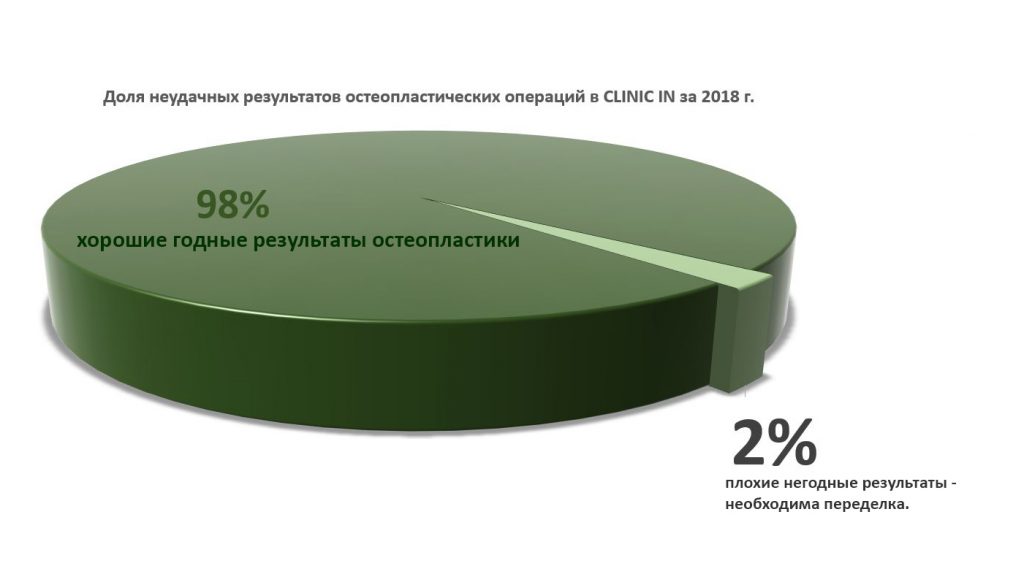
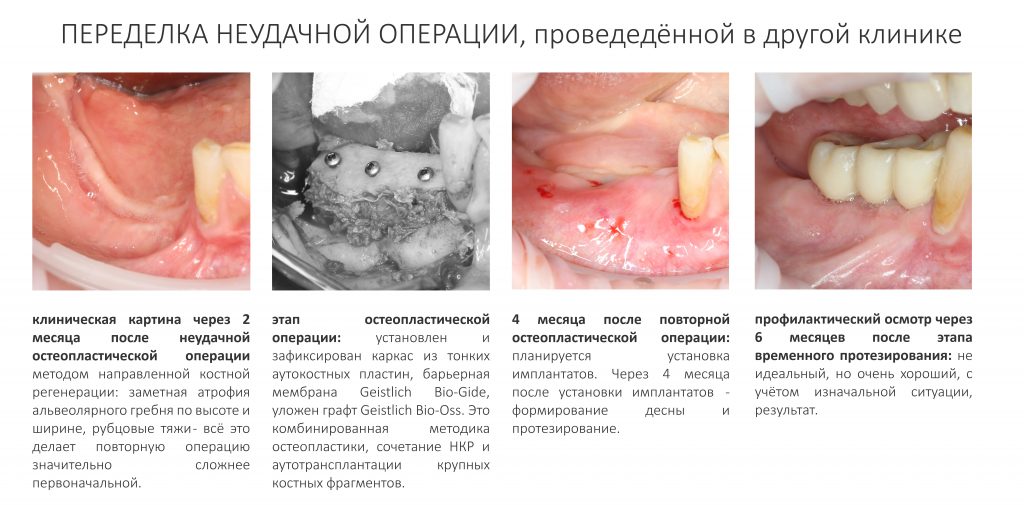
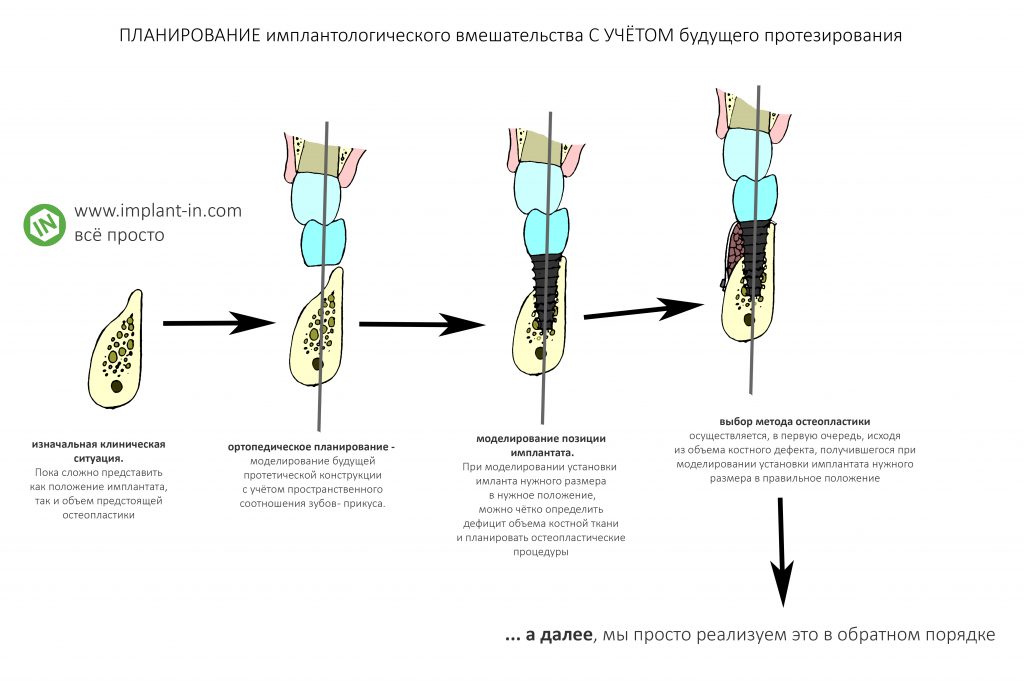
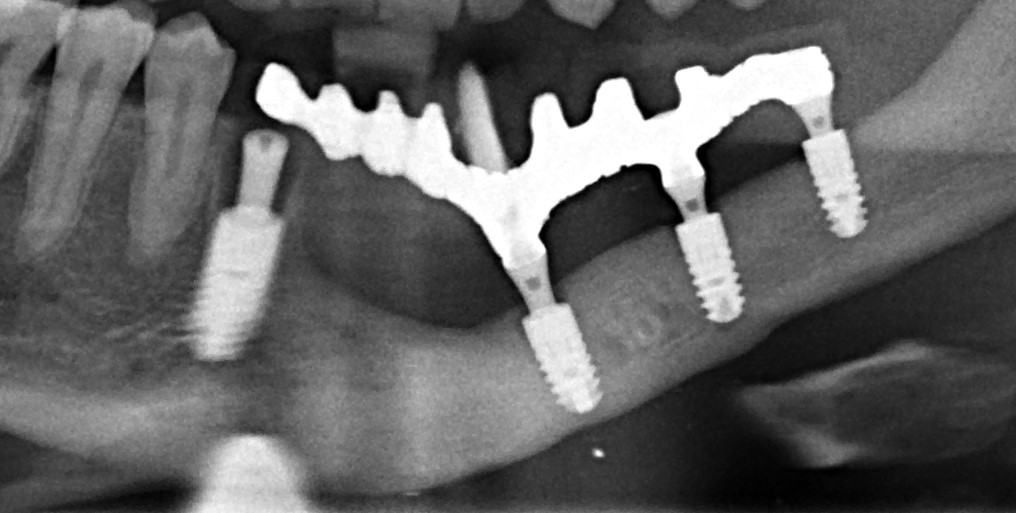
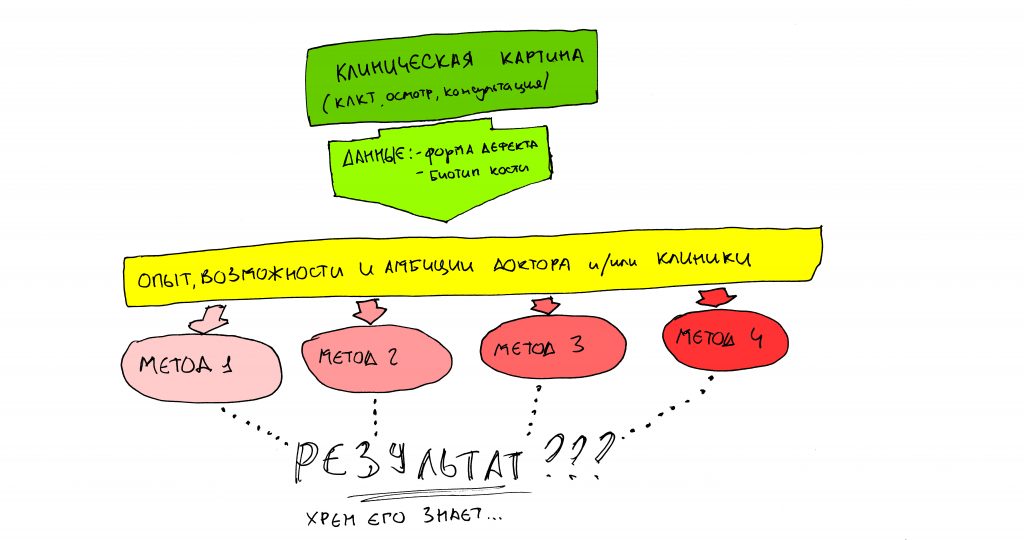
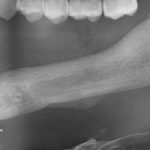
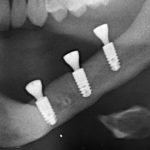

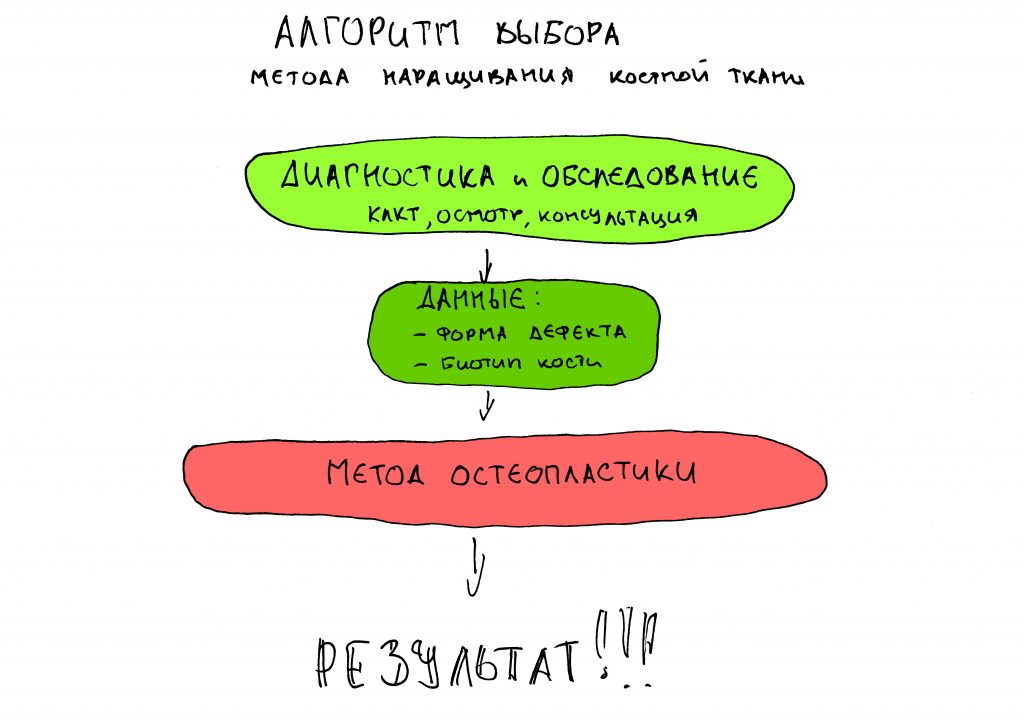







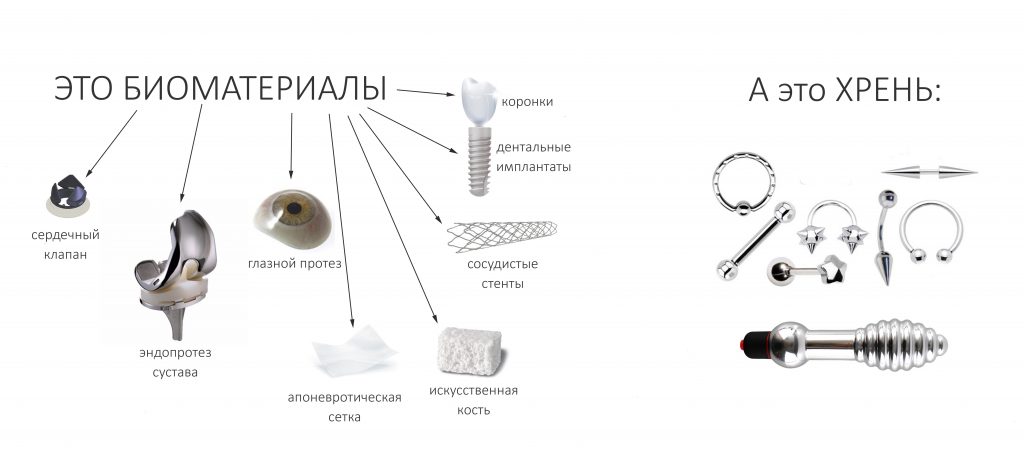

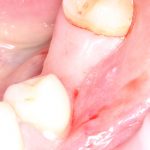
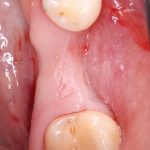













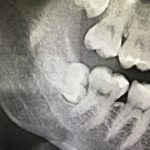
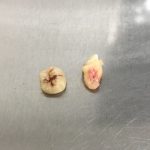
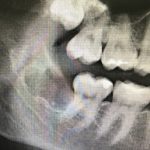
 и
и

 После подобных запугиваний, а по-другому я это назвать не могу, многие действительно идут в больничку,
После подобных запугиваний, а по-другому я это назвать не могу, многие действительно идут в больничку,  Обследование? Ну, в
Обследование? Ну, в