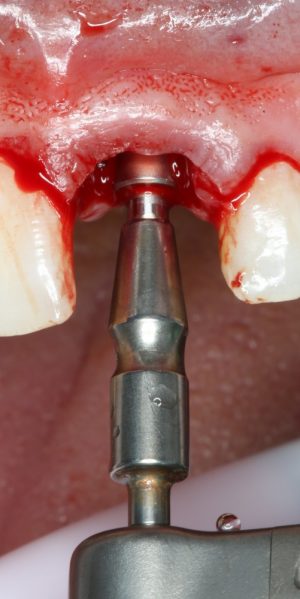
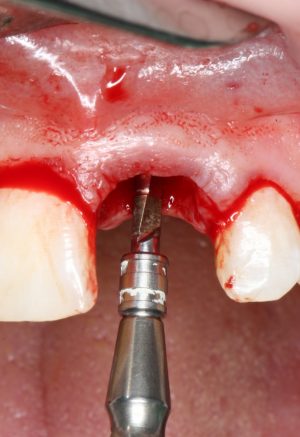
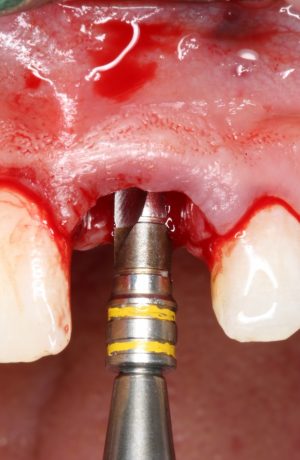
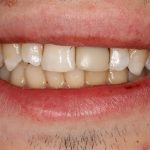
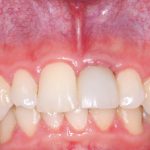
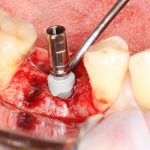
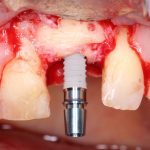
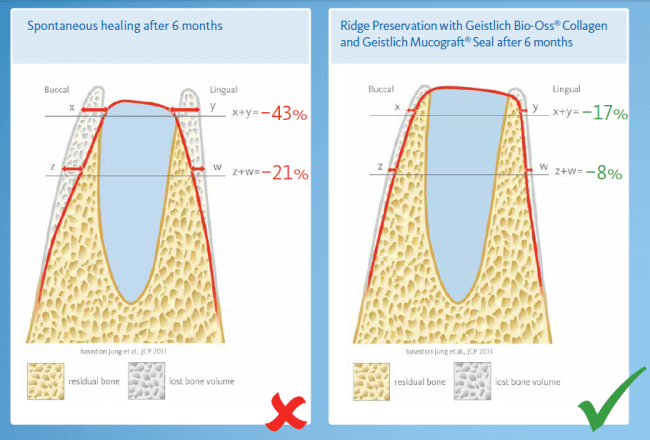
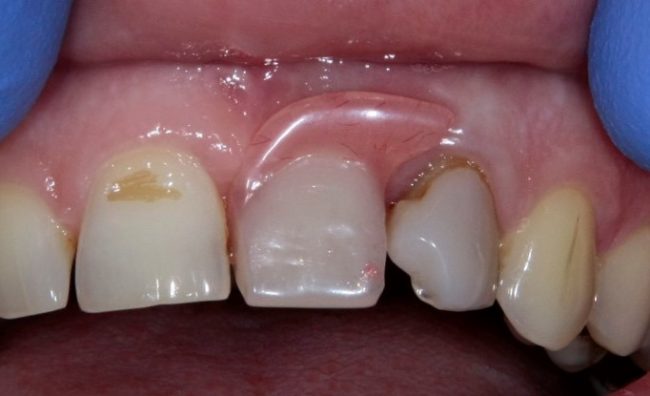
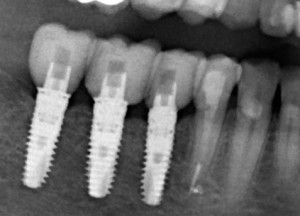
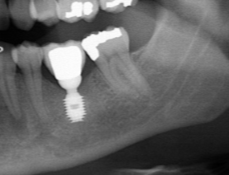
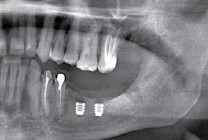
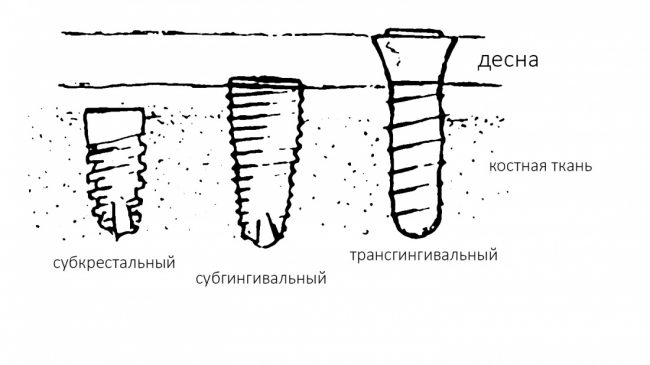
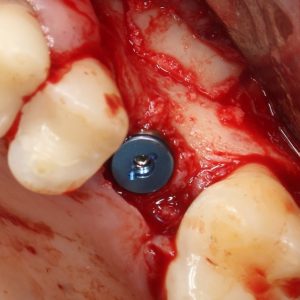
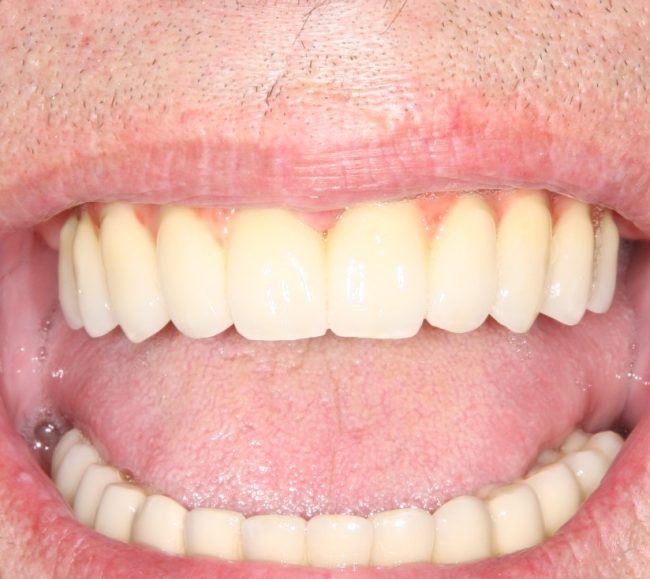
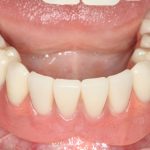
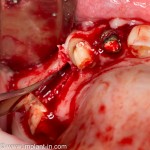
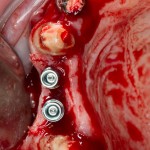
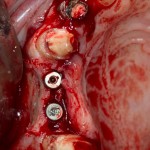
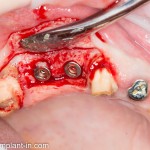
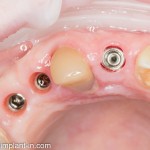
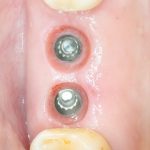
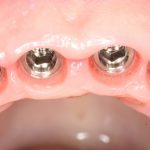
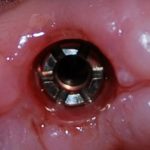
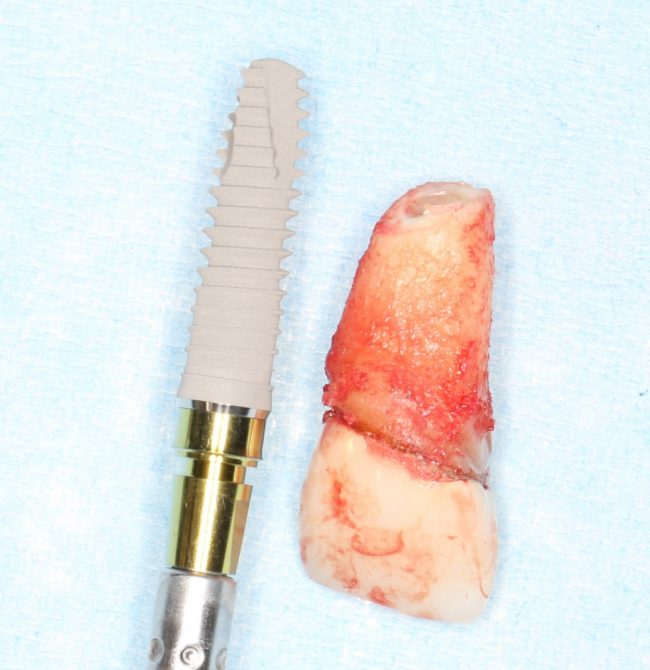
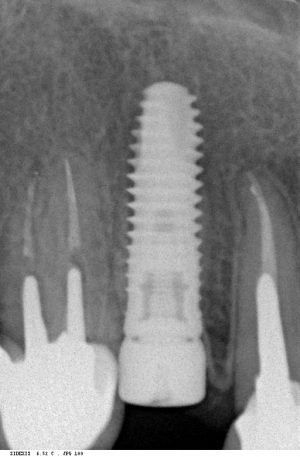
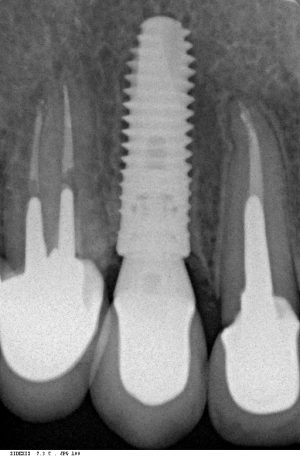
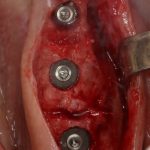
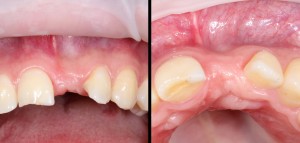
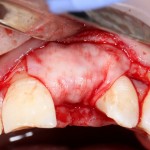
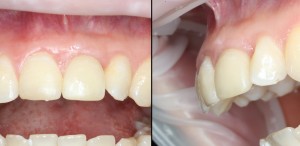
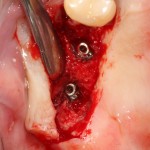
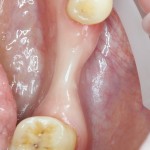
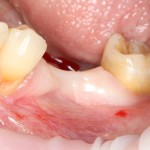
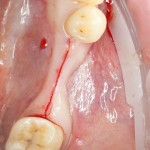
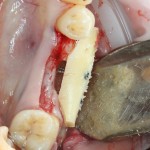
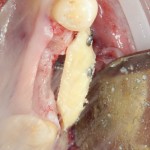
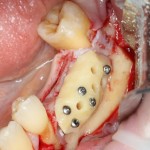
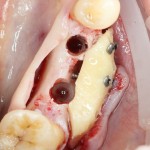
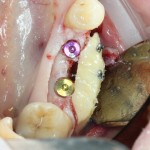
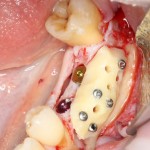
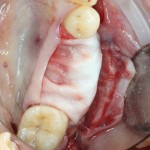
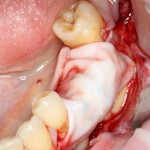
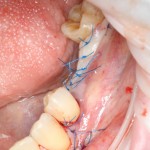
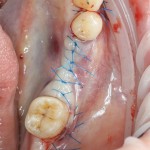
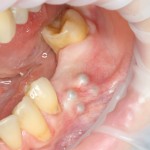
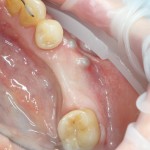
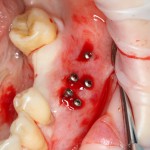
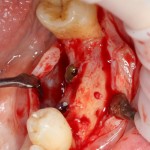
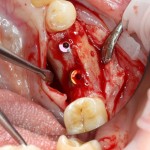
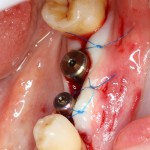
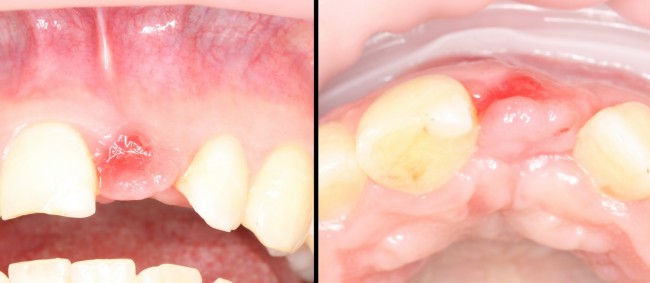
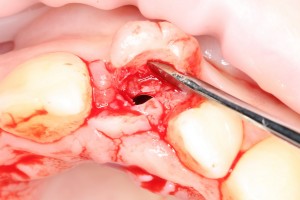
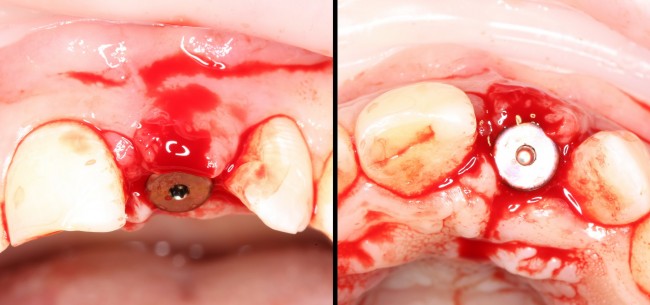
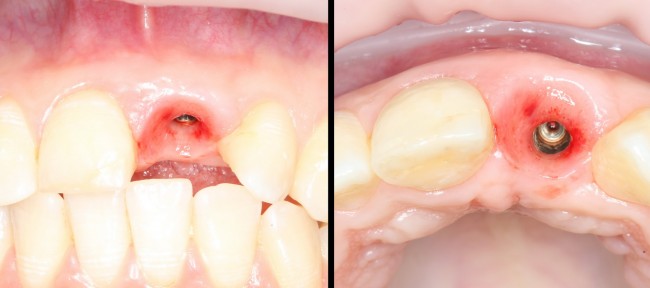
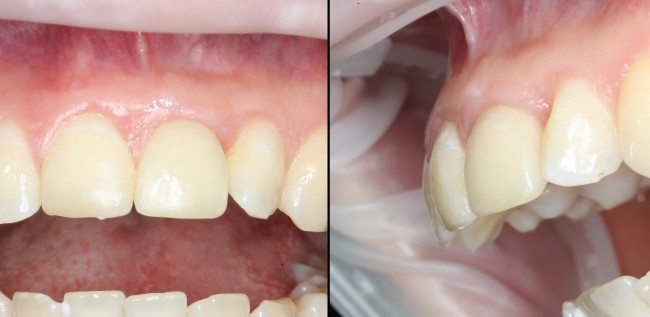
Существует масса вариантов реабилитации пациентов с полным отсутствием зубов, как с использованием имплантатов, так и без них. Частично, мы затрагивали эту тему в данной статье, а сегодня мы предметно рассмотрим существующие методики протезирования беззубых челюстей с опорой на имплантаты, поговорим о показаниях и противопоказаниях различных планов протезирования и обсудим различия между ними.
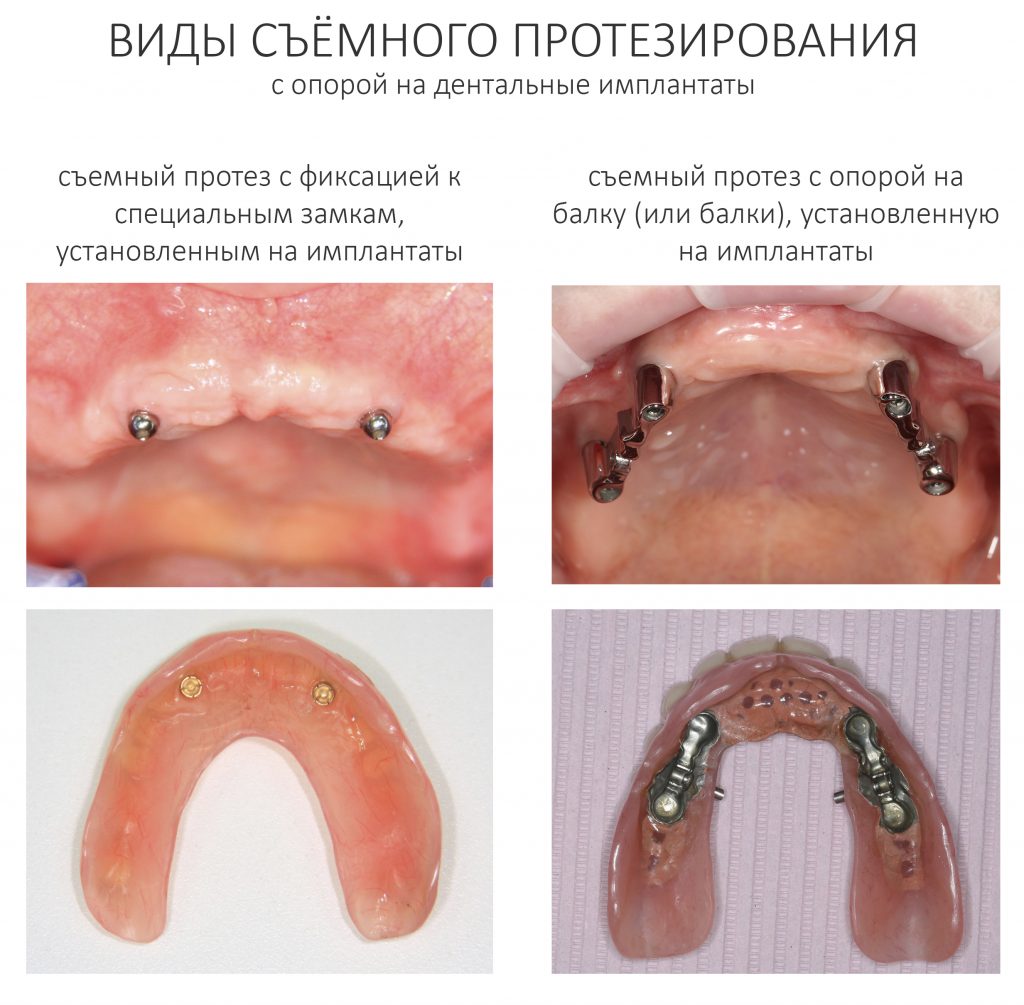
 В отличие от других клинических ситуаций, отсутствие зубов на челюсти даёт довольно широкий простор для творчества. Мы видим множество решений, предлагаемых различными клиниками. В общих чертах, как уже упоминалось ранее, его можно разделить на съёмное и несъёмное. В свою очередь, съемное протезирование делится на два вида, замковая фиксация съемного протеза на специальных абатментах и использование для его опоры специальной балки (или балок):
В отличие от других клинических ситуаций, отсутствие зубов на челюсти даёт довольно широкий простор для творчества. Мы видим множество решений, предлагаемых различными клиниками. В общих чертах, как уже упоминалось ранее, его можно разделить на съёмное и несъёмное. В свою очередь, съемное протезирование делится на два вида, замковая фиксация съемного протеза на специальных абатментах и использование для его опоры специальной балки (или балок):
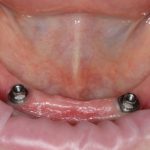
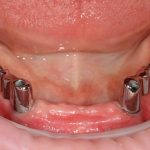
«Замковая фиксация съемного протеза» которая реализуется двумя способами: специальными шариковыми абатментами или т. н. «локаторами»:
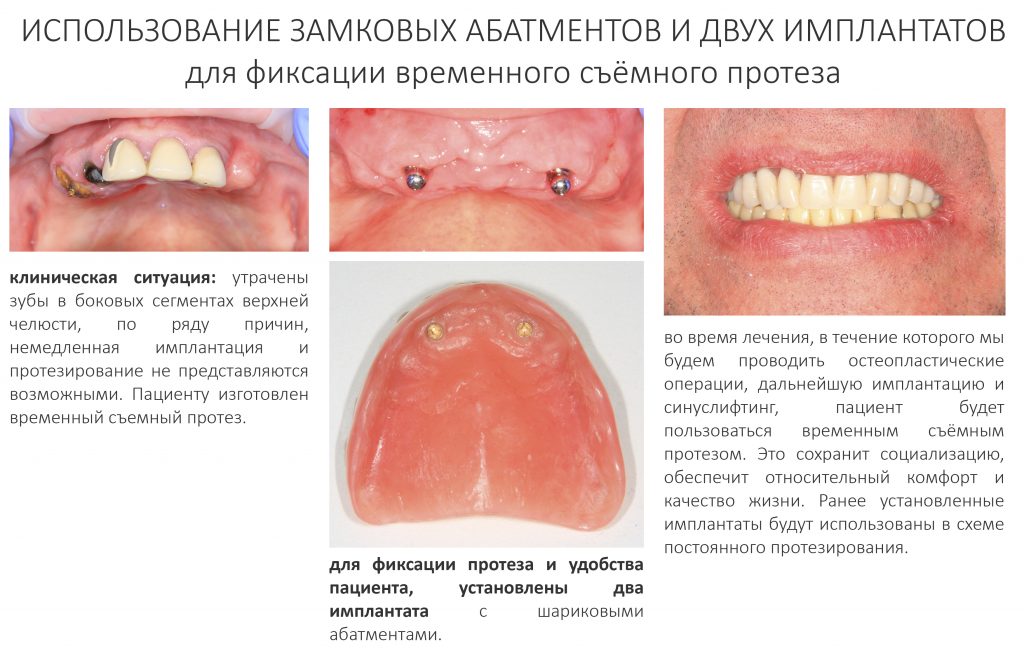
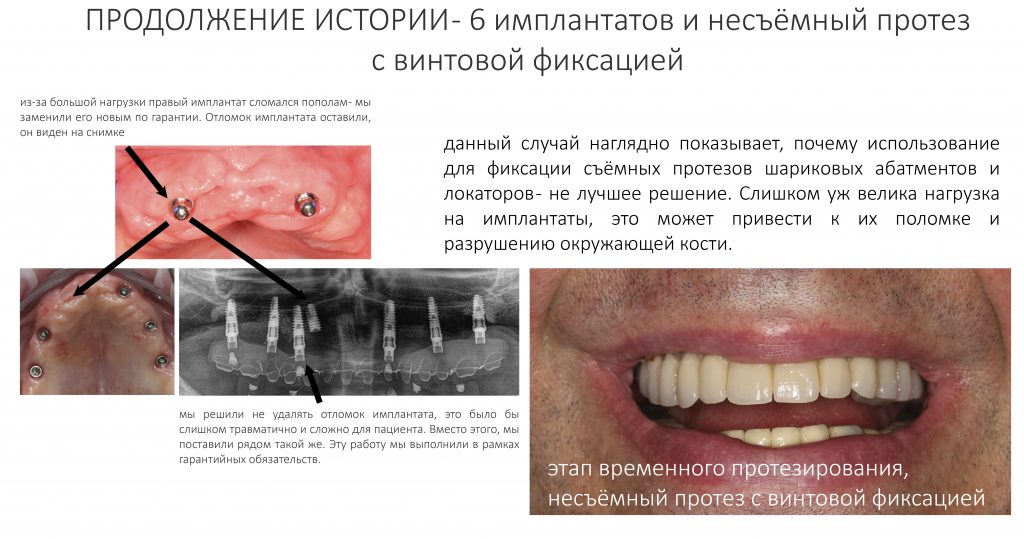
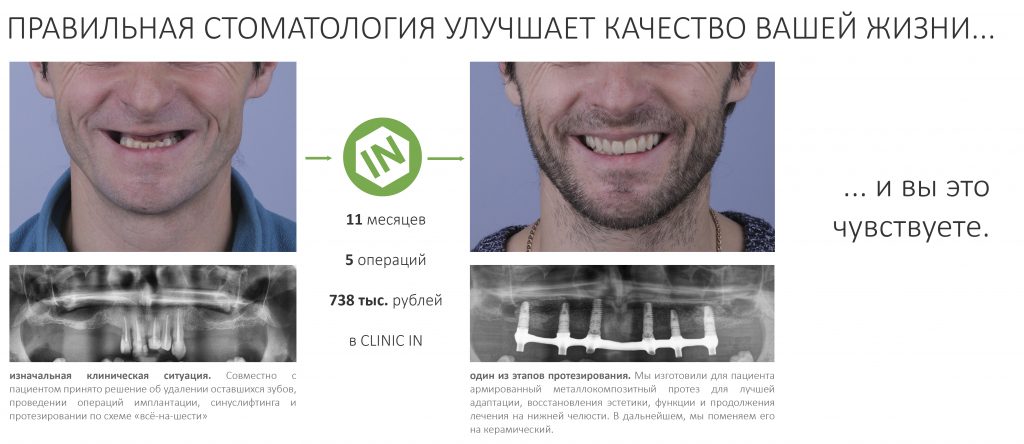
Мы наблюдаем пациентов с подобными конструкциями больше 10 лет. Например, у лечения, описанного на картинках выше, есть продолжение:
Как видите, лечение в данном случае проходило отнюдь не гладко. Поэтому, каким бы привлекательным ни казалось использование двух имплантатов для фиксации уже существующих съемных протезов, это, всё же, временное решение, неизбежно сулящее проблемы в отдалённой перспективе.
Поэтому мы используем его крайне редко, почти всегда в качестве временной опоры
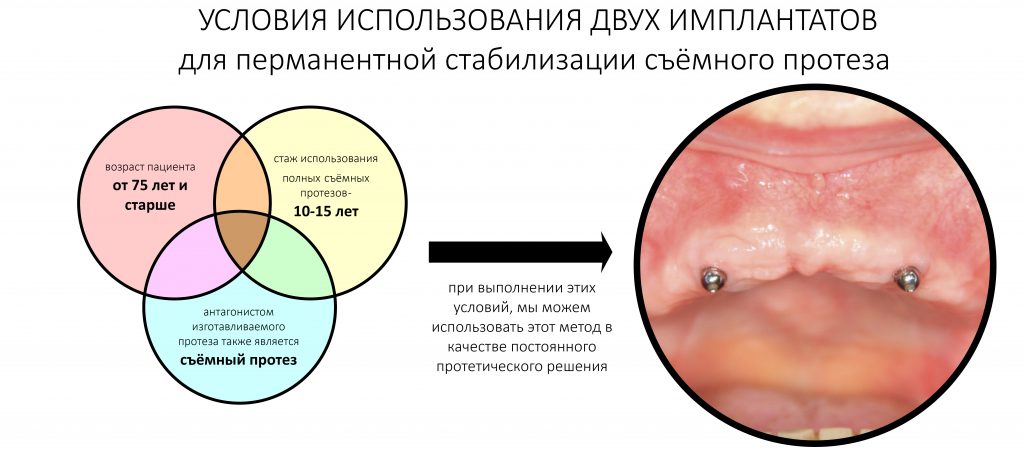
В качестве постоянного его можно использовать только в случаях:
— когда возраст пациента от 75 лет и старше.
— когда стаж использования съёмных протезов больше 10-15 лет
— когда антагонистом также является съёмный протез
Выполнение этих условий — гарантия того, что на имплантаты, замки и сам протез не будет прилагаться нагрузка, способная всё испортить. Вместе с тем, это малотравматичное решение, хоть немного улучшающее качество жизни пациентам, которым для фиксации съёмных протезов приходится использовать специальный клей, типа Corega.
Каким бы чудесным это решение ни было, каким бы простым и дешёвым оно ни казалось, мы не рекомендуем использовать его в качестве постоянного во всех иных клинических ситуациях, таких как:
— возраст моложе 70 лет
— нет опыта использования полных съёмных протезов
— антагонистами являются несъёмные протетические конструкции с опорой на естественные зубы и/или имплантаты
— при мышечно-суставной дисфункции, особенно, сопровождающейся бруксизмом.
— при быстрой, очень быстрой потере зубов, например, в результате прогрессирующего пародонтита.
Во всех этих случаях лучше рассмотреть другой вариант реабилитации.
А варианты?
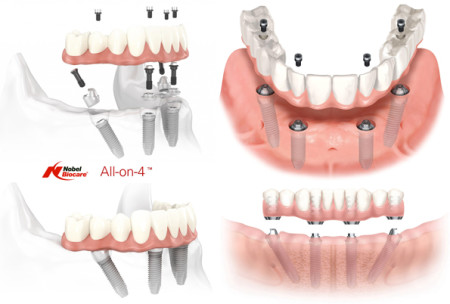
Штудируя доступную информацию в интернете, чаше всего вы встретите предложения, отличающиеся лишь количеством имплантатов. От «всё-на-шести» и «всё-на-четырёх» (самые распространённые) до крайностей, предполагающих использования от трёх до десяти имплантатов на одну челюсть. При этом, предполагается один единственный вариант протезирования — несъёмная конструкция с винтовой фиксацией. Что-то вроде этого:
Реклама этой методики, когда за какие-то 30-50 тыс. рублей на трёх или четырёх имплантатах можно восстановить целый зубной ряд, причём, до состояния «Голливудской улыбки» — известное наебалово, уже упоминавшееся в одной из наших статей. Подобный вид протезирования имеет массу противопоказаний, он подходит для разрешения очень ограниченного количества клинических ситуаций, довольно проблематичен как для пациента, так и для врача — и это как раз то, что скрывает реклама за фразой «имеются противопоказания, проконсультируйтесь с врачом». Но халява, таки, манит….
По факту, не всё так однозначно.
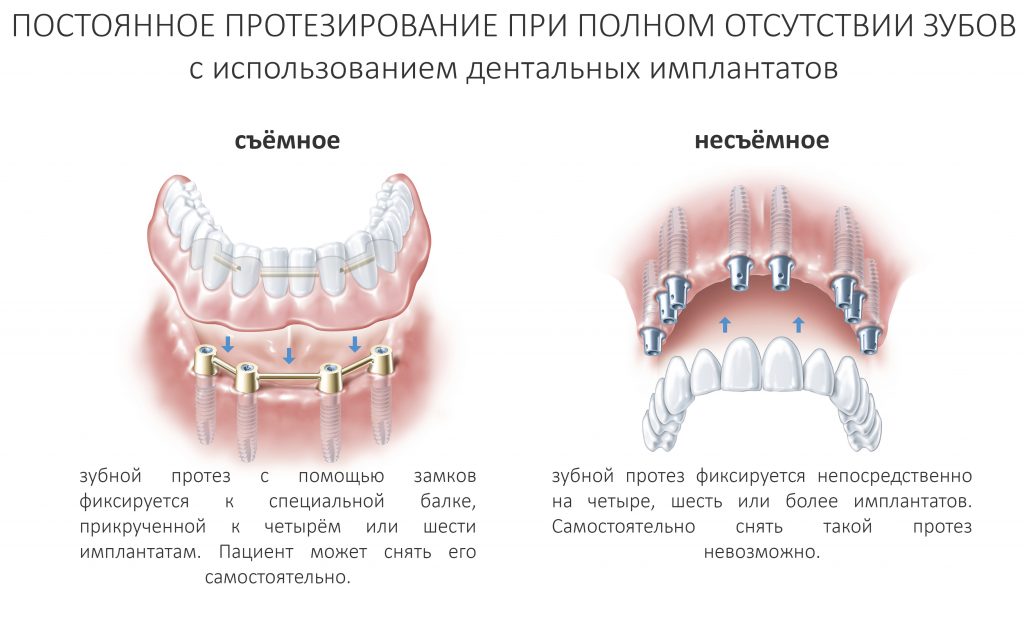
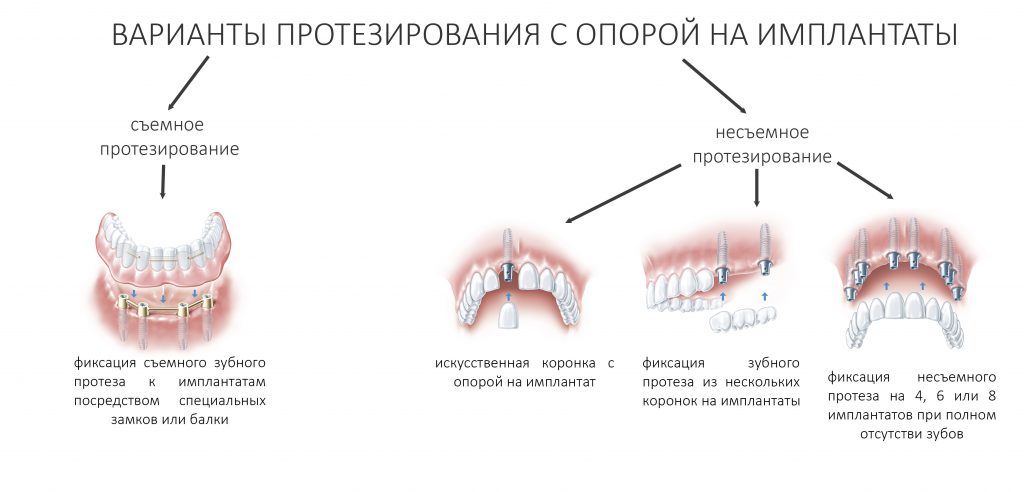
Существует два вида постоянного протезирования при полном отсутствии зубов, съёмное и несъёмное:
Обратите внимание, что как в первом, так и во втором варианте мы используем, в принципе, одно и то же количество имплантов, четыре, шесть или восемь. То есть,
вид протезирования не зависит от числа опорных имплантатов,
а выбирается, исходя из каких-то других критериев.
Как выбирается вид протезирования?
Для начала, обратимся к норме и представим, что все зубы на месте.
Несмотря на то, что все люди очень разные, строение и геометрические параметры их зубочелюстной системы, в целом, схожи и измеряемы — это, собственно, называется нормой. В контексте сегодняшней темы, нас интересуют лишь некоторые из них:
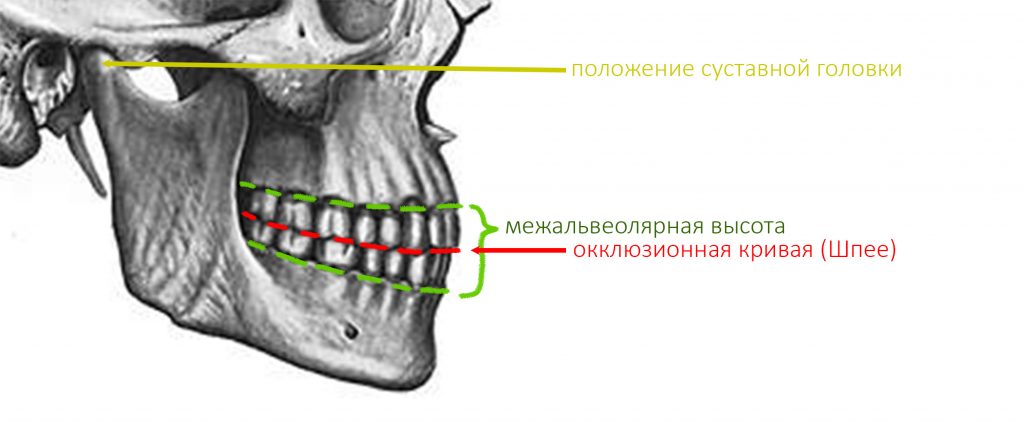
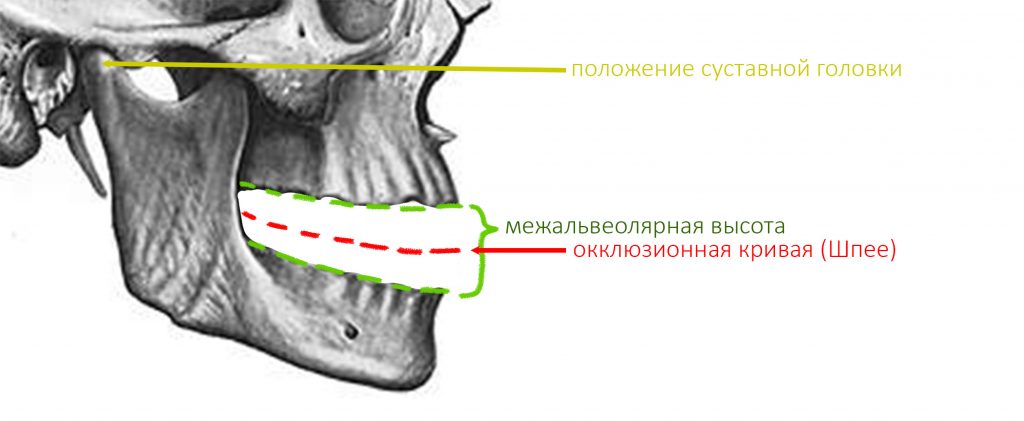
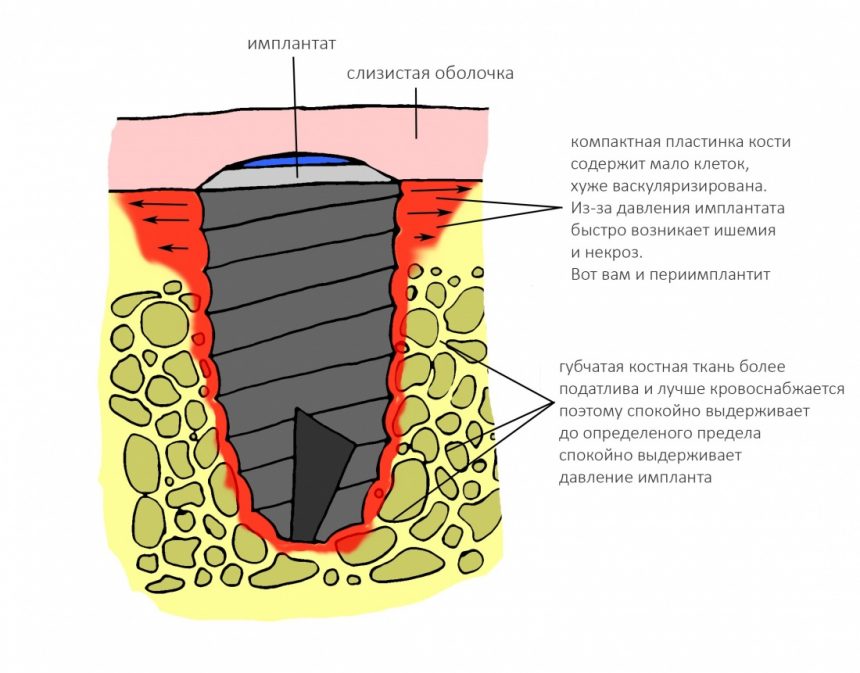
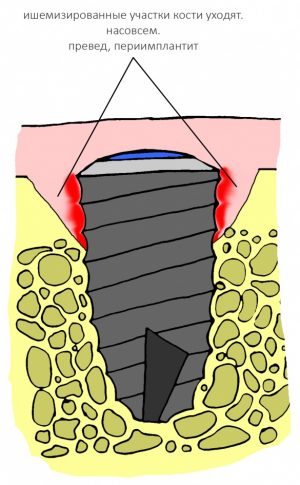
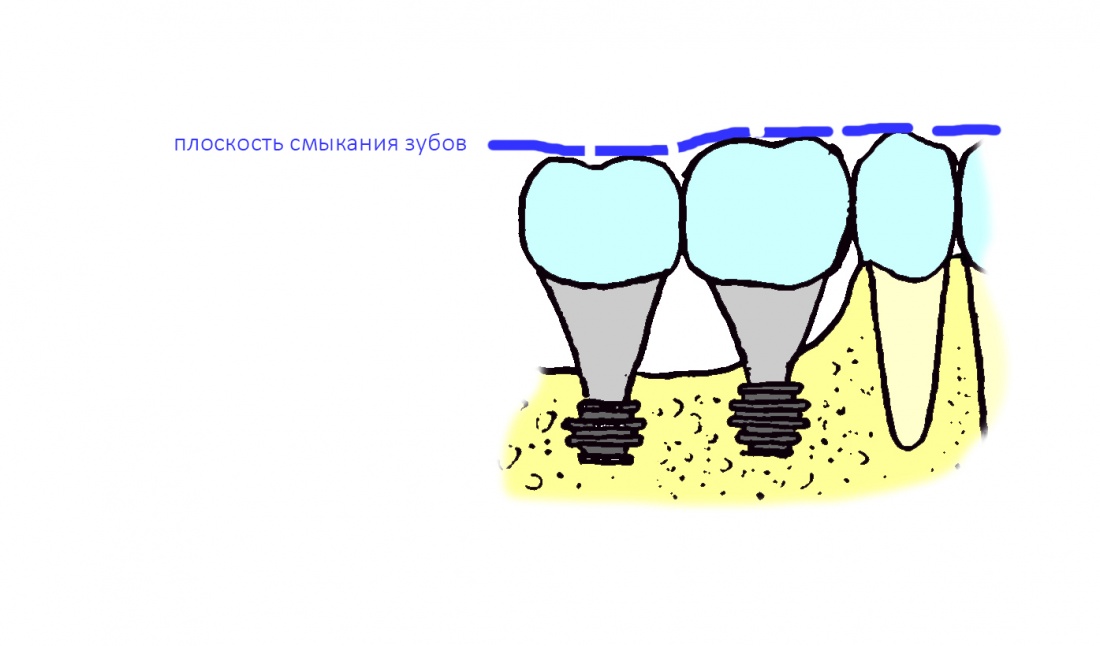
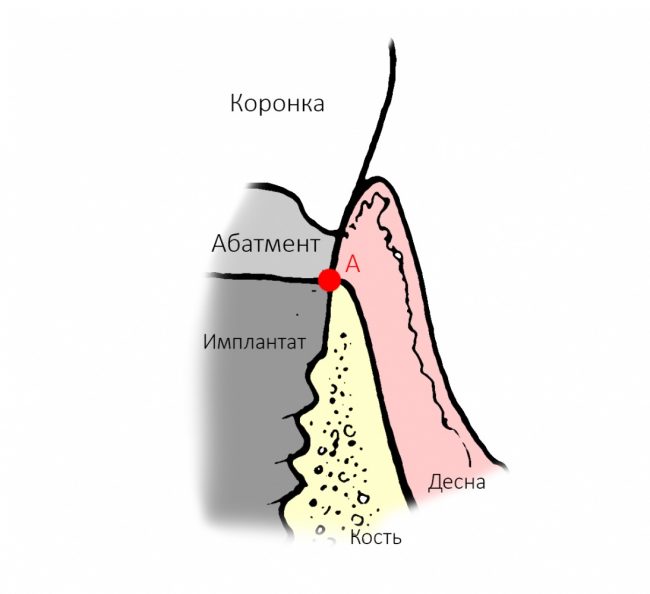
положение суставной головки, а точнее внутрисуставные соотношения — один из главных параметров зубочелюстной системы. Следует помнить, что «правильный прикус» — это не просто ровные и красивые зубы, а такое их соотношение, при котором они равномерно и правильно нагружаются, при этом височно-нижнечелюстные суставы и жевательные мышцы находятся, соответственно, в правильном положении и тонусе. Пока все зубы на месте, последнее, во многом, определяется смыканием зубов — именно поэтому для лечения заболеваний височно-нижнечелюстных суставов или мышечно-суставных дисфункций, в первую очередь, работают с прикусом. Но когда зубов нет от слова «вообще», определение правильного положения суставной головки представляет серьёзную проблему.
межальвеолярная высота — проще говоря, это расстояние между верхней и нижней челюстью по вертикали. Это один из ключевых критериев, определяющих вид протезирования
окклюзионная кривая, иногда её называют сагиттальной кривой Шпее — это линия, которую можно провести через все точки контакта верхних и нижних зубов. Она имеет вид дуги с определёнными параметрами, в частности радиусом, и обеспечивает сохранение точек контактов зубов при любых движениях нижней челюсти в горизонтальной плоскости. Именно благодаря такой геометрии мы вообще можем пережёвывать пищу, в противном случае, выдвижение нижней челюсти в бок приводило бы к потере контактов между зубами и невозможности жевания как такового.
То, что мы называем «прикусом», является ключевым элементом нормального функционирования зубочелюстной системы. Мы уже не раз говорили о том, что правильный прикус — это основа здоровья зубочелюстной системы, и что многие зубные проблемы, от множественного кариеса до пародонтита, связаны именно с патологией прикуса.
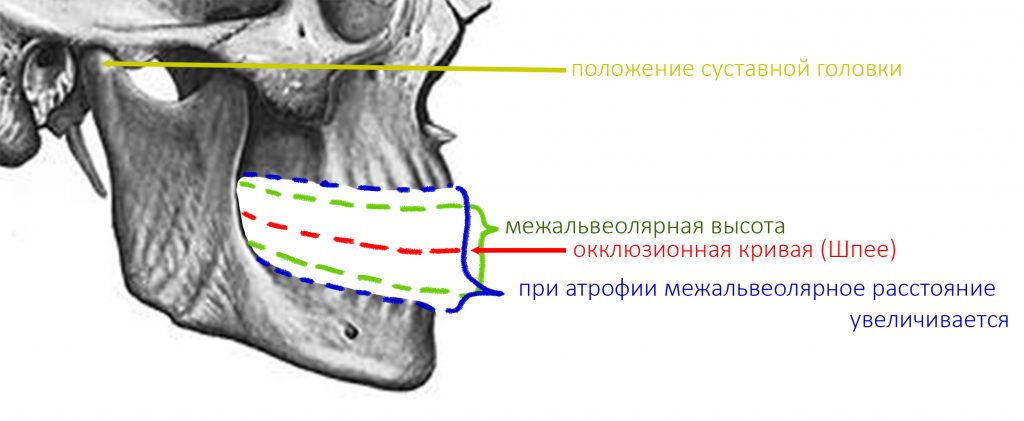
При потере зубов на одной или обеих челюстях, определение и, тем более, восстановление данных параметров представляет довольно большую проблему:
еще сложнее это сделать при длительном отсутствии зубов и выраженной атрофии челюстных костей:
По сути, у нас не остаётся ориентиров «правильного прикуса», кроме как положения суставной головки нижней челюсти относительно суставного бугорка. Чтобы определить правильное соотношение челюстей при отсутствии внешних ориентиров (в виде зубов), используется т. н. «функциональная диагностика»:
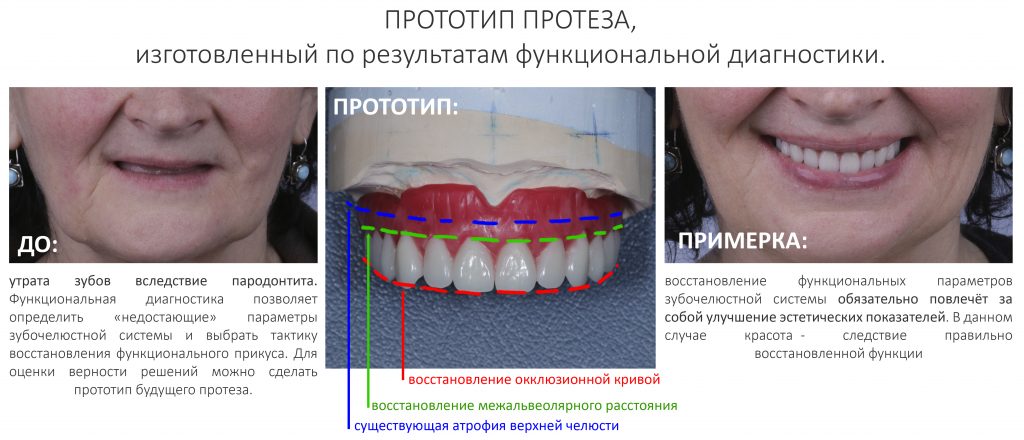
Артикулятор на фото справа позволяет перенести параметры зубочелюстной системы в удобную «виртуальную» модель. На её основе можно сделать прототип протеза и понять, всё ли мы правильно рассчитали:
Забегая вперёд, скажем, что подобная диагностика — довольно долгий и сложный процесс. Именно на этом этапе делается гигантское количество ошибок, а отсутствие диагностики , что часто бывает в заманухе типа «всё-на-четырёх за один день, сделал и забыл» — основная причина последующих осложнений и проблем.
Важный момент: Основная причина, с которой к нам обращаются с просьбой помочь с последствиями базальной имплантации, как раз и заключается в том, что всё делают очень быстро и без вменяемой диагностики, тем самым провоцируют множество мышечно-суставных проблем. Увы, для пациента у которого долгое время отсутствовали зубы, либо была патология прикуса, быстрых решений, типа "всё и за один-два дня", нет и быть не может.
Поэтому протезирование при полном отсутствии зубов — это далеко не один, два или даже три дня, как утверждает реклама… не понятно только, почему вы до сих пор ей верите.
Благодаря правильной диагностике и примеркам, у нас есть необходимые данные для протезирования. С этого момента, мы можем планировать будущую протетическую конструкцию и подобрать для неё количество и положение имплантатов.
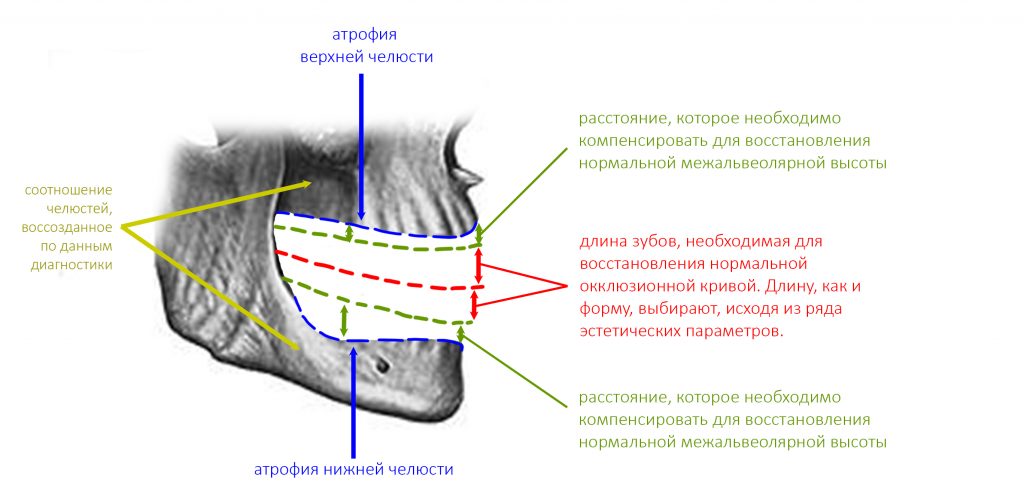
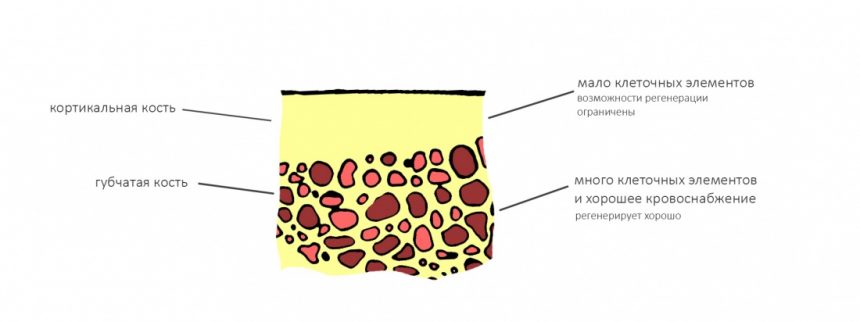
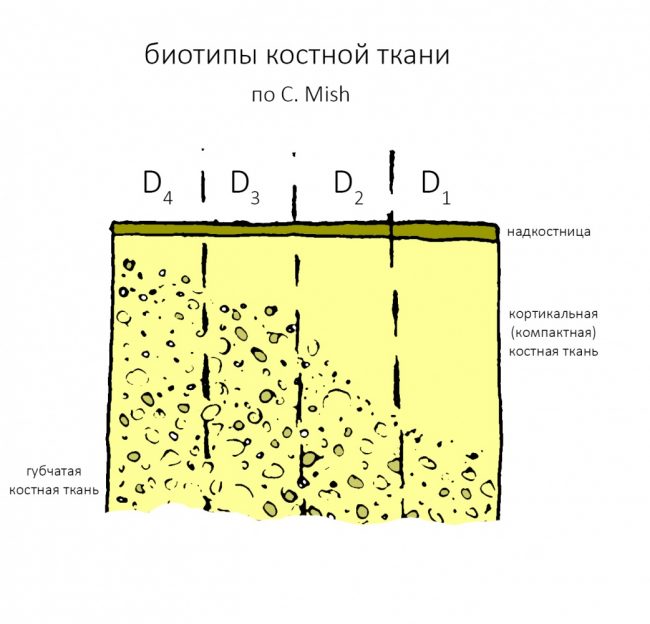
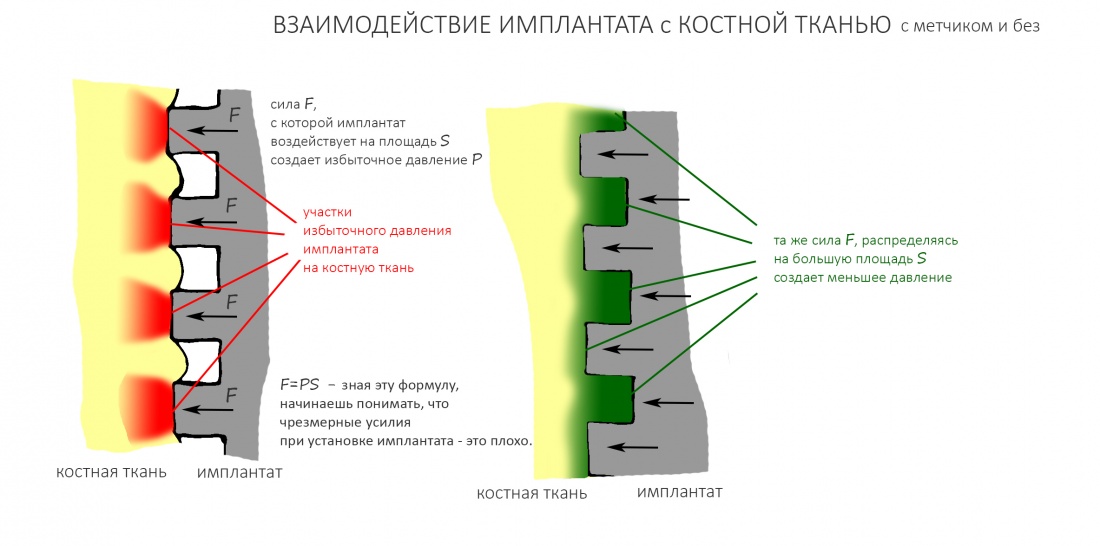
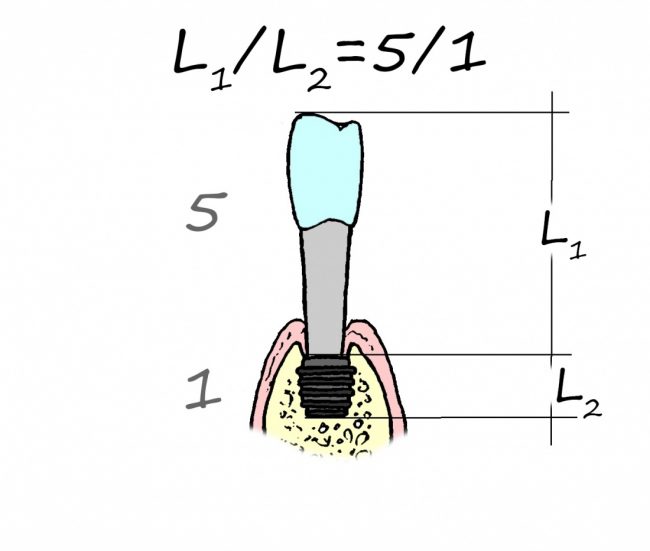
Ключевой момент, от которого мы отталкиваемся в выборе метода протезирования — атрофия альвеолярного гребня и её следствие — увеличенная межальвеолярная высота. Мы уже определили её в ходе диагностики, как, собственно, и окклюзионную кривую. Последняя, напомним, обеспечивает движения нижней челюсти относительно верхней и правильную работу мышц и суставов, поэтому проигнорировать её мы никак не можем.
Длина и форма зубов являются, в том числе, эстетическими параметрами, следовательно мы не можем сделать зубы очень длинными или очень короткими. Таким образом, у нас остаётся два способа компенсации атрофии челюсти (или челюстей): утолщение основания самого протеза или наращивание костной ткани каким-либо методом. Последний способ при полной потере зубов используется крайне редко — это очень дорого, очень сложно и весьма непредсказуемо. Поэтому для восстановления нормальной межальвеолярной высоты, позволяющей выбрать эстетически правильную форму зубов, оперируют основанием (или базисом) самого зубного протеза.
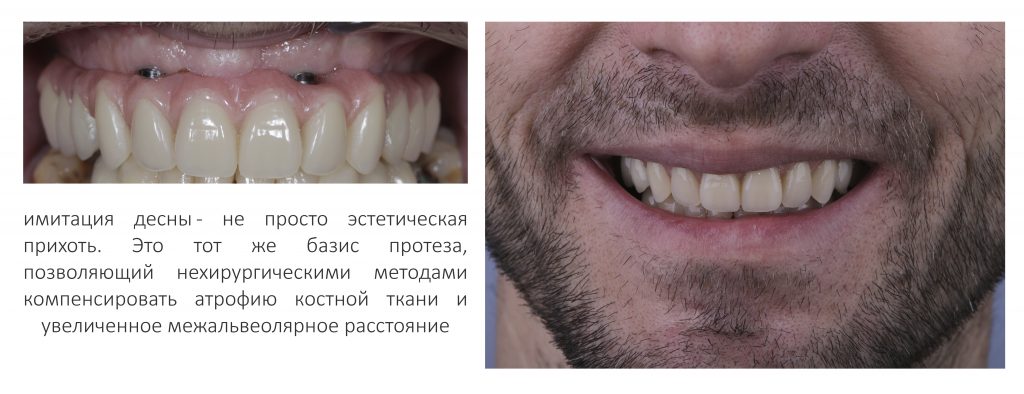
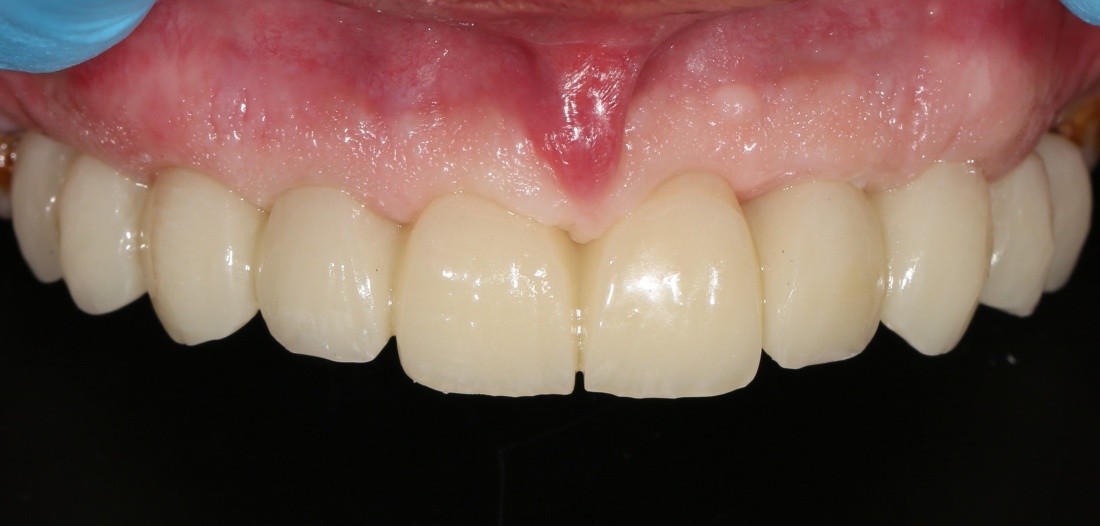
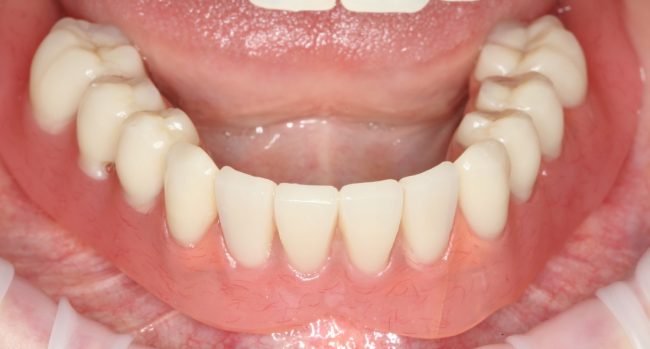
Важный момент: та самая "керамическая десна" на несъёмном протезе - это и есть компенсация увеличенной межальвеолярной высоты, она позволяет правильно подобрать зубы по форме, длине и сделать их максимально похожими на настоящие
Чем толще и больше основание протеза, тем сложнее за ним ухаживать, тем больше проблем доставляет его использование. Если протез несъёмный, то под ним и вокруг него создаётся довольно много «слепых зон» и мест скопления зубного налёта, от которого не спасает даже ирригатор.
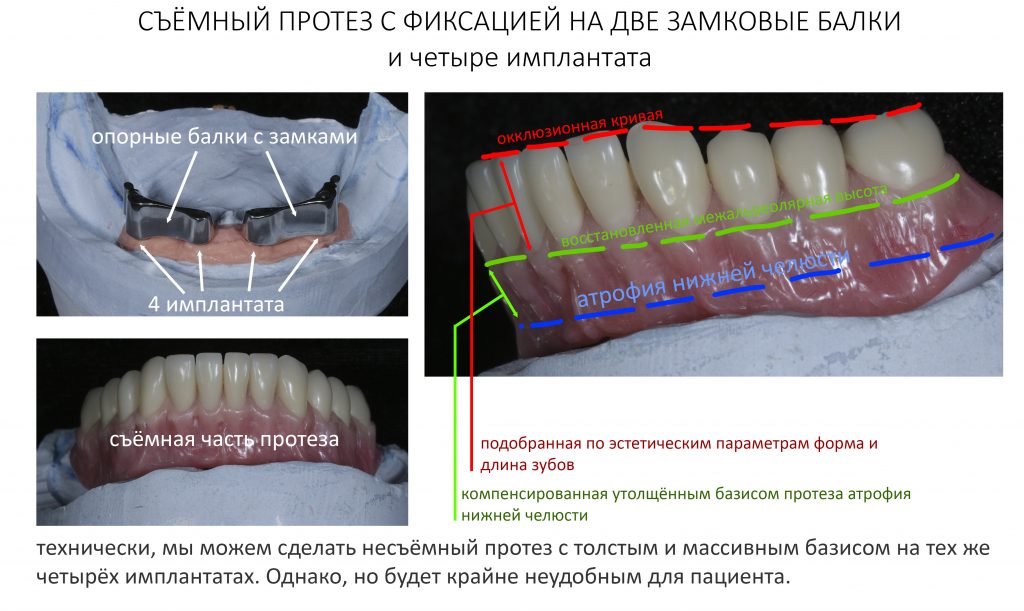
Поэтому в случае сильной атрофии будет правильнее рассмотреть вариант с опорой протеза на замковую балку, зафиксированную на имплантатах. В этом случае мы не ограничены толщиной базиса, с помощью него мы можем нехирургическими методами компенсировать даже существенную атрофию челюстей:
Наверняка, кто-то из докторов не согласился бы с этим решением, посчитав, что четырёх имплантатов достаточно для опоры несъёмного протеза. Поэтому мы еще раз подчеркнём — вопрос не в количестве имплантатов, а в самой конструкции протеза. Если пациент из-за массивного основания протеза не сможет нормально за ним ухаживать, то импланты и саму протетическую конструкцию ждёт та же участь, что и естественные зубы — утрата.
Съёмный протез с опорой на фиксированную к имплантатам балку лишён этого недостатка. Человек может самостоятельно снять его для гигиены, в полости рта остаётся лишь удобная для очистки компактная балка, при этом сохраняются все остальные преимущества протезирования с опорой на имплантаты — надёжность, долговечность, функциональность, удобство:
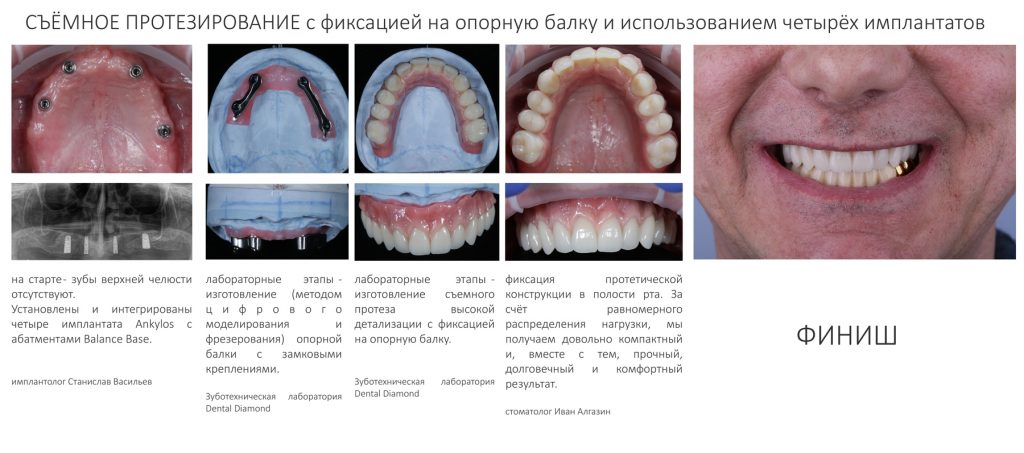 Таким образом, основными показаниями для такого протезирования будут:
Таким образом, основными показаниями для такого протезирования будут:
— длительное отсутствие зубов и значительная атрофия челюстных костей.
— необходимость существенной компенсации межальвеолярного расстояния и, как следствие — изготовления протеза с массивным основанием.
— предполагаемые затруднения с гигиеной полости рта.
В других случаях мы можем, без существенных рисков, планировать несъёмное протезирование на имплантатах.
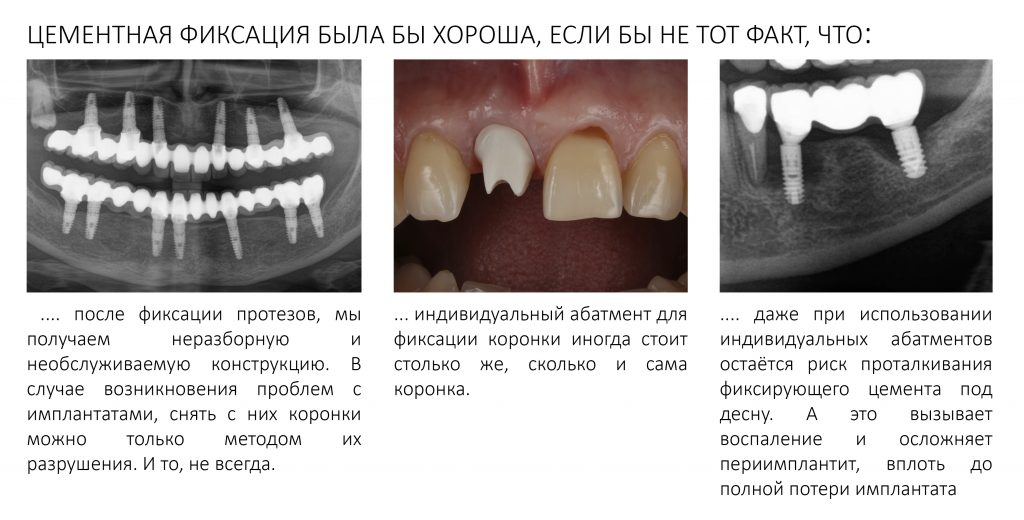
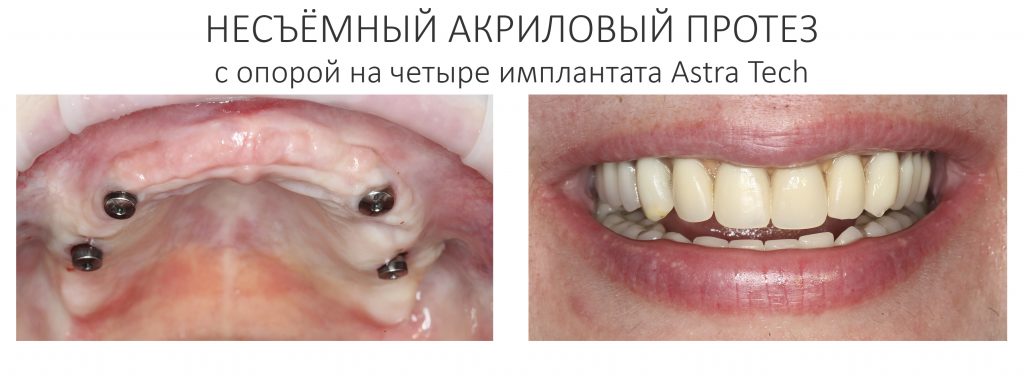
Как упоминалось ранее в этой статье, фиксация несъёмного протеза на имплантаты может быть винтовой и цементной. Последняя для фиксации столь массивных зубных протезов практически не используется — в первую очередь, из-за «необслуживаемости», технической сложности и высокой стоимости компонентов:
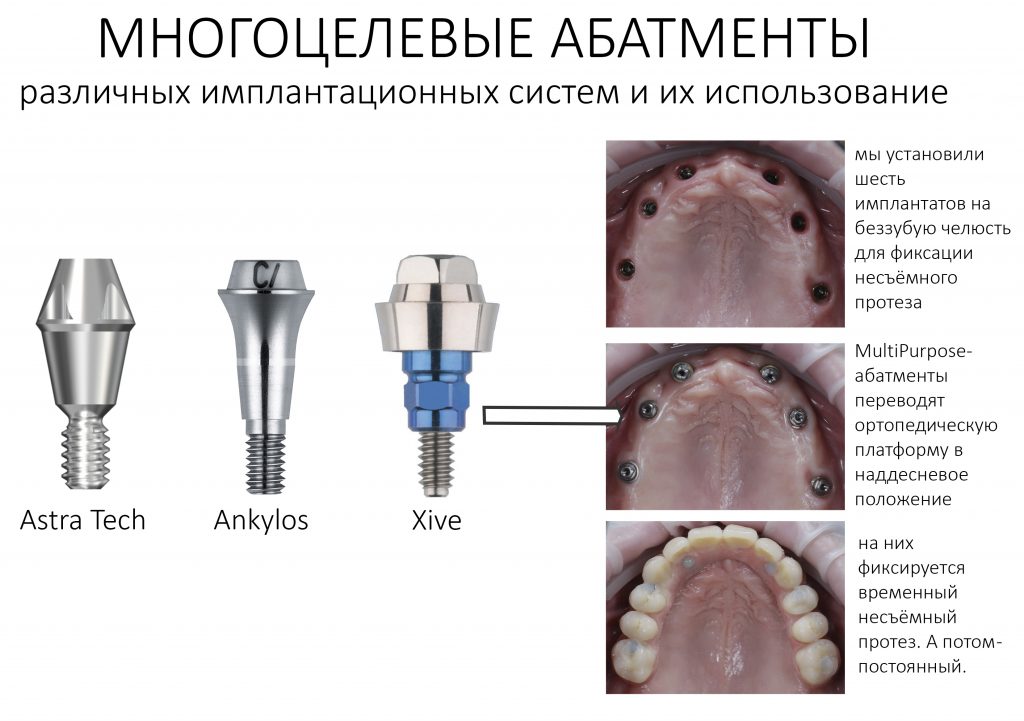
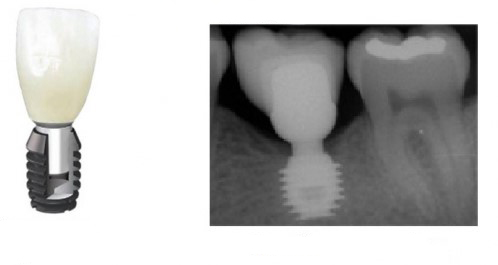
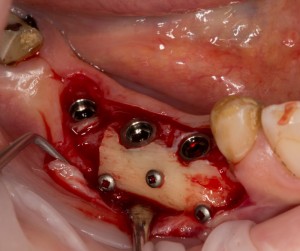
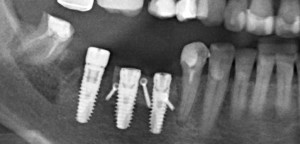
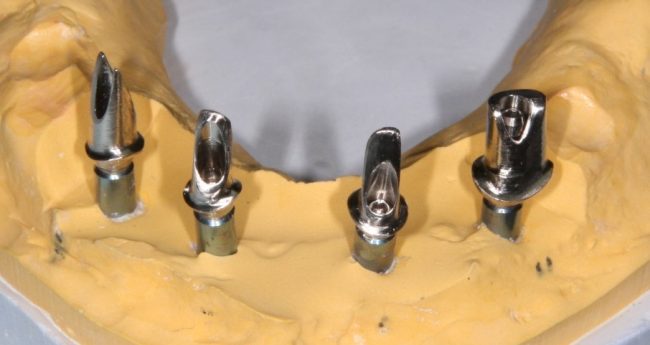
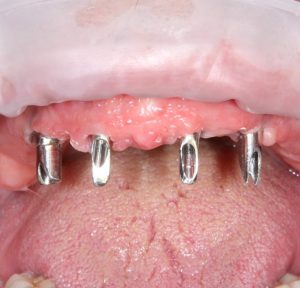
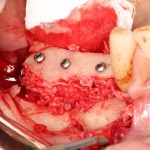
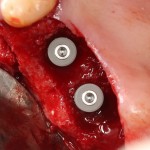
Поэтому при полной утрате зубов используют исключительно винтовую фиксацию протеза на имплантаты посредством специальных переходников — многофункциональных (Multi-Purpose или Multi-Unit) абатментов:
Здесь>> вы можете почитать о них более подробно. Мы же разберём, сколько имплантатов необходимо для фиксации несъёмного протеза.
Четыре, шесть… или, может быть, три?
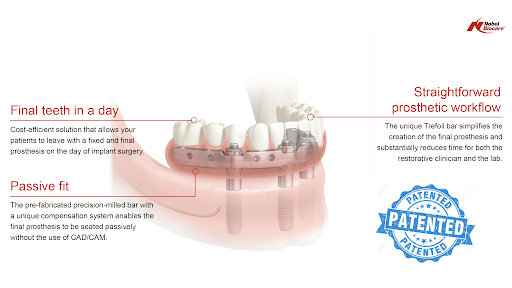
Компания Nobel Biocare по праву считается передовиком в сфере имплантологических инноваций, хотя некоторые из предлагаемых ими решений, мягко говоря, широко обсуждаются в профессиональном сообществе. Так, совсем недавно, она предложила концепцию Trefoil, позволяющую использовать всего три (!) имплантата для опоры несъёмного протеза:
Также стоит отметить, что схема All-On-4, т. е. «всё-на-четырёх» также была предложена специалистами компании Nobel Biocare, и остальные, вроде как, получаются «повторюшками-хрюшками»:
Конечно, это не значит, что данную концепцию нельзя реализовать с другими имплантатами — конечно можно, и мы постоянно это делаем:
Суть в другом:
Trefoil, как и All-On-4 разрабатывались и предлагались компанией Nobel с массой оговорок по показаниям и противопоказаниям, они являются компромиссными схемами и, следовательно, не могут быть применены ко всем подряд клиническим случаям.
Относительная дешевизна и кажущаяся простота привели к тому, что некоторые доктора значительно расширили показания к протезированию по данным методикам — как результат, сейчас мы видим не просто большое, а гигантское количество проблем в ближайшей и отдалённой перспективах. Фактически, сейчас мы наблюдаем ту же картину, что и с базальной имплантацией, когда из специфического и крайне компромиссного метода сделали чуть ли не панацею, «применяемую» абсолютно во всех клинических случаях. С предсказуемыми, разумеется, последствиями.
Чтобы такое не случилось с четырьмя имплантатами, установленными для опоры несъёмного протеза, следует знать, что:
— дешевизна такой конструкции — это миф. Используемые в ней угловые многофункциональные абатменты иногда стоят дороже, чем два дополнительных имплантата.
— для All-On-4 и особенно для Trefoil можно использовать только оригинальные компоненты имплантационных систем. Что также отражается на цене, отнюдь не положительно. Использование контрафактных, поддельных и левых запчастей — одна из основных причин осложнений, причём очень серьёзных, вроде переломов и потери имплантатов.
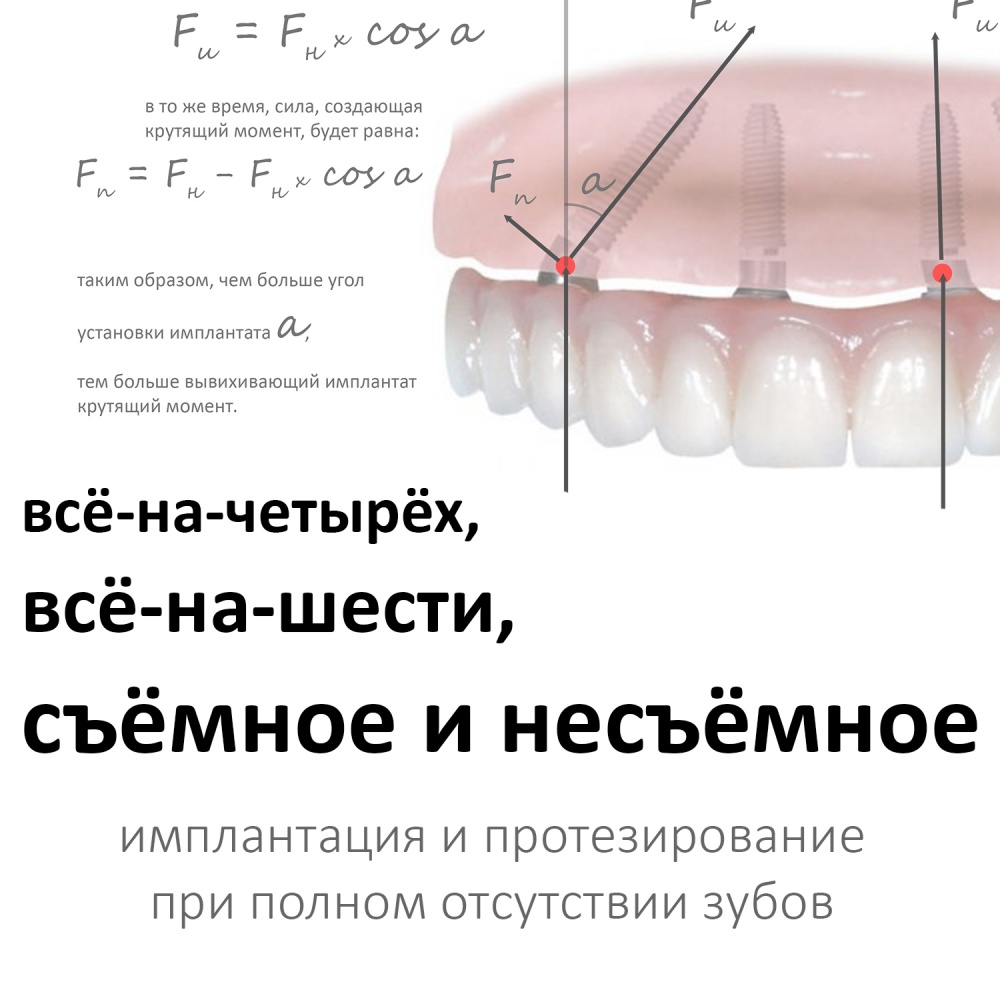
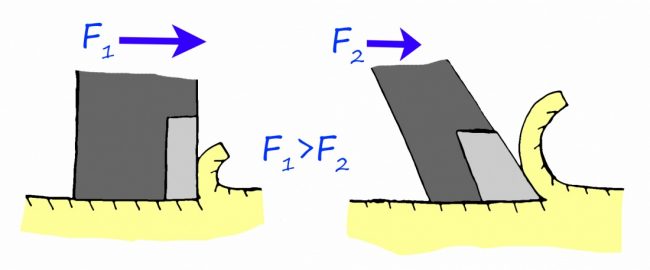
— главная причина, по которой имплантаты ставят под углом — это желание избежать дорогостоящей остеопластики или синуслифтинга в боковых отделах. За это приходится платить неравномерным и очень компромиссным распределением нагрузки, в векторном разложении которой появляется неспецифическая составляющая, задающая крутящий момент. Проще говоря, то при такой постановке имплантата нагрузка на него передаётся и распределяется вовсе не так, как должна распределяться.
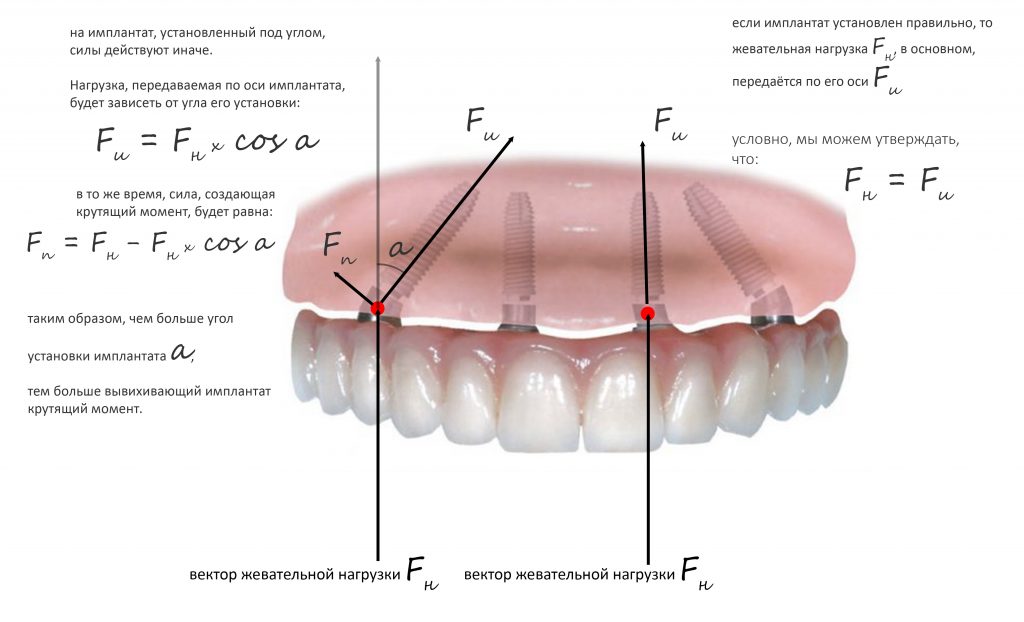 именно поэтому подобные схемы протезирования рекомендованы пациентам с длительным отсутствием зубов и значительным, не менее 10-15 лет, опытом использования полных съёмных протезов. Если мы реализуем методику «всё-на-четырёх» при протезировании здорового мужика, который из-за пародонтита потерял все зубы два месяца назад, то с высокой степенью вероятности огребём массу проблем.
именно поэтому подобные схемы протезирования рекомендованы пациентам с длительным отсутствием зубов и значительным, не менее 10-15 лет, опытом использования полных съёмных протезов. Если мы реализуем методику «всё-на-четырёх» при протезировании здорового мужика, который из-за пародонтита потерял все зубы два месяца назад, то с высокой степенью вероятности огребём массу проблем.
с помощью этой методики невозможно компенсировать значительную атрофию кости. Почему? Потому что в этом случае массивный базис несъёмного протеза создаст сложности с гигиеной. В этом случае было бы правильнее рассмотреть съёмный протез с опорой на фиксированную на имплантатах балку, о котором мы говорили чуть ранее.
— немедленная нагрузка, типа «зубы за один день», при реализации метода «всё-на-четырёх» — это редкость. сделать это удаётся далеко не всегда, скорее это исключение, чем правило. Все стоматологи радуются, когда такое получается, они тут же бегут выкладывать эти работы на свои странички в социальных сетях.
Почему? Потому что сделать зубной протез с опорой на установленные имплантаты конечно можно, но вот сделать правильный и функциональный зубной протез — к сожалению, почти нереально. Поэтому, если у вас есть возможность избежать немедленного протезирования на имплантатах — лучше так и поступить. Поспешишь — людей насмешишь.
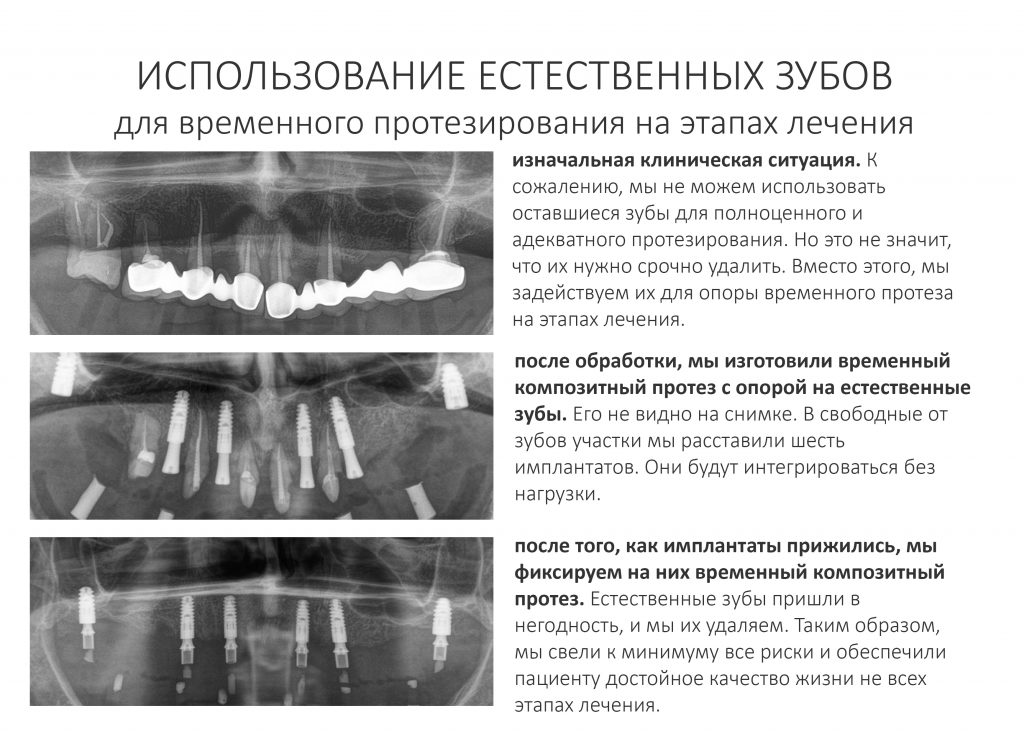
Поэтому мы стараемся не нагружать имплантаты сразу после установки, используя в качестве опоры для протеза оставшиеся зубы:
При наличии возможностей (а именно, остатков естественных зубов), мы используем такой подход довольно часто. Да, он получается более дорогим, нежели «всё и сразу», но зато несёт в себе гораздо меньше рисков, чем само немедленное протезирование. В частности, это касается схемы «всё-на-четырёх».
И всё же, когда «всё-на-четырёх» — это хорошая годная методика? Признаться, мы не считаем её хорошей и годной методикой даже в том небольшом числе клинических случаев, для решения которых она предназначена.
Те киты, на которых держится её популярность, быстрота, дешевизна, простота, на поверку оказываются отнюдь не китами, а, максимум, пескарями.
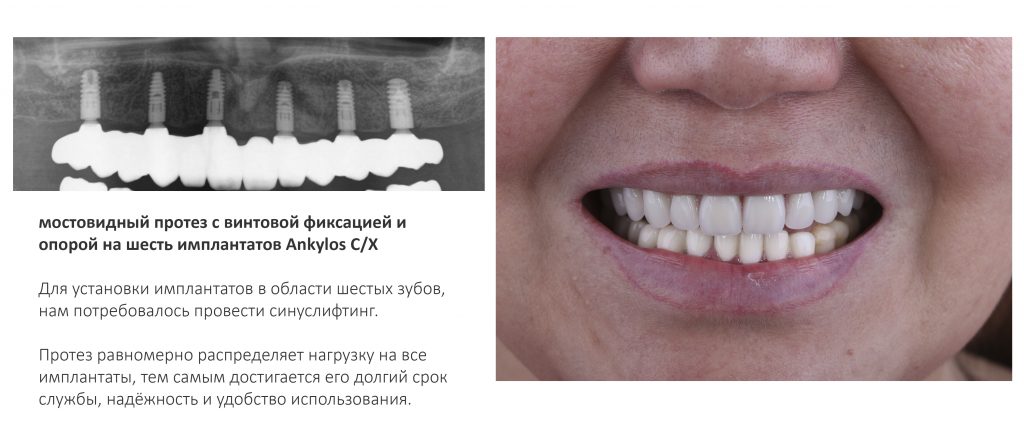
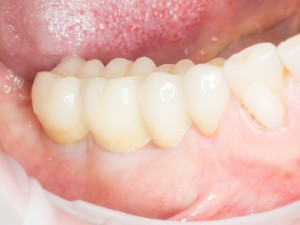
Поэтому единственной несъемной конструкцией, обладающей нужными нам качествами, является мостовидный протез с опорой на шесть и более имплантатов:
Такую методику можно считать проверенной классикой, ведь она изготавливается по тем же самым принципам, что и мостовидные протезы с опорой на имплантаты.
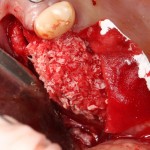
Единственное отличие — часто, очень часто для компенсации атрофии костной ткани (и увеличения межальвеолярной высоты) используют имитацию десны:
Редко, очень редко, обычно при немедленной имплантации, мы можем обойтись без искусственной десны: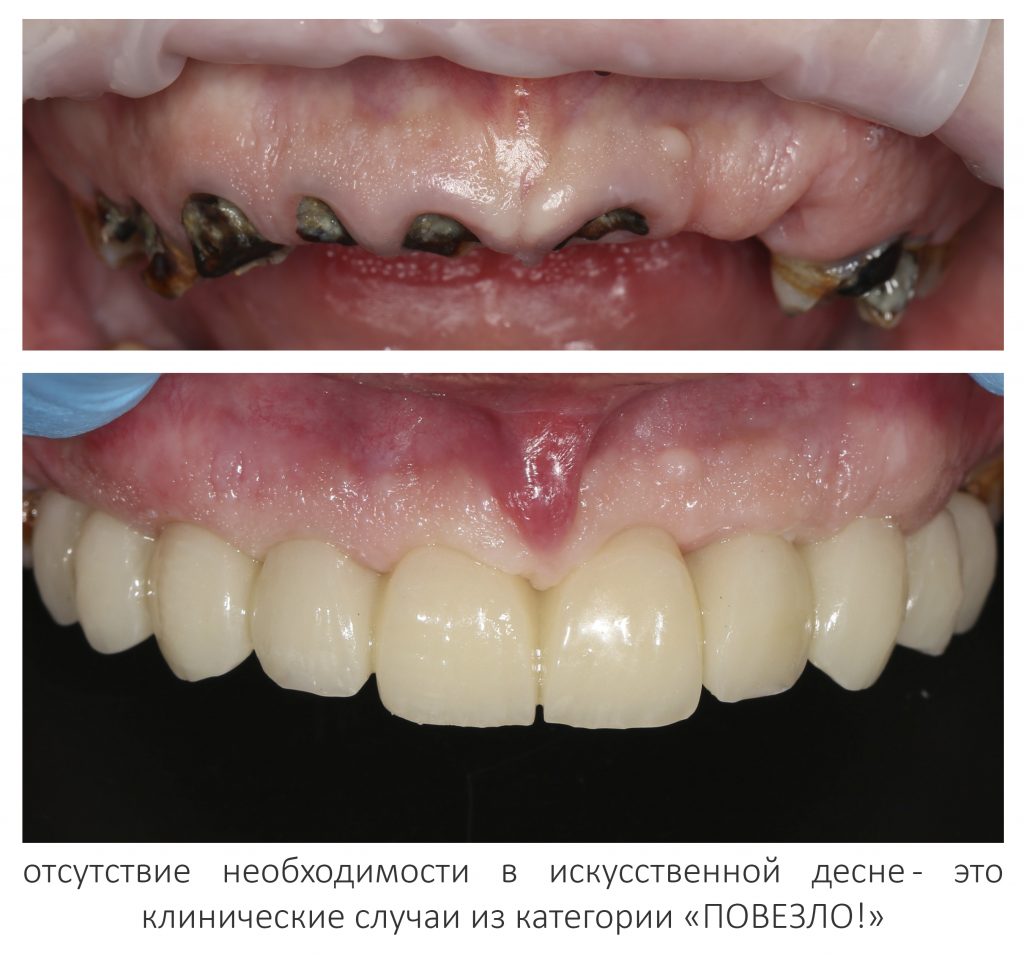
Такие клинические ситуации мы относим к категории «ПОВЕЗЛО!», потому как чаще всего для создания зубов нужной формы и высоты, протезу необходим какое-то основание, компенсирующее убыль кости.
От его толщины, опять же, будет зависеть, вид протезирования, съёмное или несъёмное. При значительной потере костной ткани и необходимости в толстом базисе, лучше рассмотреть вариант съёмного протеза с опорой на балку. Тогда пациенту будет намного проще за ним ухаживать, следовательно, мы не ухудшим качество жизни и не сократим срок службы самой конструкции.
То же самое касается большего количества имплантатов — семь, восемь, десять, двенадцать… Увеличение количества отнюдь не улучшает эстетику, не избавит от искусственной десны и не улучшит вашу жизнь, если атрофия костной ткани зашла слишком уж далеко. Простой пример — это базальные имплантаты, которые устанавливают десятками, но пациенты всё равно остаются недовольными.
А качество имплантации и, тем более, протезирования — это, прежде всего, довольный пациент.
Заключение
Неожиданно для себя, мы поняли, что невозможно рассказать обо всех нюансах протезирования в двух-трёх статьях. Упростив некоторые понятия, убрав термины, сделав огромные допущения и адаптировав текст для обычных людей, мы так и не смогли изложить и половины того, что считаем нужным. Сколько бы ни было информации о протезировании — её всегда будет мало. И тому есть объяснение.
С имплантатами всё очень просто — по факту, мы имеем несколько десятков имплантационных систем и несколько сотен типоразмеров. Каким бы ни был имплантат — ни его марка, ни его форма и, тем более, страна-производитель не определяют качества проведённого лечения.
В то же время, зубной протез, эстетическая и функциональная имитация естественного зуба, индивидуален и неповторим. Как не существует на свете двух абсолютно одинаковых зубов, так никогда не будет двух одинаковых зубных протезов. Протезирование зубов — это всегда ручная работа, тонкая и деликатная, учитывающая тысячу нюансов и мелочей.
Что бы там ни говорили, о чём бы ни писали маркетологи, никогда сканер-компьютер-фрезерный станок не заменят квалифицированного зубного техника и врача-протезиста. Ни одна, даже самая совершенная компьютерная программа, оперирующая стандартными библиотеками форм и размеров зубов, не снизит актуальность опыта, компетенции, взгляда и просто эстетического вкуса правильного доктора.
Вдруг случилось ужасное событие — человек потерял все зубы. Если раньше оно автоматически переводило активного и молодого человека в разряд старичка, то сейчас мы научились восстанавливать целые зубные ряды с высокой степенью надёжности и повышением качества жизни. Для этого мы используем в качестве опоры для зубных протезов дентальные имплантаты.
Что бы ни рассказывала вам реклама, протезирование зубов — это долгий, сложный и, к сожалению, очень дорогой лечебный процесс.
Вид протезирования (съёмное или несъёмное), а также количество имплантатов (четыре, шесть или больше) подбираются, исходя из клинической картины и учитывают огромное количество факторов. Безусловно, мы принимаем к сведению и все «хотелки пациентов», но только в том случае, если они не противоречат здравому смыслу и не влияют отрицательно на качество протезирования.
Поэтому, когда мы говорим о планировании подобного лечения, его сроках и, тем более, стоимости — нужно поступать разумно и рассматривать каждый случай индивидуально. Лучший вариант — на очной консультации врача-специалиста. Всё, что вам для этого нужно — это позвонить нам, написать в любой из мессенджеров, оставить сообщение на нашей страничке в социальной сети или просто заполнить форму на сайте, а после выбрать удобное время для встречи с доктором.
Спасибо, что дочитали до конца.
Как всегда, мы готовы ответить на все ваши вопросы в комментариях под этой статьёй
С уважением, CLINIC IN