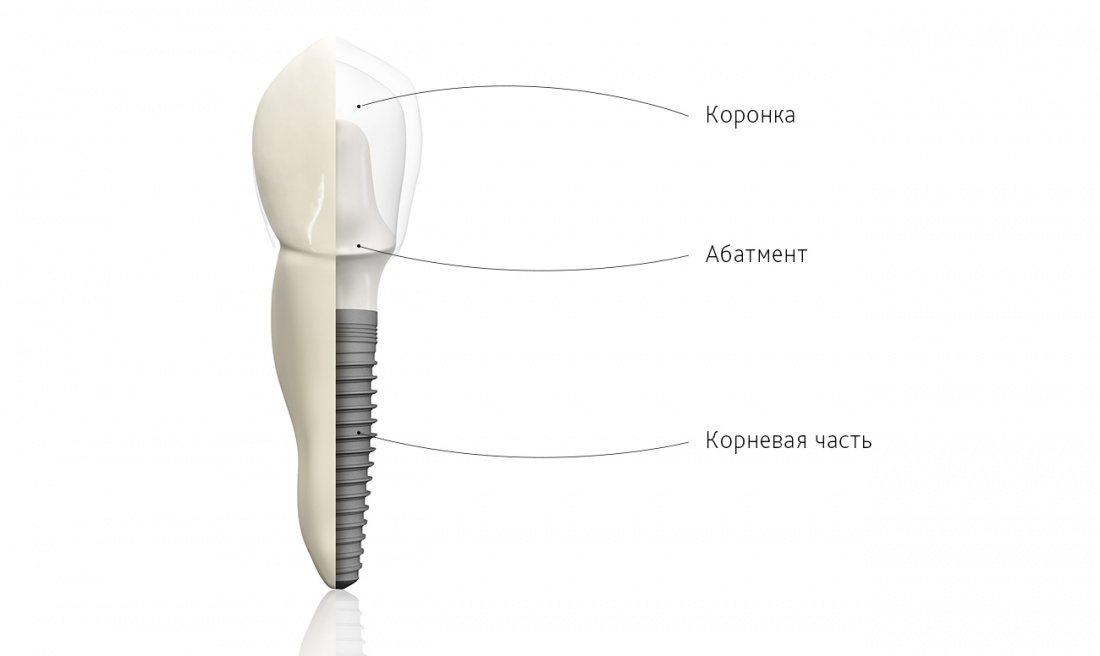
Одной из актуальных проблем дентальной имплантологии является длительный срок лечения. Фактически, при методике отсроченной имплантации, весь курс лечения (от удаления зуба до протезирования), даже в самых благоприятных условиях, занимает не менее четырех месяцев, а чаще – больше. Не каждый пациент готов так долго ждать.
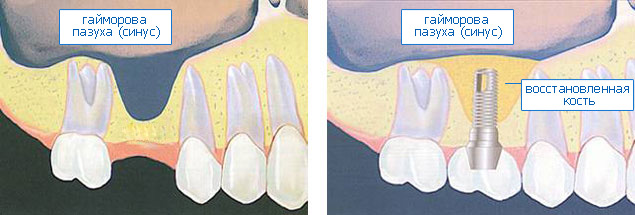
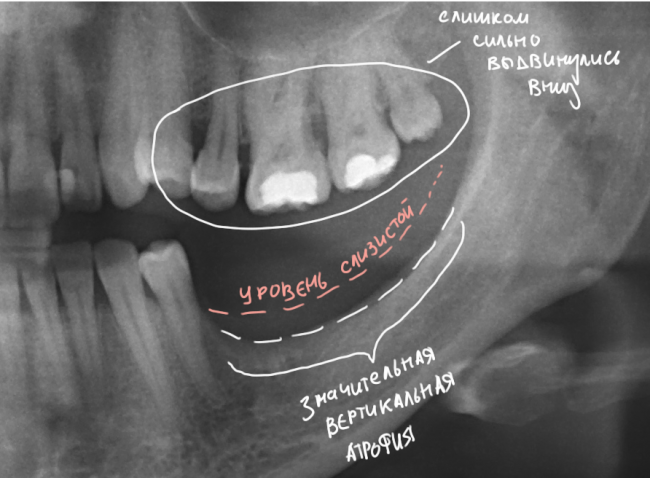
Кроме того, сразу после удаления зуба в области лунки начинают развиваться атрофические процессы: уменьшается объем костной ткани и, что особенно заметно в эстетически значимой зоне, меняется структура и объем прикрепленной десны. То есть, ожидая заживления лунки, мы теряем те «идеальные условия для имплантации», которые потом приходится воссоздавать с помощью остео- или мукопластики.
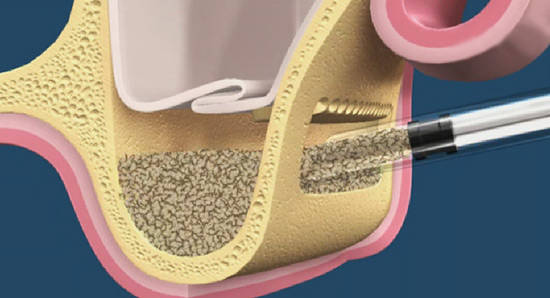
Всё это делает немедленную имплантацию (т. е. установку импланта в лунку только что удаленного зуба) весьма желательной для решения данных проблем. К сожалению, некоторыми хирургами-имплантологами она до сих пор воспринимается скептически — в первую очередь, из-за риска осложнений. Также существует мнение, что немедленная имплантация имеет массу противопоказаний, что делает ее невозможной в большинстве случаев.
В данной статье, на примере отдельных клинических ситуаций, я хотел бы поделиться собственным опытом и наглядно показать, что немедленная имплантация возможна в большинстве клинических случаев, а возможности применения данного метода гораздо шире, чем думает большинство имплантологов. Также я хотел бы поделиться некоторыми практическими нюансами, делающими подобное лечение максимально предсказуемым и результативным.
Отбор пациентов
При отборе пациентов для лечения методом немедленной имплантации мы руководствуемся теми же критериями, что и при классической отсроченной имплантации. При этом, на первое место выходят местные критерии отбора, а именно:
- отсутствие острого воспалительного процесса в зоне предполагаемой имплантации.
- достаточный объем костной ткани и слизистой оболочки (последнее наиболее важно) в области удаляемого зуба
Обязательна консультация стоматолога-ортопеда и, в некоторых случаях, стоматолога-ортодонта.
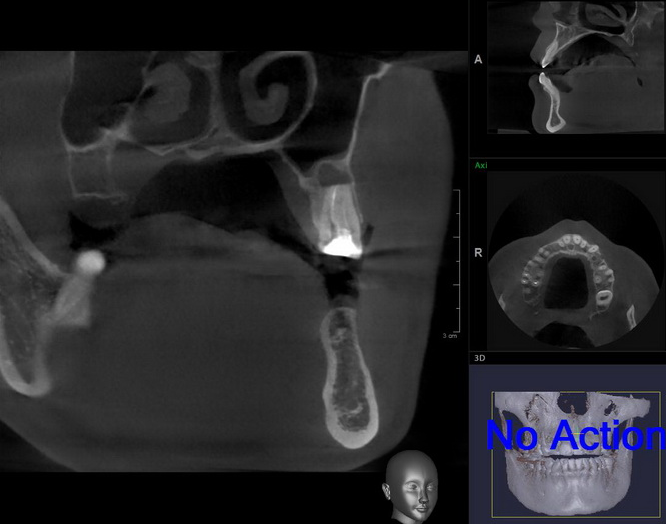
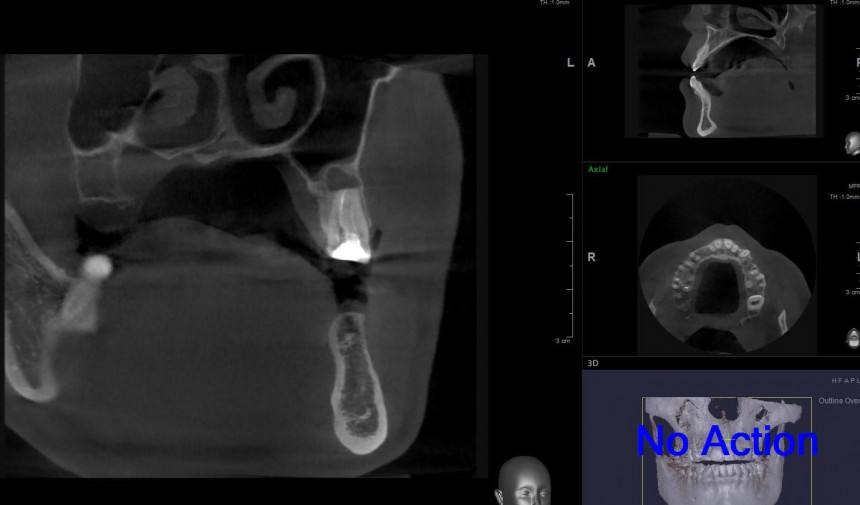
Обязательна компьютерная томография, диагностические модели. В некоторых случаях требуется изготовление хирургического шаблона.
Особенности выбора имплантов для немедленной имплантации
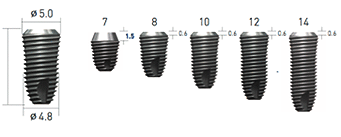
В настоящий момент некоторые производители (Nobel Biocare, AlphaBio, Biohorizont и др.) выпускают отдельные линейки имплантов, предназначенных для установки в лунку только что удаленного зуба. Как правило, они отличаются крупной агрессивной резьбой, назначение которой – обеспечить качественную стабилизацию импланта в условиях лунки только что удаленного зуба.
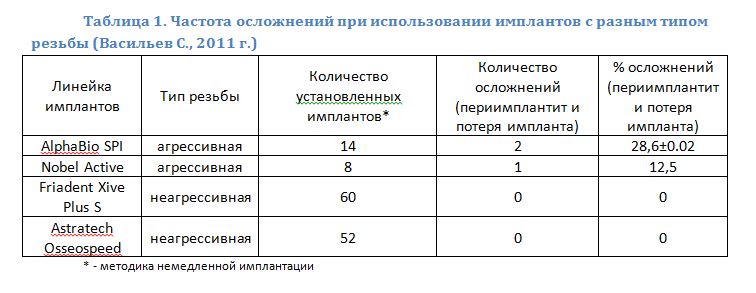
Однако, как показала моя собственная практика, имплантаты с агрессивной резьбой ведут себя менее предсказуемо (таблица 1). На мой взгляд, это связано с двумя нюансами: во-первых, крупные выраженные витки оказывают сильное давление на окружающую имплантат костную ткань, нарушая столь необходимую для нормального заживления микроциркуляцию; а во-вторых, неплотный контакт поверхности импланта к стенке лунки затрудняет остеоинтеграцию и способствует ее инфицированию.
Другими словами, наиболее оптимальными с точки зрения прогноза являются винтовые импланты с мелкой неагрессивной резьбой: с одной стороны, за счет площади контакта обеспечивается качественная стабилизация импланта, а с другой, из-за плотного прилегания, исчезают условия для инфицирования поверхности импланта.
Предоперационная подготовка и планирование
В целом, предоперационная подготовка не отличается от таковой при отсроченной имплантации.
Несмотря на то, что наличие лунки и удаленного корня зуба облегчают нам подбор имплантата по размеру и его позиционирование, в некоторых случаях, необходимо изготовление хирургических шаблонов. Особенно это касается ситуаций, когда по какой-то причине произошло перемещение удаляемых зубов (например, из-за отсутствия соседних зубов или зубов-антагонистов).
Компьютерная томография при немедленной операции обязательна, поскольку она позволяет оценить состояние костной ткани вокруг лунки зуба, точно определить локализацию окружающих операционную область анатомических структур, измерить параметры лунки зуба и предварительно принять решение о возможности немедленной имплантации.
При этом, важно знать, что решение об установке импланта во многом зависит от качества и малотравматичности удаления зуба, поэтому принимается доктором только после того, как зуб полностью извлечен из лунки. Пациент предупреждается об этом в обязательном порядке.
В 2012 году в двух случаях из 183 мы не смогли закончить операцию немедленной имплантации по причине потери костной ткани в ходе удаления, поэтому ограничились только удалением зуба. В дальнейшем, пациентам была проведена отсроченная установка имплантов.
В некоторых случаях целесообразно назначение антибактериальной профилактики. Это уменьшить количество принимаемых антибиотиков и снизить риск инфекционно-воспалительных осложнений в послеоперационном периоде.
Лабораторные анализы назначаются только по показаниям и, как правило, сопряжены с консультацией врачей соответствующей специальности (кардиолога, эндокринолога, аллерголога и т. д.). Нет смысла назначать лабораторные исследования всем подряд, так как на результат имплантологического лечения заметное воздействие оказывает только выраженная общесоматическая патология, которая, в любом случае, требует внимания, как врачей, так и самого пациента.
Позиционирование и выбор имплантов по размеру
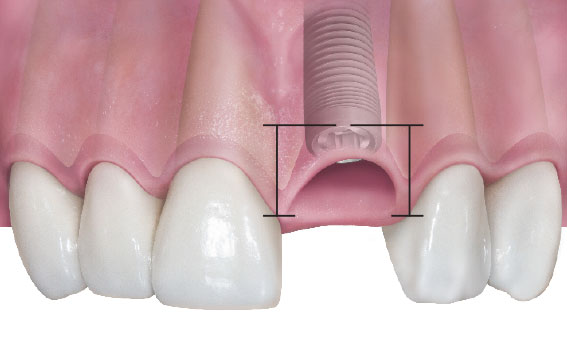
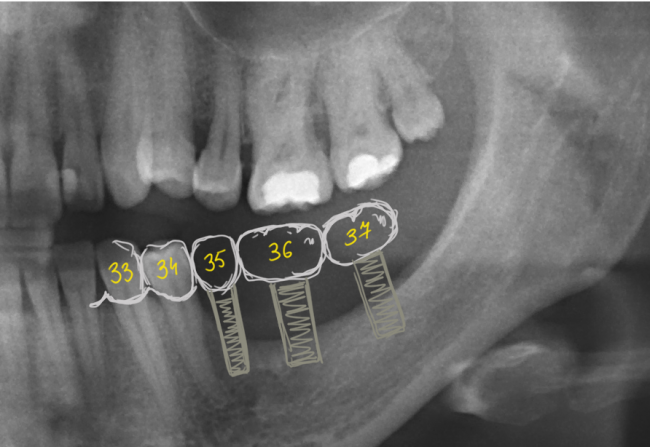
Одним из преимуществ немедленной имплантации является практически полное отсутствие атрофических изменений в области операции, а также наличие лунки удаленного зуба, что существенно облегчает позиционирование и подбор имплантов по размеру.
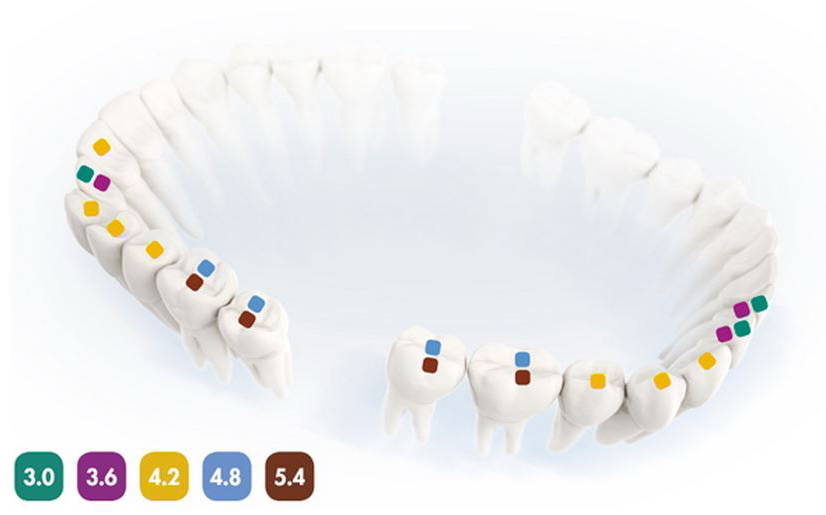
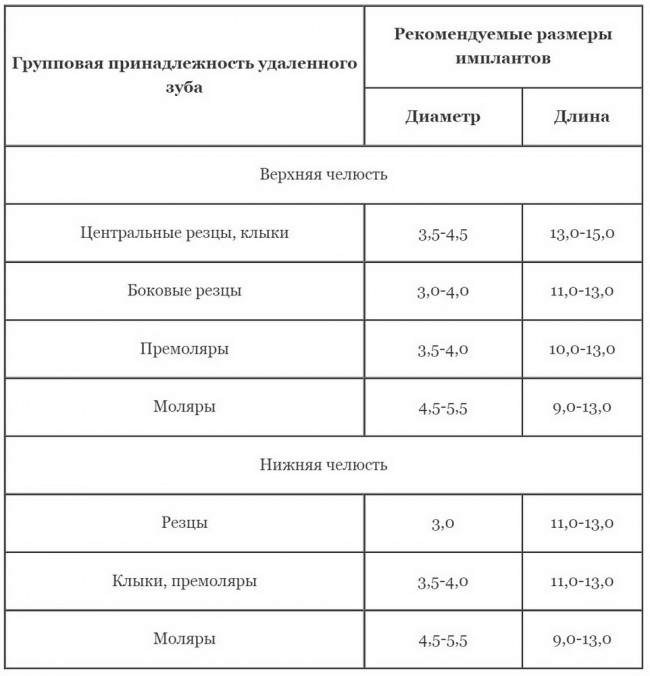
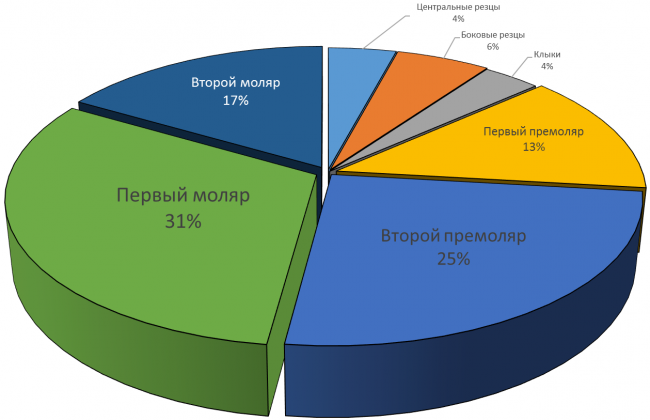
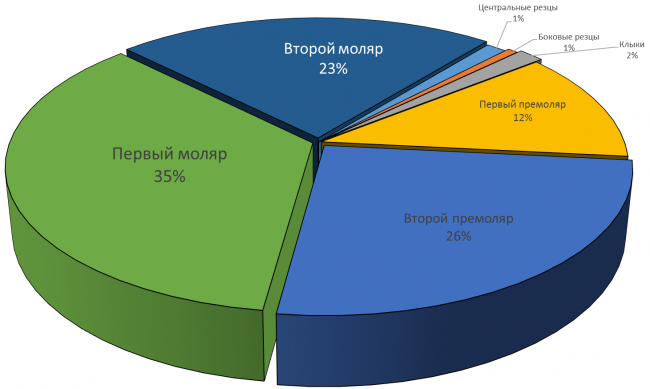
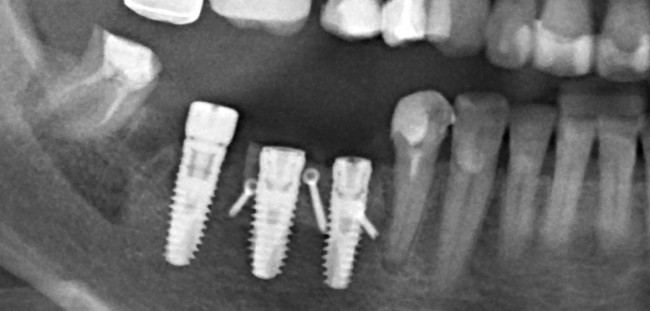
Длина и диаметр импланта должны максимально соответствовать длине и размеру удаляемого зуба. В собственной практике я руководствуюсь следующими критериями (таблица 2):
Таблица 3. Пример позиционирования имплантов в лунках удаленных зубов
Центральные резцы верхней челюсти:
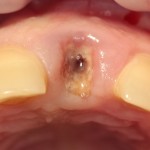
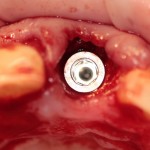
Имплантат диаметром 4,5 мм прилежит к небной стенке альвеолы, его ось выходит на предполагаемый режущий край будущей коронки.
Боковые резцы верхней челюсти:
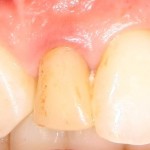
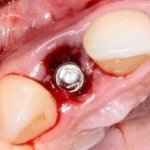
Имплантат диаметром 3,5 мм прилежит к небной стенке альвеолы
Клыки верхней и нижней челюстей:
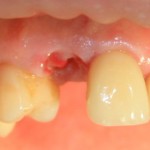
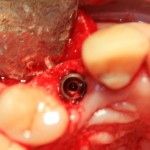
Имплантат диаметром 4,0 мм прилежит к небной стенке альвеолы, его ось выходит на предполагаемый режущий край будущей коронки.
Премоляры верхней и нижней челюстей:
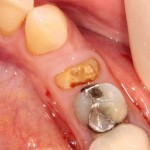
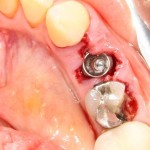
Имплантат диаметром 4,5 мм позиционируется по межкорневой перегородке (в случае двухкорневого премоляра) или небной стенке альвеолы при однокорневом зубе. Ось импланта выходит на предполагаемый небный бугор будущей коронки.
Моляры верхней и нижней челюстей:
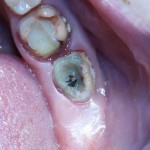
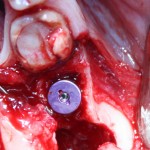
Имплантат диаметром 5,5 мм установлен по центру межкорневой перегородки.
Резцы нижней челюсти:
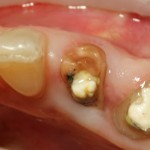
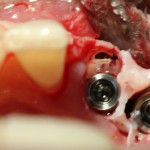
Имплантат диаметром 3,0 мм прилежит к небной стенке альвеолы, ось импланта выходит на язычную поверхность будущей коронки.
Ниже, на примерах своих пациентов, я постараюсь показать особенности проведения операции немедленной имплантации в разных клинических случаях.
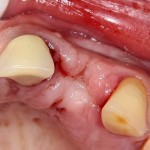
Клинический случай #1.
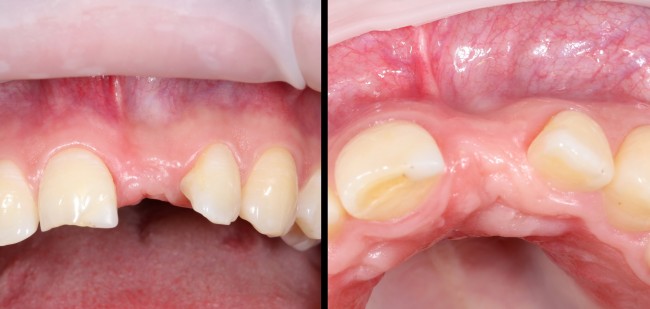
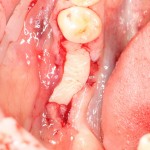
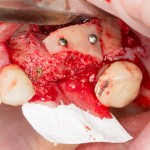
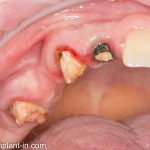
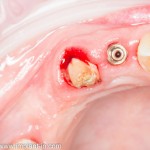
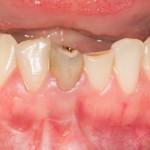
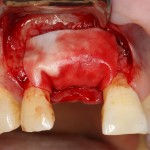
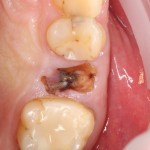
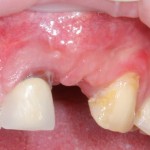
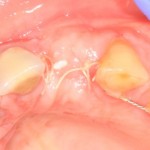
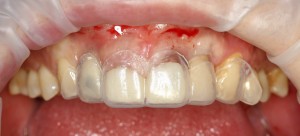
Однокорневой зуб, хронический периодонтит, невозможность эндодонтического перелечивания и ортопедической реставрации из-за сильного повреждения коронковой части:
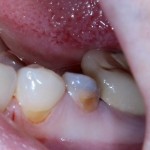
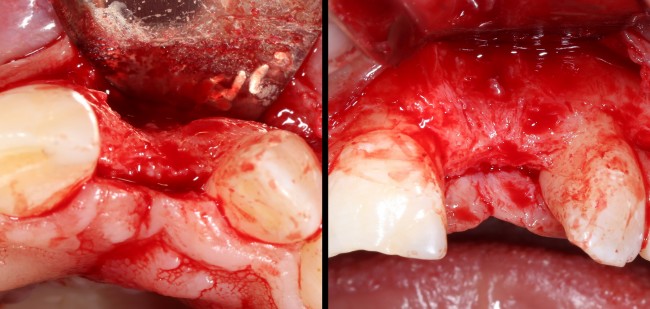
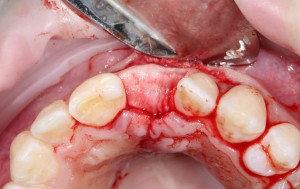
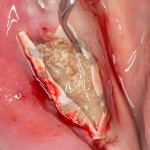
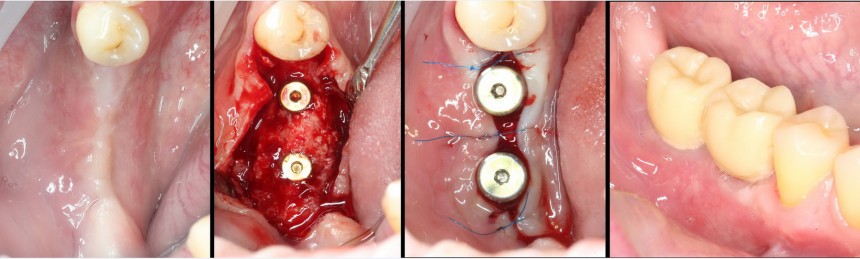
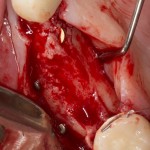
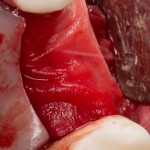
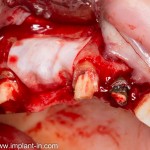
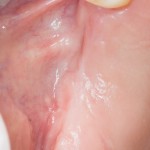
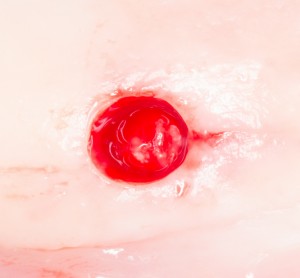
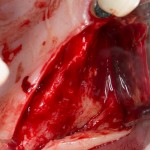
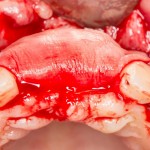
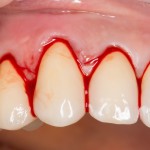
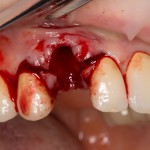
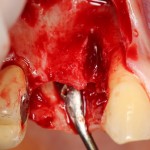
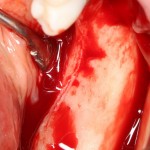
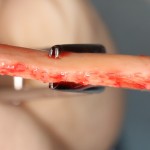
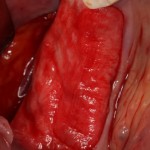
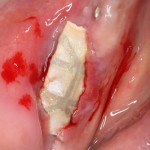
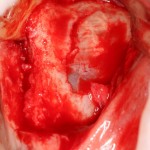
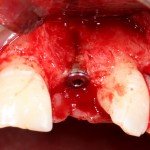
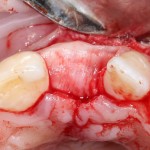
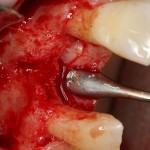
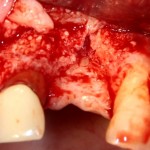
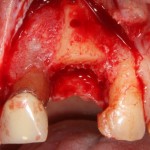
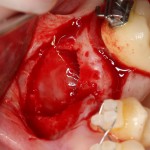
Разрез проводится по зубодесневой борозде. Зуб удаляется с помощью элеватора и клювовидных щипцов. Последние используются только для извлечения корня из лунки, так как при люксации зуба с помощью щипцов можно повредить внешнюю стенку лунки, что серьезно осложнит последующую установку импланта.
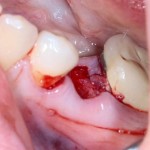
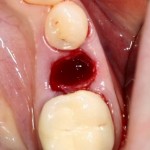
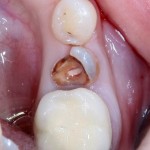
Мнение о необходимости кюретажа лунки после удаления спорны. С одной стороны, оставшиеся периодонтальные волокна помогают удержаться в лунке кровяному сгустку. С другой, наличие волокон может помешать регенерации костной ткани и, как следствие, остеоинтеграции импланта.
Я стараюсь без лишней необходимости не прибегать к кюретажу лунки. Потому как контактирующая с имплантом костная ткань в любом случае обрабатывается фрезами, и все волокна срезаются. А в тех местах, где имплантат не соприкасается со стенкой лунки, периодонтальные волокна удерживают кровяной сгусток, в связи с чем отпадает необходимость заполнения пространства между стенкой лунки и имплантом чем-нибудь еще.
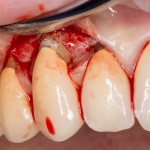
Именно на этом этапе принимаем решение об установке имплантата. В случае, если есть сомнения относительно возможности первичной стабилизации импланта в существующем объеме костной ткани, лучше отказаться от немедленной имплантации и рассмотреть отсроченную методику.
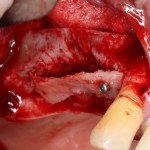
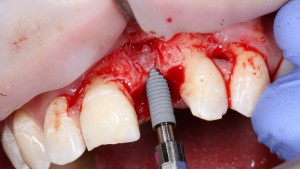
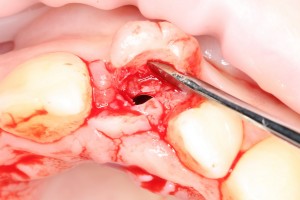
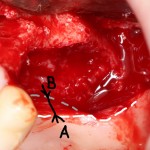
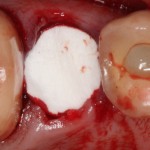
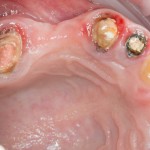
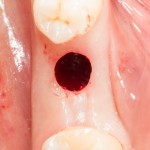
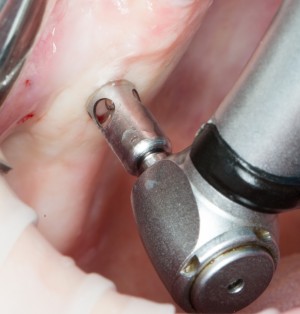
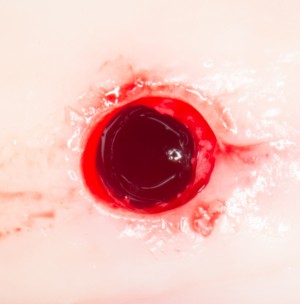
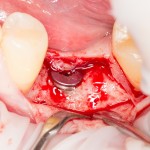
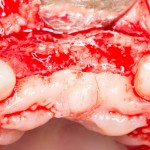
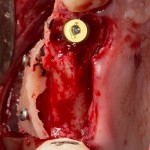
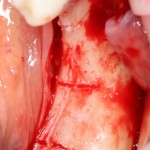
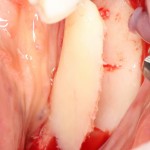
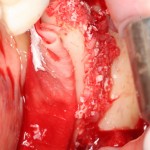
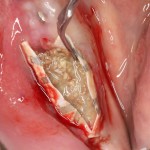
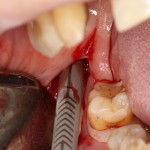
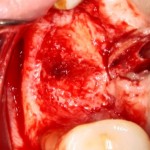
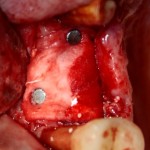
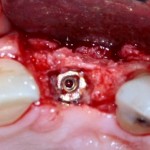
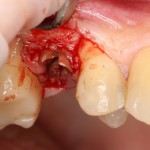
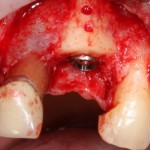
После визуального и инструментального обследования альвеолы, я приступаю к подготовке лунки под имплантат по обычному хирургическому протоколу.
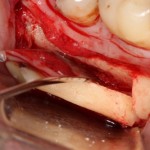
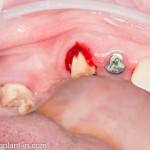
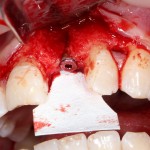
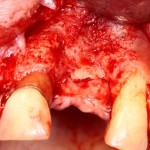
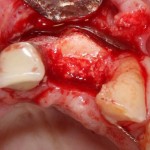
С помощью аналога импланта, входящего в хирургический набор Friadent Xive, можно проверить правильность подготовки лунки и позиционирование будущего импланта:
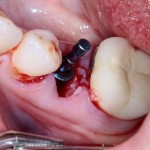
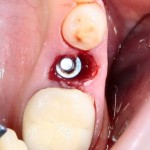
Аналог импланта должен прочно удерживаться стенками лунки, не обладать излишней подвижностью и не проваливаться.
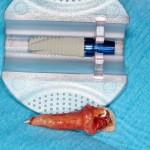
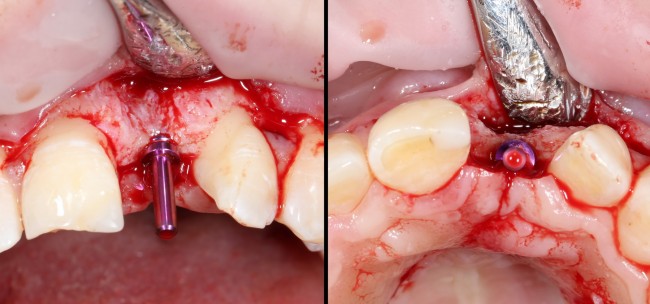
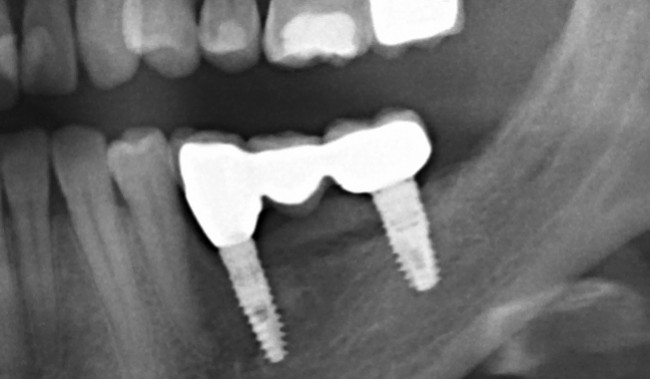
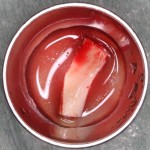
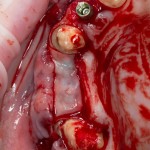
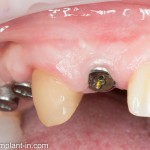
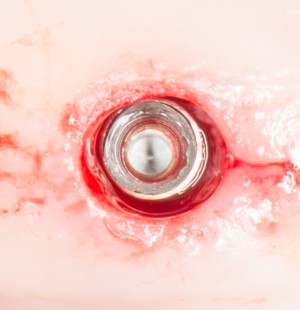
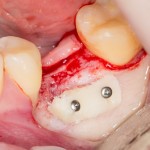
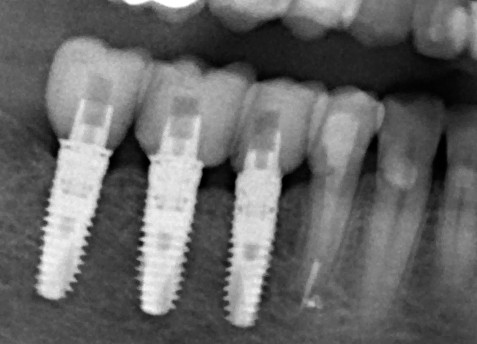
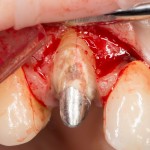
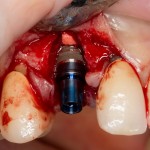
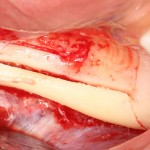
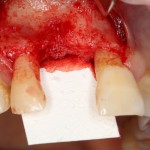
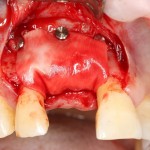
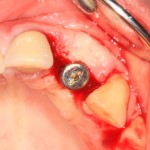
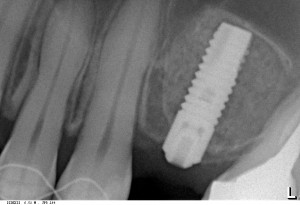
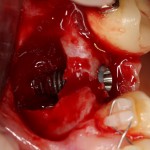
В данном случае, я использую Friadent Xive диаметром 4,5 мм и длиной 13 мм. Как видно по рисунке 7, сам имплантат несколько больше корня удаленного зуба но, в целом, соответствует ему. Разница в размере позволяет обеспечить качественную первичную стабилизацию импланта.
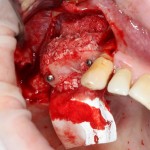
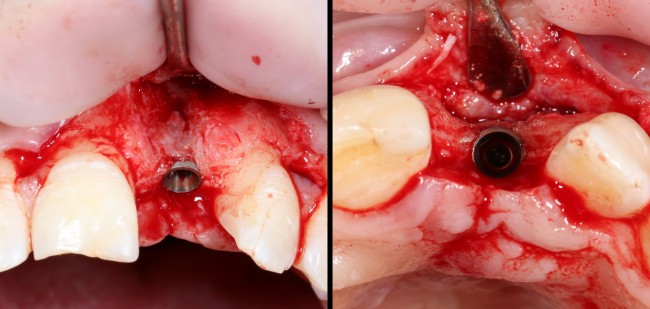
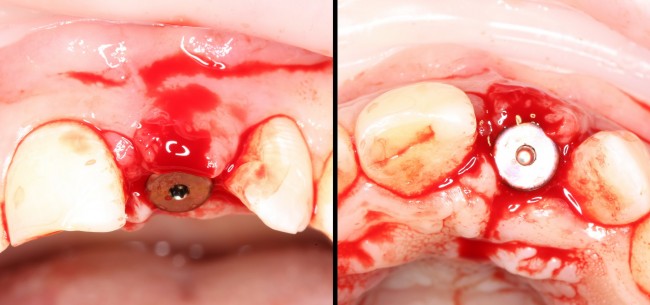
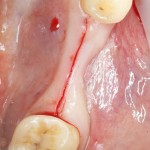
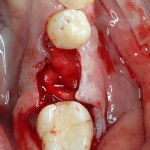
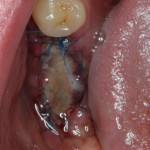
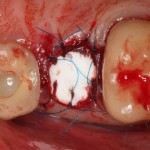
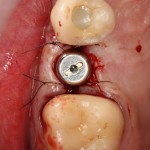
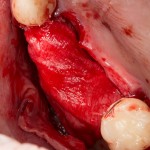
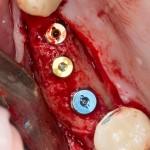
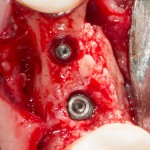
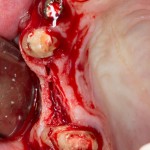
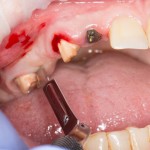
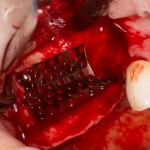
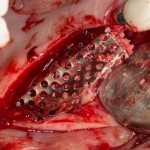
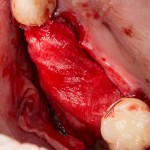
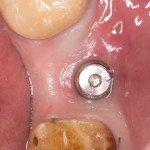
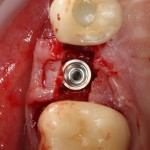
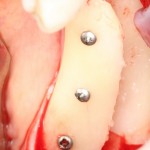
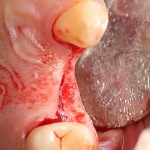
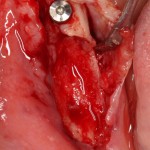
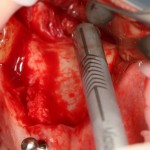
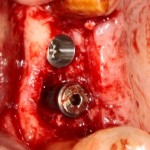
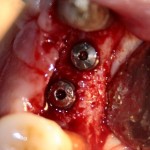
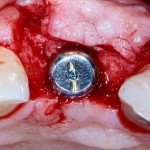
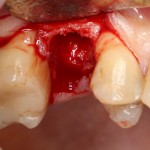
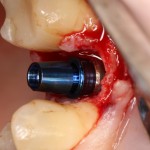
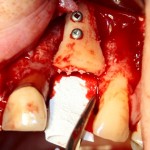
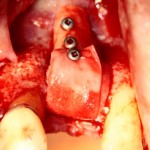
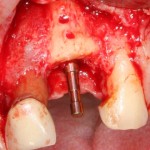
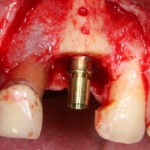
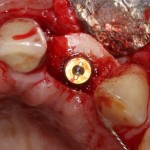
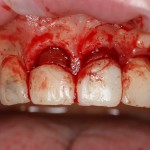
Имплантат устанавливается в подготовленную лунку:
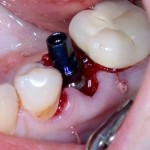
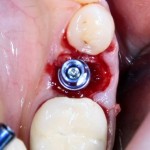
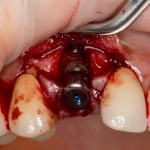
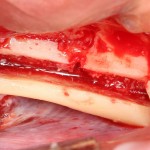
Имплантат позиционируется более язычно и прилегает к внутренней стенке альвеолы. Такое положение наиболее оптимально с точки зрения распределения жевательной нагрузки и эстетического результата.
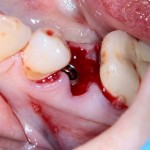
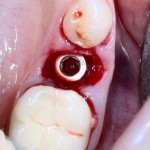
Обратите внимание, что имплантат не погружается слишком глубоко. Его шейка находится на одном уровне с шейками естественных зубов. Чрезмерное заглубление импланта может привести к потере костной ткани и рецессии десны в области соседних зубов.
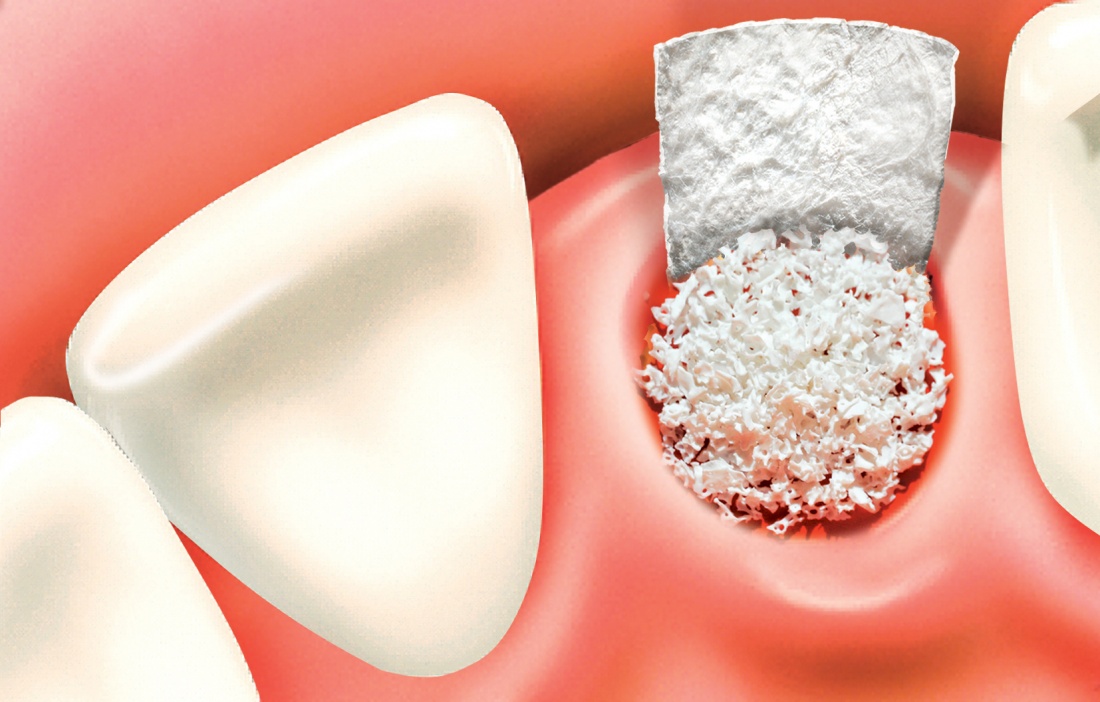
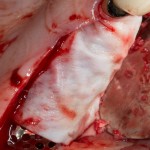
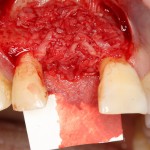
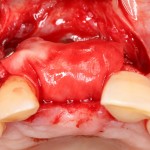
Вопрос о необходимости заполнения свободного пространства между имплантатом и стенками лунки остается открытым. На мой взгляд, при сохранении костных стенок лунки и неповрежденной слизистой оболочки вокруг нее, можно просто дождаться заполнения лунки кровяным сгустком. Он сам по себе является прекрасным субстратом для регенерации костной ткани и не мешает остеоинтеграции.
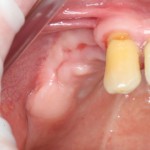
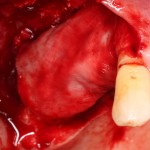
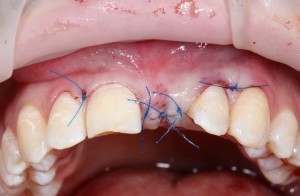
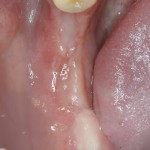
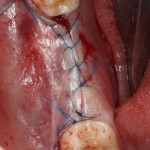
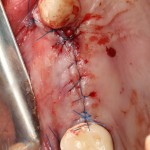
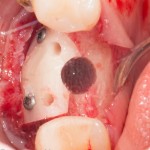
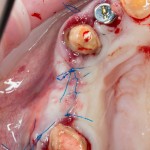
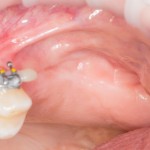
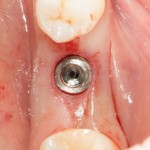
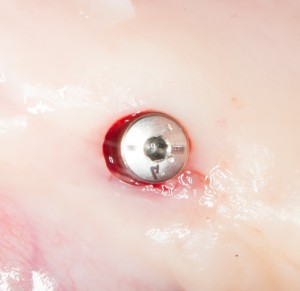
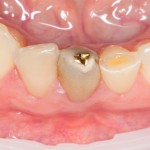
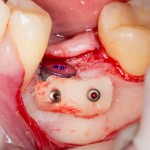
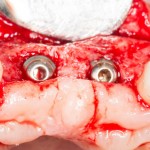
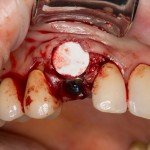
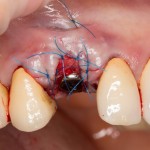
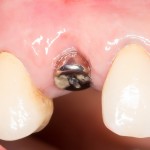
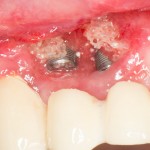
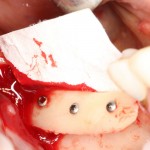
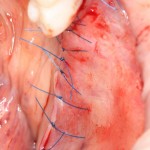
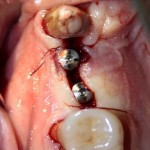
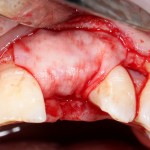
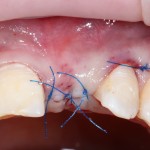
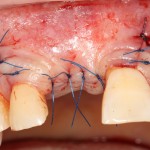
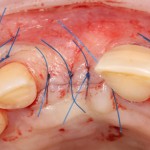
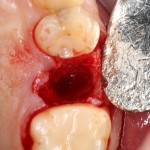
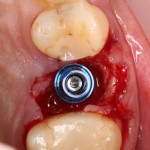
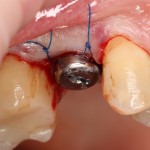
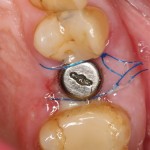
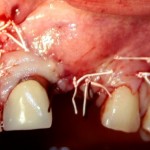
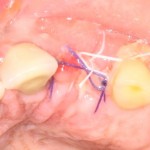
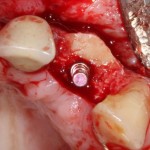
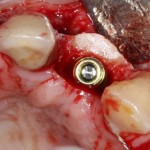
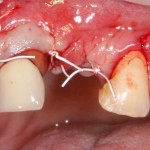
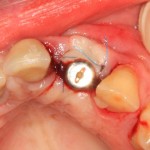
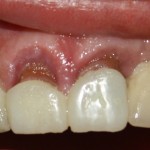
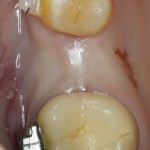
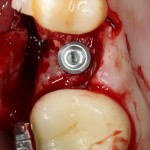
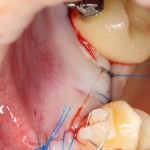
На имплантат устанавливается формирователь десны. На слизистую оболочку накладываются швы:
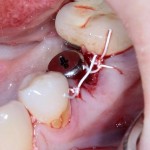
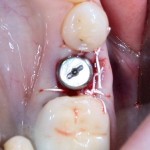
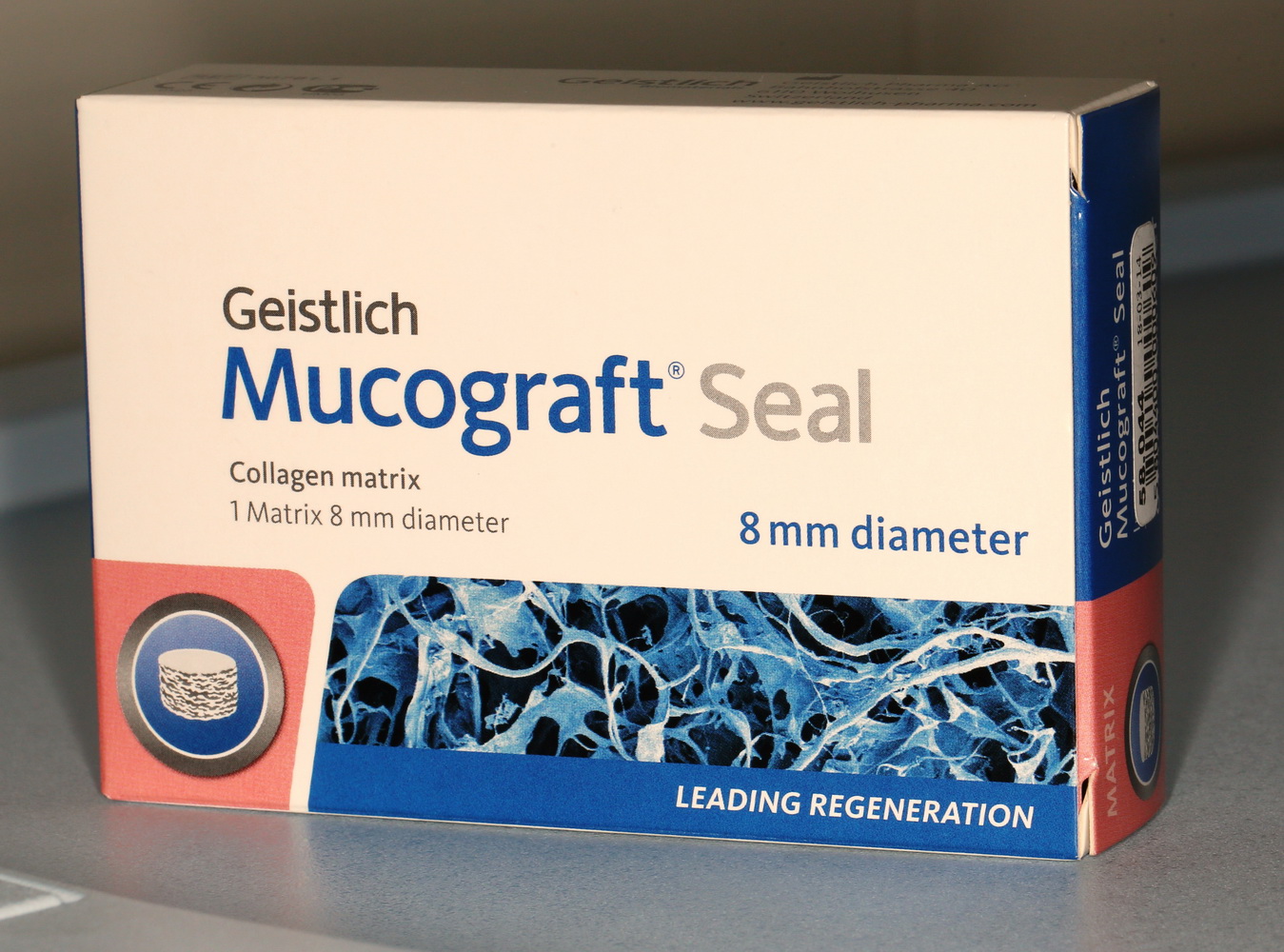
Формирователь десны устанавливается только на стабильный имплантат. В случае, если первичная стабильность имплантата вызывает сомнения, разумнее всего закрыть его заглушкой, а лунку зуба ушить с применением коллагеновой матрицы (Mucograft Seal, Mucoderm и др.), либо с помощью свободного слизистотканного аутотрансплантата.
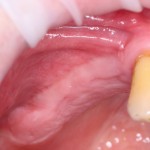
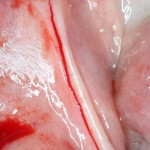
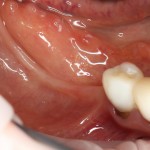
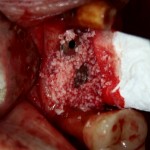
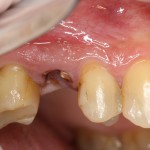
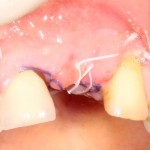
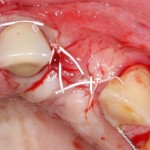
Послеоперационный осмотр через 2 дня:
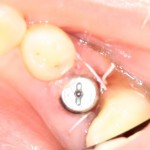
Внимания требует состояние слизистой оболочки в послеоперационной области и формирователь десны. При аккуратном надавливании на формирователь, болезненные ощущения должны отсутствовать, при этом допустима небольшая подвижность.
Обязательно предупреждаем пациента о необходимости тщательной гигиены полости рта. Швы снимаются на 10-12 день.
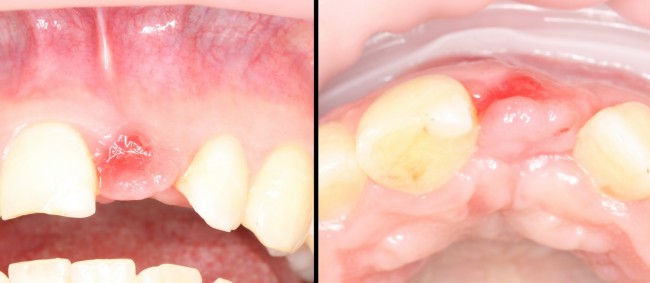
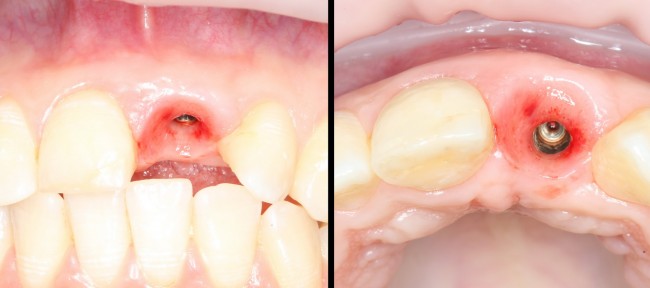
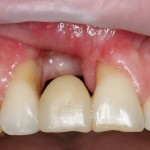
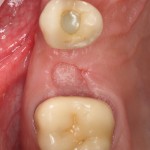
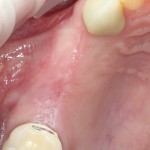
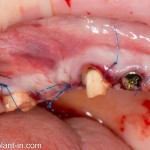
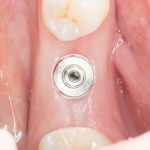
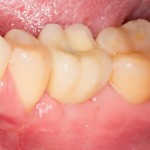
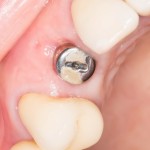
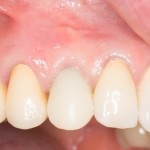
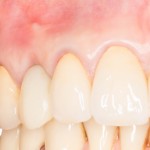
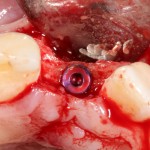
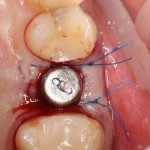
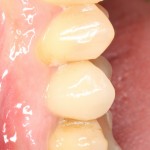
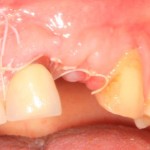
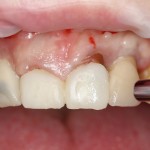
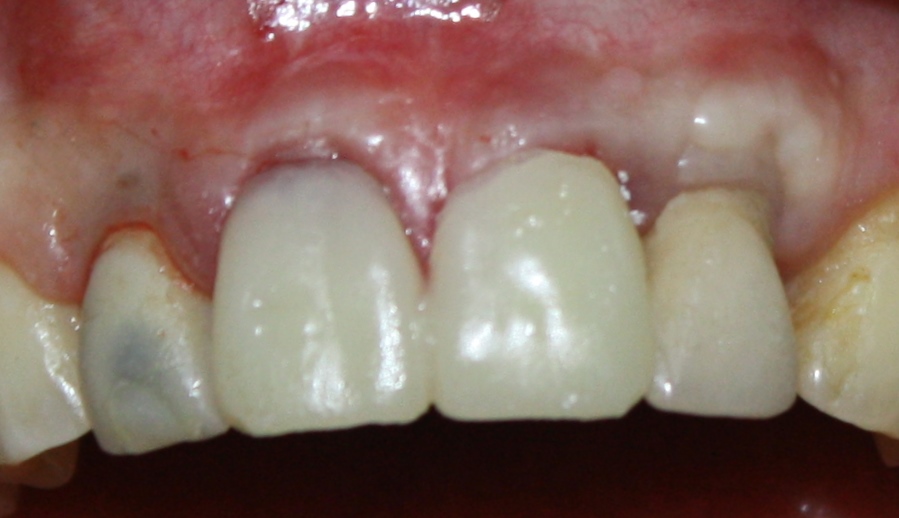
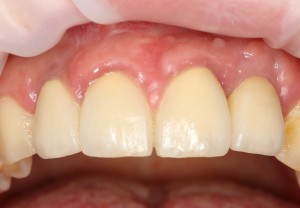
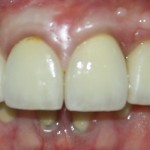
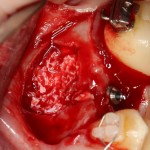
При благоприятном течение послеоперационного периода, следующий осмотр проводится, непосредственно, перед протетическим этапом (через 6-8 недель):
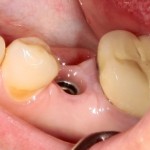
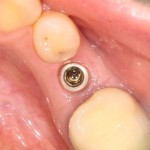
с формирователем десны:
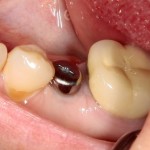
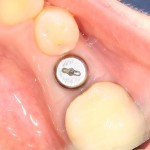
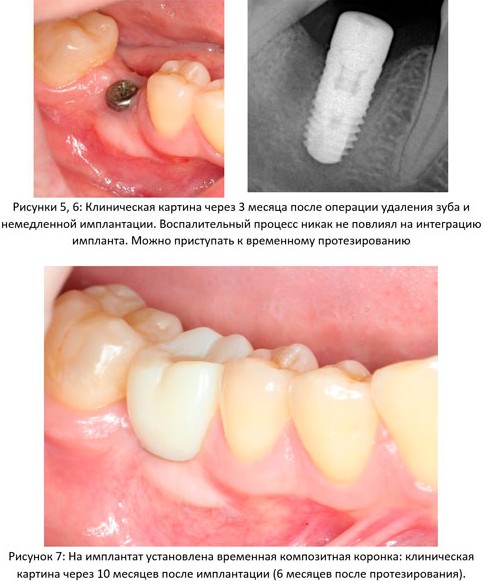
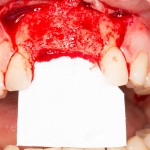
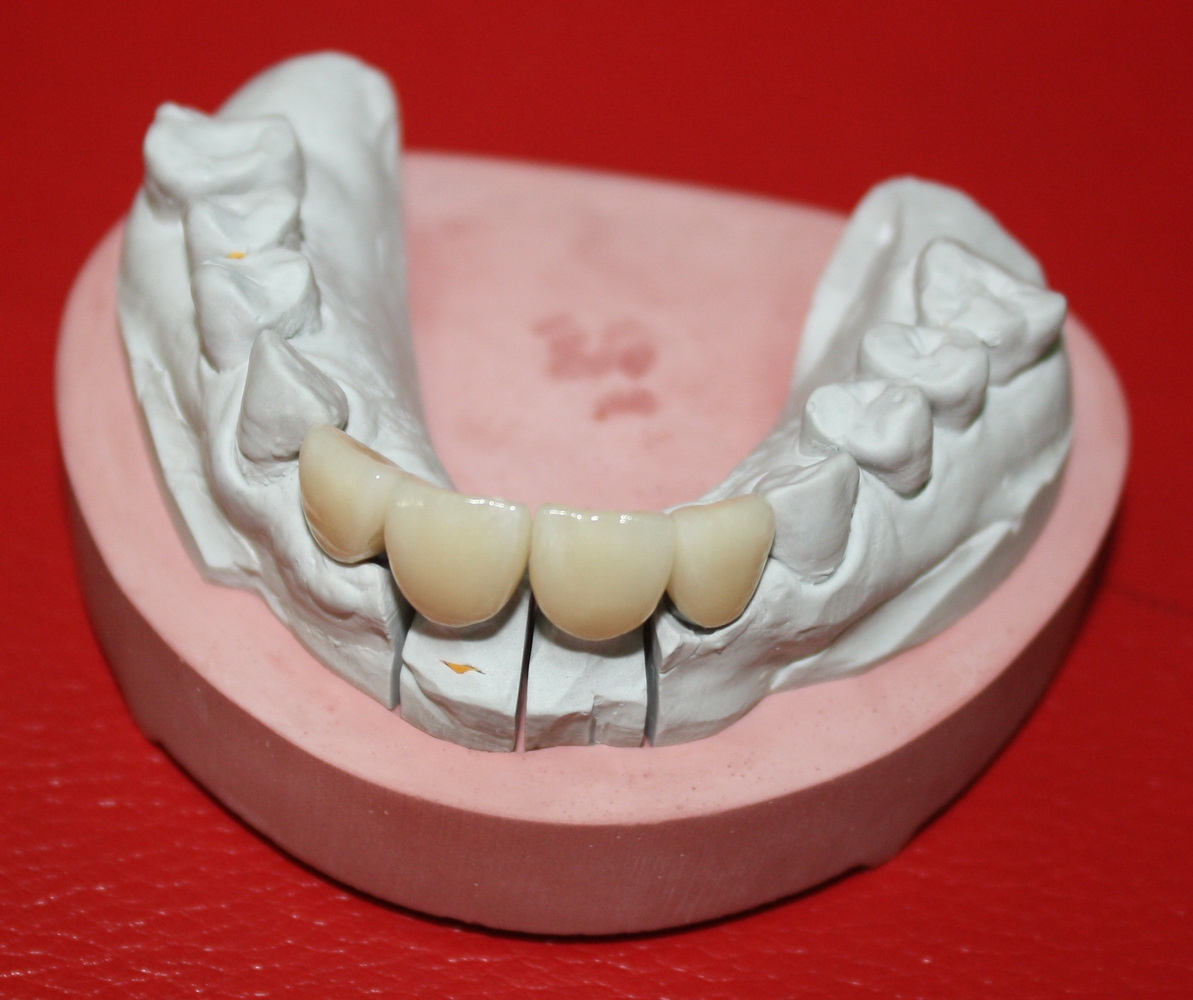
Пациент направляется к стоматологу-ортопеду для изготовления временной коронки на имплантат.
Ортопед: Макаров Артур.
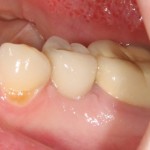
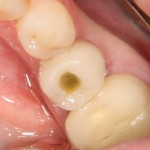
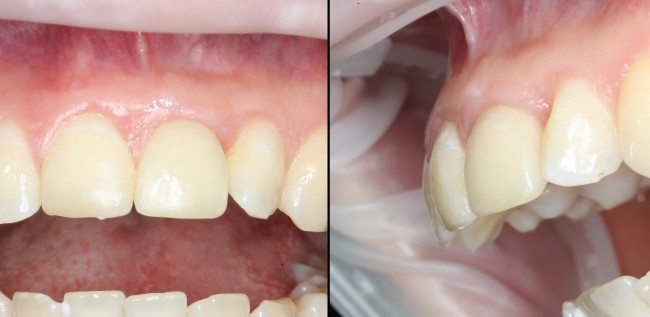
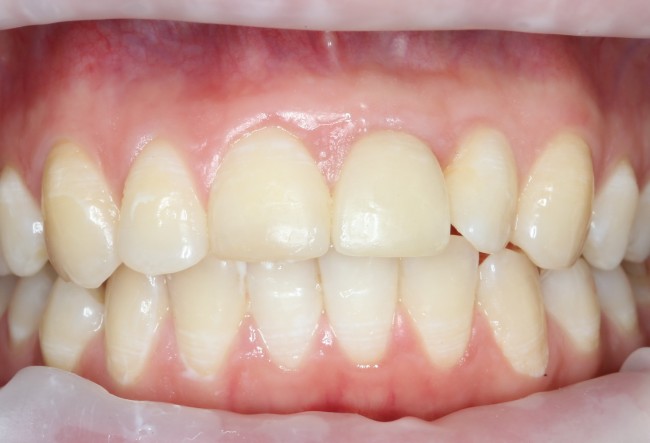
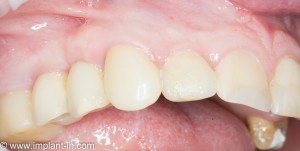
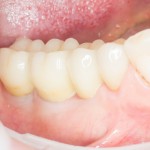
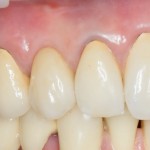
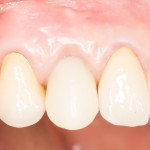
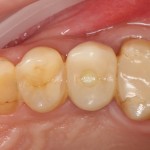
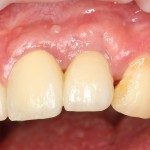
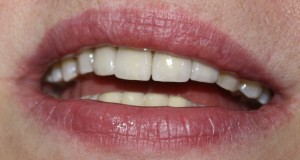
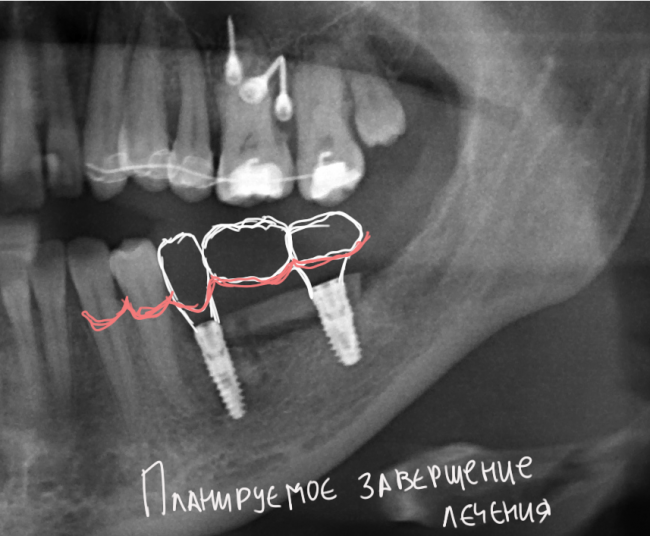
В данном клиническом случае весь срок лечения от момента удаления до момента временного протезирования составил немногим более двух месяцев. При этом, нам удалось полностью сохранить все ткани, окружающие зуб, особенно, важную для эстетического и функционального результата кератинизированную десну и межзубные сосочки.
Вряд ли подобный результат был бы достижим так просто и легко при методике отсроченной имплантации.
Клинический случай #2
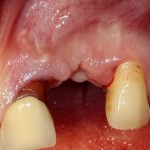
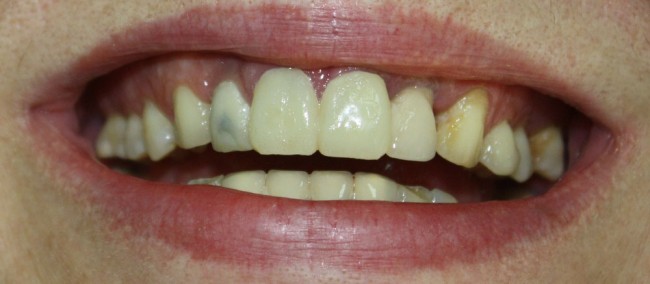
Центральный резец, рецидив корневой кисты после цистэктомии. Неудовлетворительная эстетика. Зуб подлежит удалению по ортопедическим и терапевтическим показаниям.
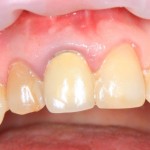
Особое значение методика немедленной имплантации приобретает при протезировании зубов в эстетически значимой зоне. Естественный внешний вид протетической конструкции, во многом зависит о сохранения объемов мягких тканей и кости, окружающих имплантат. Немаловажны и сроки лечения – мало кто из пациентов согласится оставаться без центральных зубов длительное время.
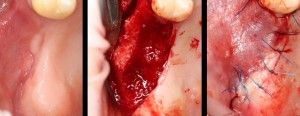
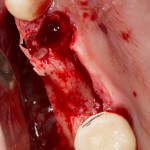
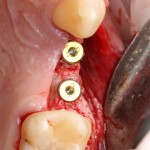
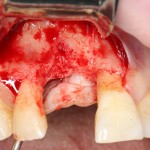
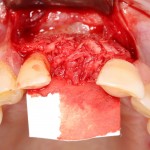
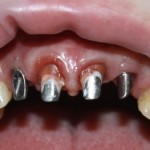
Как и в клиническом случае #1, производится разрез (именно разрез, а не отслаивание) по зубодесневой борозде, плюс дополнительные вертикальные послабляющие разрезы, после чего отслаивается периост до нормально обозримого операционного поля:
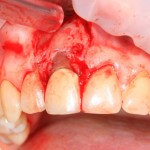
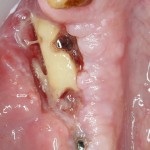
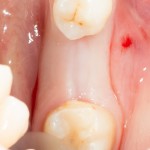
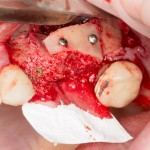
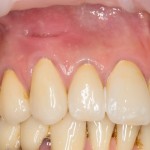
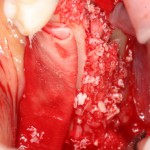
И сразу выявляется одна из проблем – значительная потеря высоты вестибулярной стенки лунки, связанная с длительно существующим хроническим воспалением.
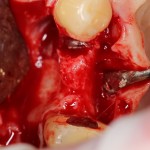
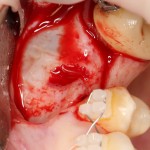
Зуб удаляется с помощью щипцов, после чего из через лунку вылущивается корневая киста и грануляции.
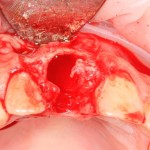
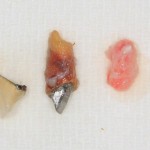
Лунка зуба подготавливается под имплант по стандартному хирургическому протоколу, аналогично клиническому случаю #1.
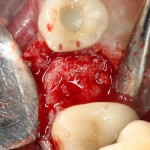
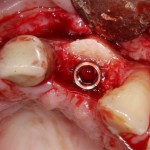
Качество подготовки лунки и позиционирование проверяются с помощью аналога импланта. В данном случае имплантат позиционируется небно, плотно прилежит к внутренней стенке альвеолы.
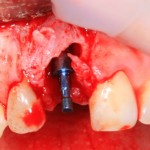
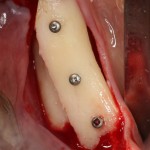
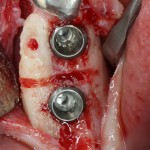
Устанавливается имплантат Friadent Xive диаметром 4.5 и длиной 13 мм:
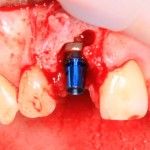
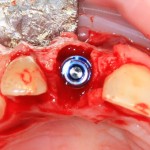
В данной ситуации важно избегать чрезмерного погружения имплантата – в идеале, его шейка должна располагаться на уровне края небной стенки лунки, либо на 1-1.5 мм ниже. В случае чрезмерно сильного погружения мы рискуем не только ухудшить эстетический результат, но и получить осложнения в виде рецессии десны в области соседних зубов.
Удаляется имплантодержатель:
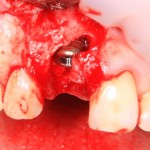
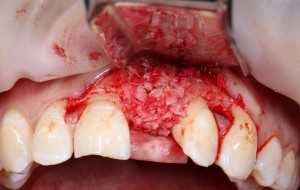
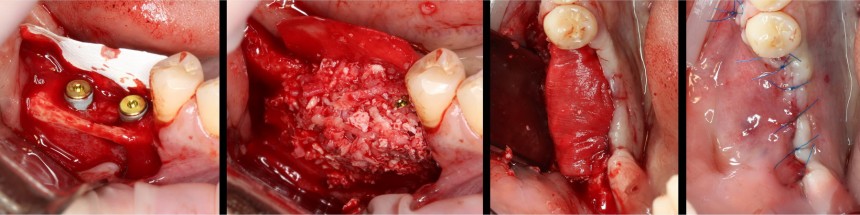
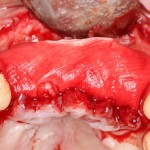
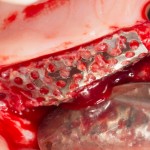
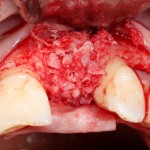
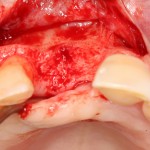
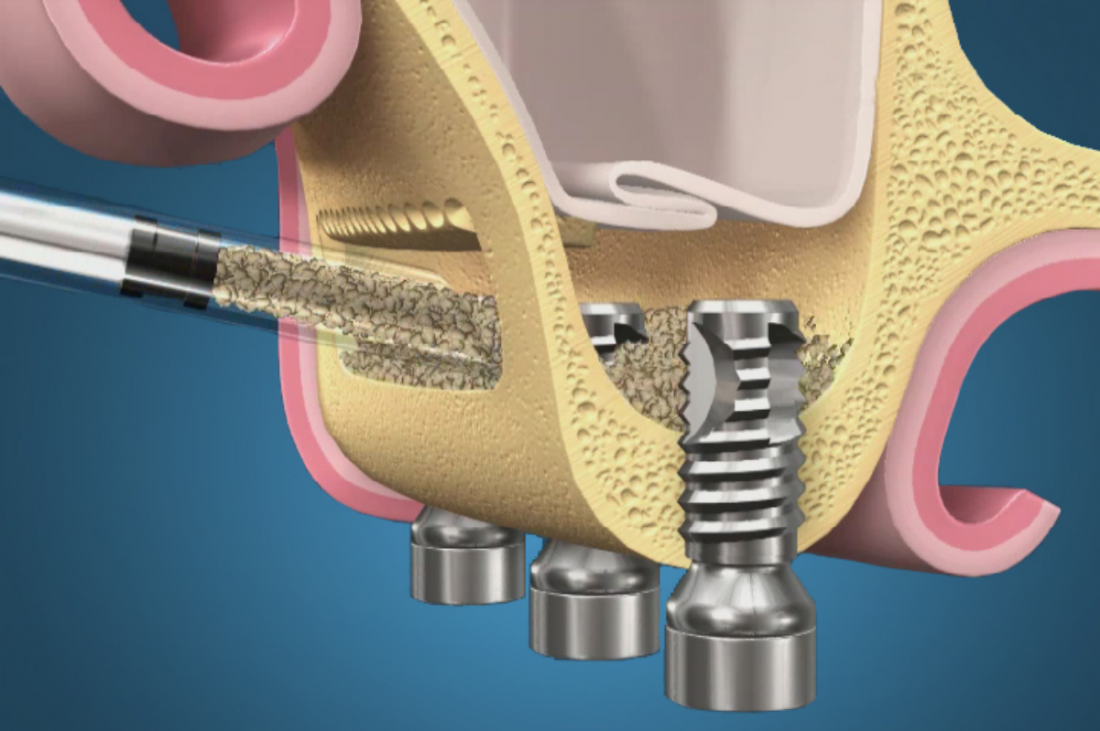
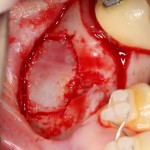
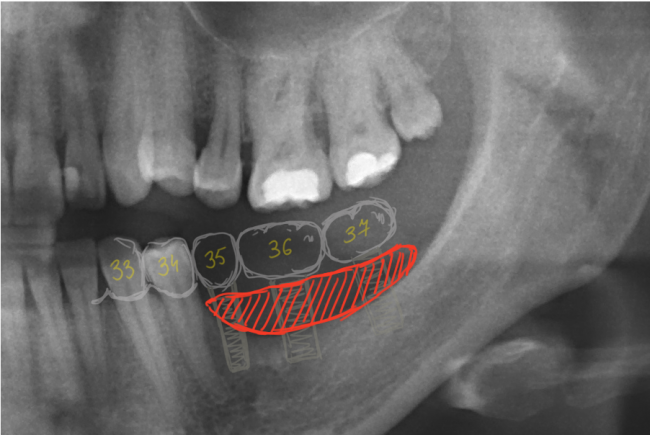
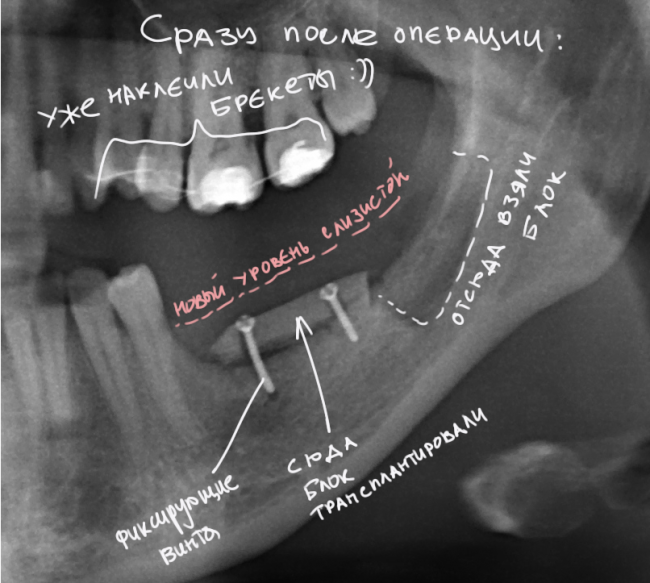
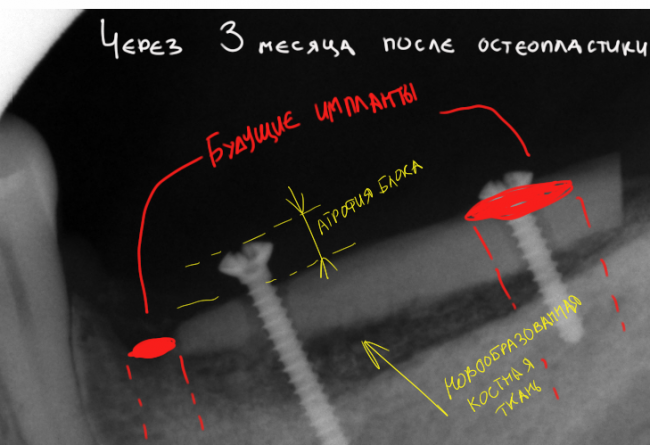
У нас остается лишь проблема, которая уже упоминалась ранее – потеря высоты вестибулярной стенки лунки. Следует учесть, что, несмотря на имплантацию, в области лунки удаленного зуба происходит незначительная атрофия костной ткани, что может привести к ухудшению эстетического результата. Поэтому в данном случае принимается решение об остеопластике с использованием коллагеновой мембраны и ксенотрансплантата в смеси с аутокостной стружкой.
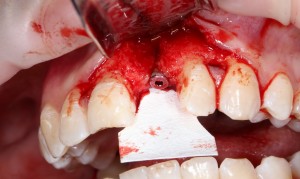
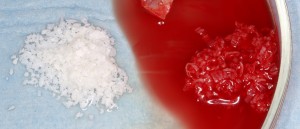
Коллагеновая мембрана BioGide 16х22 мм фиксируется небно. Пространство между имплантом и вестибулярной стенкой лунки заполняется ксенотрансплантатом Bioss в смеси с аутокостной стружкой в пропорции 2:1.
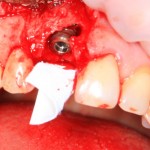
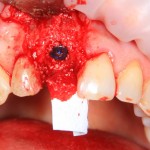
Чтобы избежать попадания материала в шахту импланта, на время заполнения она закрывается заглушкой.
Основная задача данного этапа – предотвратить «проседание» костной ткани в области импланта и удержать ее объем.
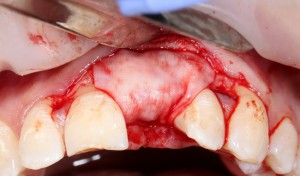
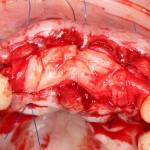
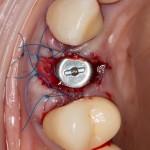
Мембрана фиксируется формирователем десны через предварительно сделанное отверстие.
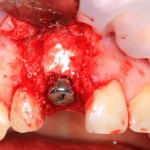
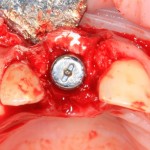
Чтобы не потерять внешний вид десны, при подготовке к наложению швов, следует избегать послабляющих разрезов под надкостнице.
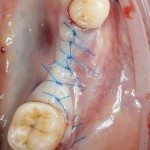
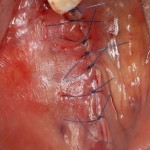
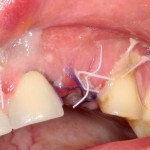
Накладываются швы. Используется нерезорбируемый шовный материал.
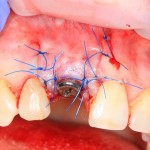
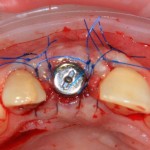
Рекомендации и назначения в послеоперационном периоде, практически, не отличаются от таковых при отсроченной имплантации.
При высокой первичной стабильности импланта, через 1-2 дня можно изготовить и зафиксировать на него временную коронку. Но, в данном случае, имплантация осложнена наличием корневой кисты и частичной потерей вестибулярной стенки лунки. Именно поэтому на имплантат устанавливается формирователь десны, а дефект зубного ряда замещается адгезивной коронкой, изготовленной прямым методом.
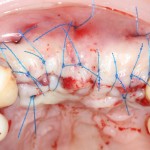
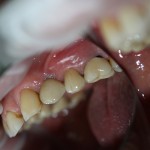
Клиническая ситуация через 3 дня:
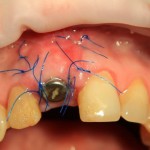
Как и в первом клиническом случае, обращаем внимание на состояние слизистой оболочки в области послеоперационной раны, стабильность импланта и ощущения при надавливании на него.
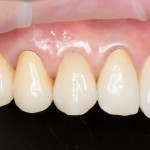
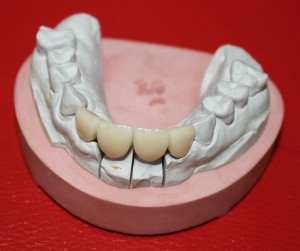
Через 6 недель удаляется времення адгезивная коронка, маскирующая дефект зубного ряда, и стоматолог-ортопед (Ахинян Давид) приступает к изготовлению временной композитной коронки на имплантат.
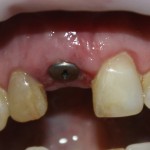
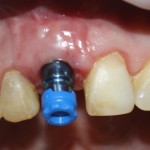
Изготавливается временная композитная коронка на имплантат.
Параллельно временной коронкой реставрируется 12 зуб.
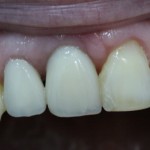
Ну, или в общей картинке так:
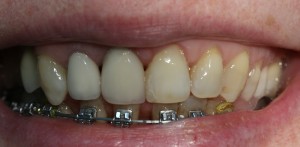
Одна из особенностей имплантационной системы Friadent Xive – наличие формирователей десны только двух диаметров, что не всегда позволяет добиться желаемой «розовой» эстетики. Поэтому для индивидуализации десны в эстетически значимой зоне лучше использовать временные коронки или, в крайнем случае, композитные абатменты Estetic Base, которые легко подбираются и подгоняются под размер конкретного зуба.
Клинический случай #3
Вышеуказанные клинические ситуации разрешаются относительно просто. Мы работали с однокорневыми зубами в условиях относительной сохранности объема костной ткани и слизистой оболочки. Однако, так бывает далеко не всегда.
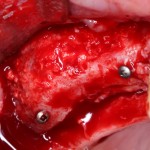
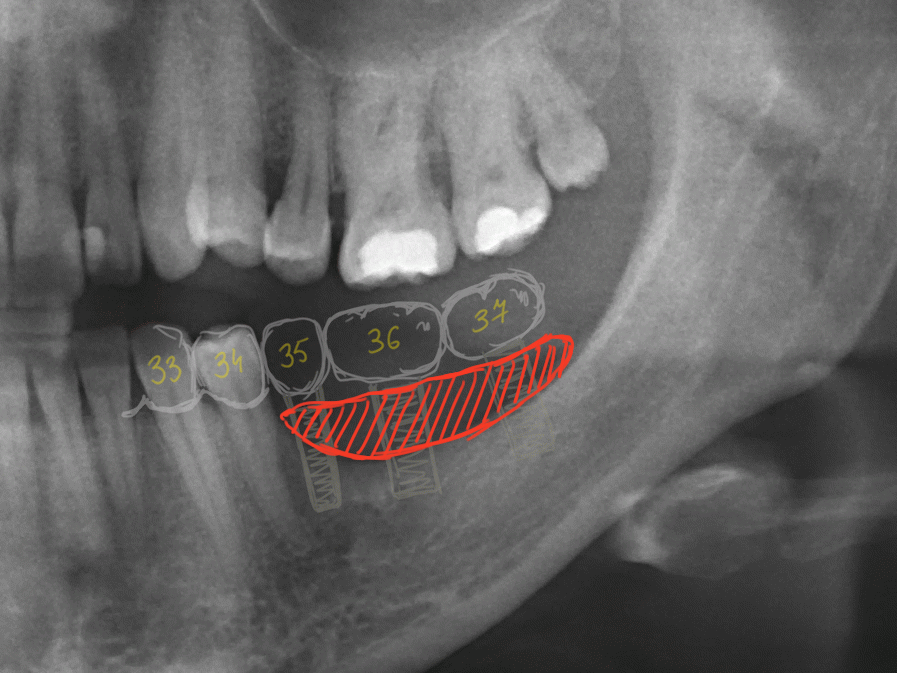
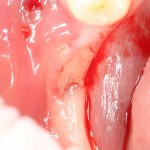
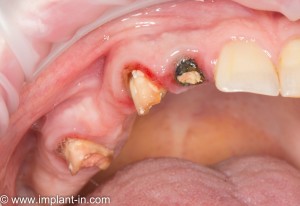
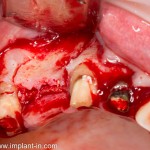
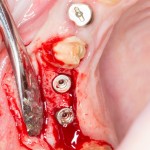
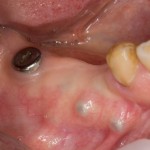
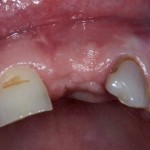
Клиническая ситуация: верхний шестой зуб, ранее лечен резорцин-формалиновым методом. Попытка провести эндодонтическое перелечивание закончилась неудачно:
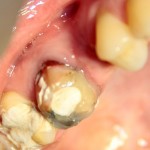
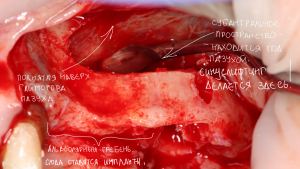
Зуб подлежит удалению. Ситуация осложняется низким расположением дна гайморовой пазухи.
Совместно с пациентом принимается решение об объединении операции удаления зуба, немедленной имплантации и синуслифтинга в одну процедуру.
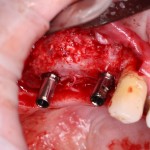
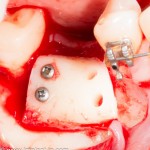
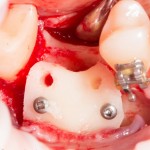
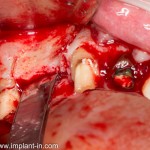
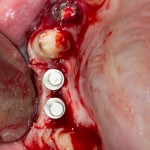
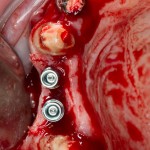
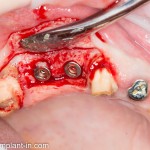
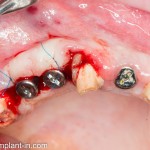
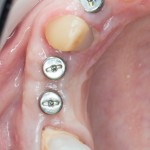
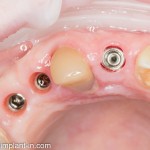
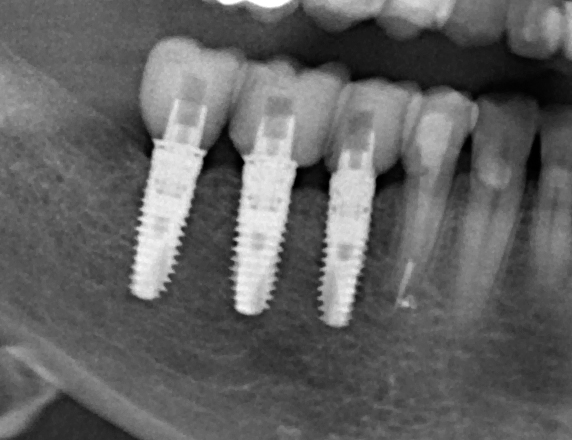
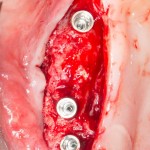
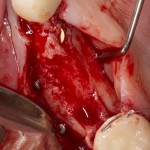
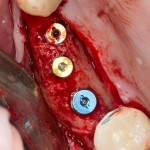
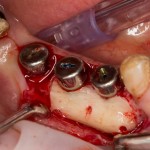
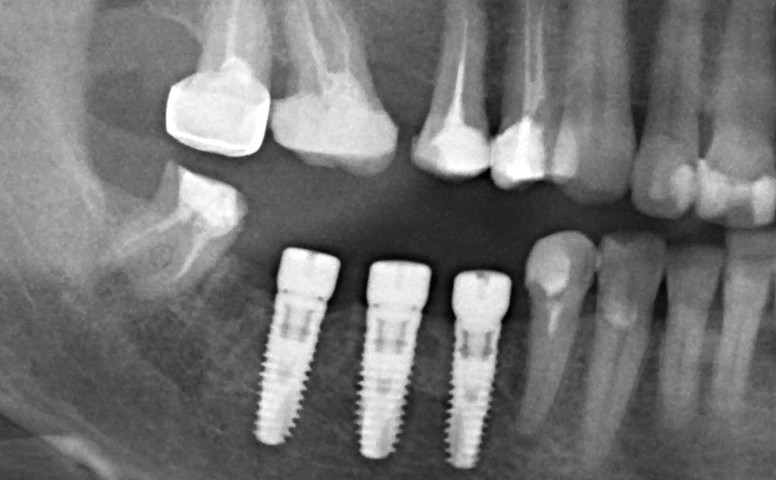
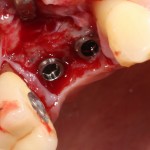
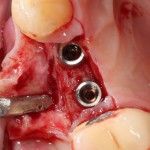
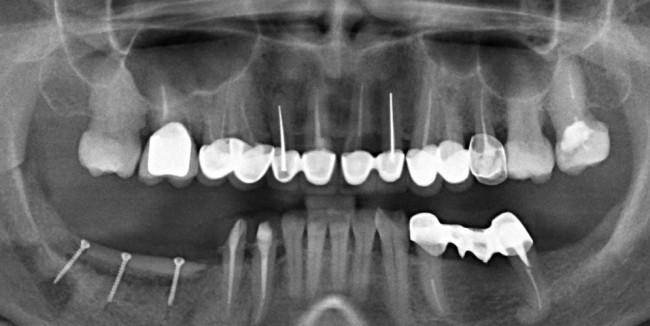
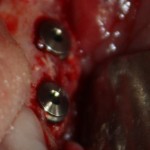
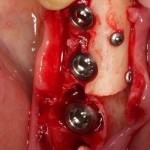
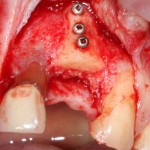
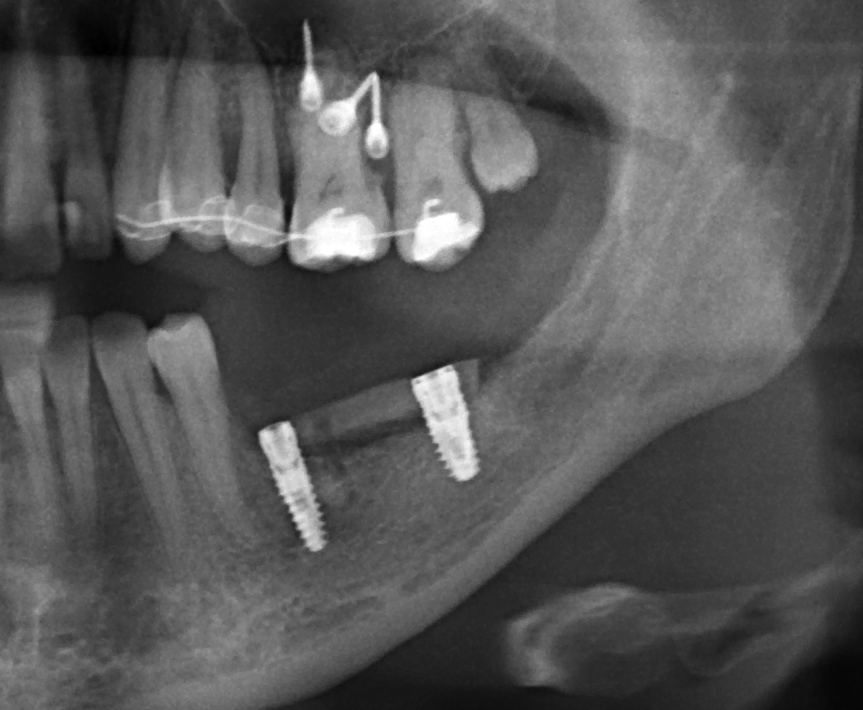
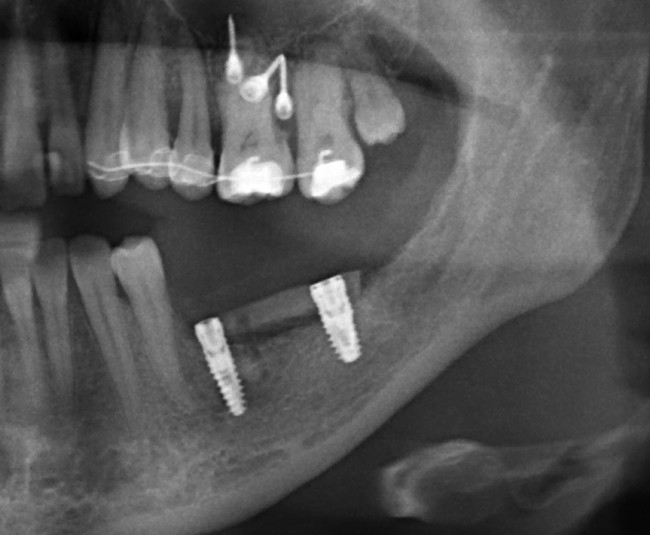
Удаляется 16 зуб. Параллельно, фиксируется формирователь десны на установленный двумя месяцами ранее имплантат 15 зуба:
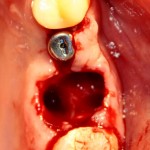
Точка ориентира для позиционирования импланта – межкорневая перегородка. Несмотря на то, что установка импланта в одну из альвеол позволило бы избежать синуслифтинга, делать это крайне не желательно, так как подобное позиционирование создаст ряд серьезных проблем при протезировании и дальнейшей эксплуатации протетической конструкции
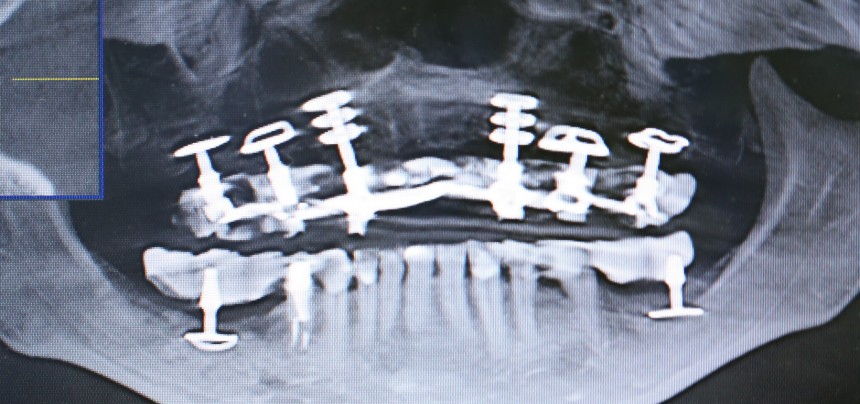
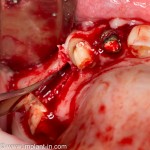
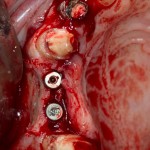
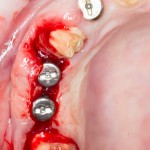
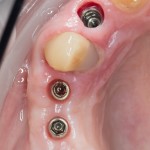
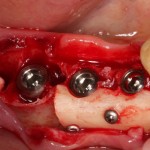
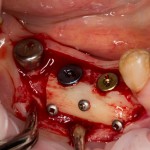
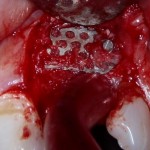
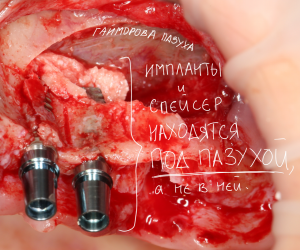
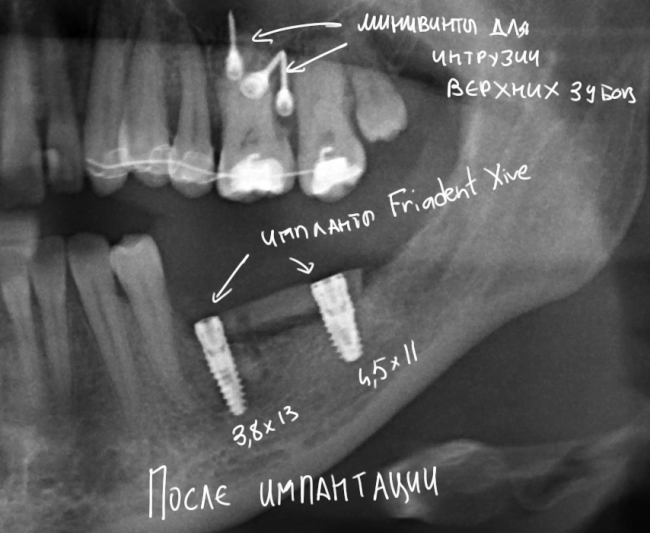
Дополнительным латеральным доступом проводится операция синуслифтинга. Субантральное пространство заполняется ксенотрансплантатом Bioss в смеси с аутокостной стружкой в пропорции 2:1. Также данным материалом заполняются лунки корней зубов, хотя какой-то большой необходимости в этом нет. Устанавливается имплантат Friadent Xive Диаметром 5.5 и длиной 11 мм.
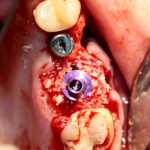
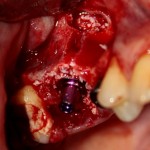
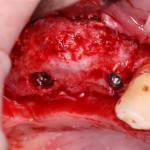
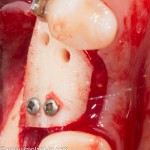
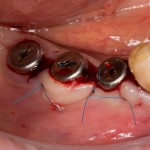
Убирается имплантодержатель:
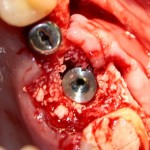
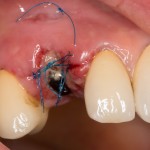
В данном случае первичная стабильность импланта крайне не высокая. Поэтому принято решение отказаться от установки формирователя десны.
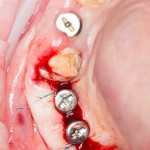
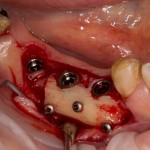
Лунка зуба закрывается коллагеновой мембраной BioGide, которая фиксируется к импланту заглушкой через предварительно сделанное отверстие.
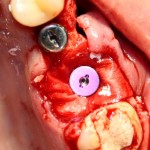
В отличие от предыдущего случая, операционная рана ушивается полностью. Это связано с определенными техническими сложностями, но является необходимым, поскольку, как уже упоминалось ранее, стабильность импланта относительно не высокая, к тому же, использование коллагеновой мембраны и ксенотрансплантат, во избежание инфицирования, требует герметичного ушивания раны.
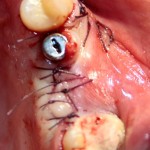
Послеоперационный режим и назначения не отличаются от таковых при отсроченной имплантации и синуслифтинге.
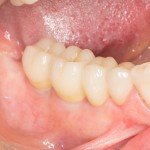
Через 10 недель можно приступить к раскрытию импланта и установке формирователя десны.
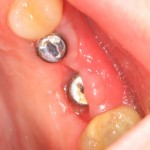
После резекции закрывающей формирователь слизистой оболочки, направляем пациента к стоматологу-ортопеду (Макаров Артур) для изготовления временных протетических конструкций.
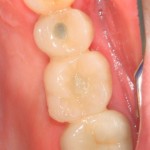
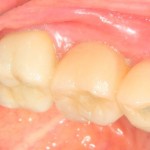
В данном клиническом случае наглядно показано, что невысокая первичная стабильность импланта и низкое расположение дна верхнечелюстного синуса не являются препятствием для немедленной имплантации. Однако, при этом необходимо провести ряд дополнительных процедур, чтобы избежать инфицирования операционной области, а именно: герметичное ушивание раны, отказ от одномоментной установки формирователя десны и т. д. В послеоперационном периоде особое внимание уделяется антибактериальной терапии, желательно назначение витаминов С и D3 в лечебных дозировках.
Клинический случай #4
Как быть в случае, когда, помимо вышеперечисленных факторов, зуб является причиной активного воспалительного процесса? Даже в этом случае мы можем рассматривать немедленную имплантацию как альтернативу отсроченной методике.
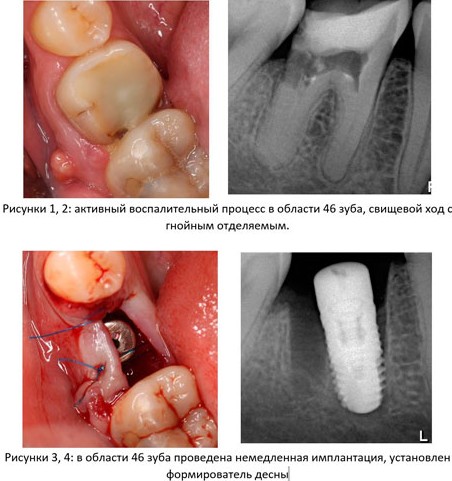
Клиническая ситуация: верхний шестой зуб, подлежит удалению по ортопедическим и терапевтическим показаниям. Случай осложняется низким расположением дна гайморовой пазухи и наличием свища с гнойным отделяемым.
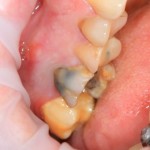
Поскольку воспалительный процесс в области данного зуба находится в хронической стадии и пациента ничто не беспокоит, было принято решение провести удаление зуба, операцию синуслифтинга и установки импланта за одно вмешательство.
Разрез производится по зубодесневой борозде с вертикальным послабляющим разрезом, достаточным для проведения синуслифтинга латеральным доступом. Поскольку на слизистой оболочке присутствует свищевое отверстие, ее отслойку следует проводить максимально осторожно.
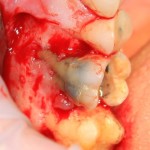
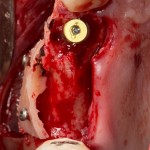
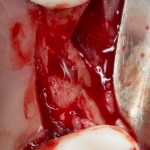
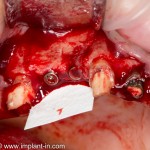
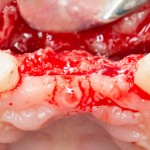
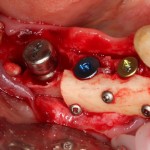
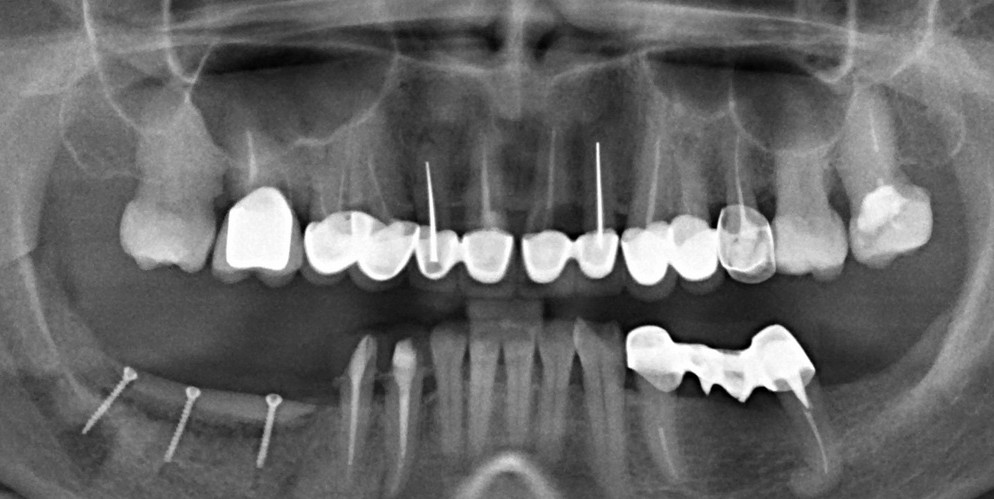
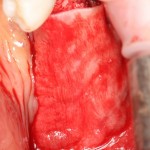
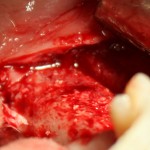
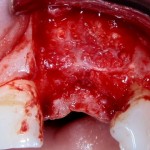
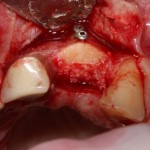
Ранее по компьютерной томографии определили, что свищевой ход берет свое начало от медиального щечного корня 16 зуба. Поэтому, при обзоре операционной раны мы видим разрушение вестибулярной стенки лунки и, частично, гранулему у верхушки медиального щечного корня.
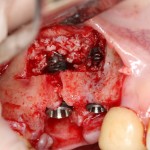
Зуб удаляется. Во время удаления зуба и гранулемы корня, окончательно разрушается вестибулярная костная стенка лунки.
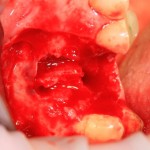
Проводится этап синуслифтинга. С помощью аппарата Variosurg создается костнопластический доступ в субантральное пространство. Слизистая оболочка верхнечелюстной пазухи поднимается, параллельно подготавливается лунка под имплантат.
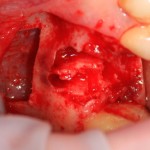
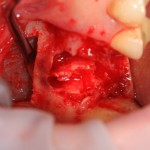
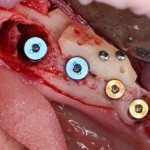
Устанавливается имплантат Friadent Xive 4.5×11 мм, в субантральное пространтство помещается ксенотрансплантат Bioss Collagen.
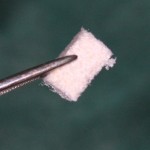
Работа именно в такой последовательности помогает лучше контролировать состояние слизистой оболочки гайморовой пазухи и избежать перфораций. Кроме того, таким образом можно работать с очень небольшим количеством остеопластического материала.
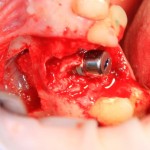
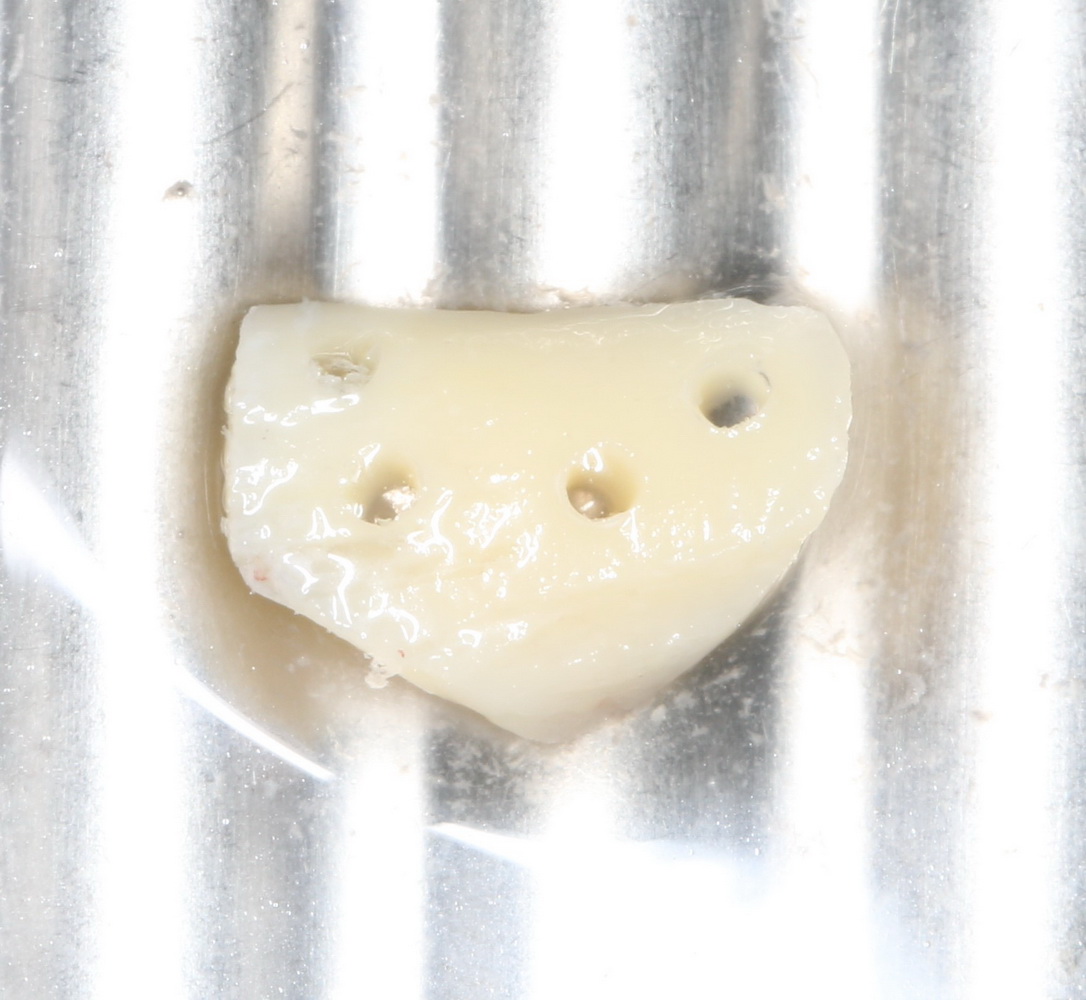
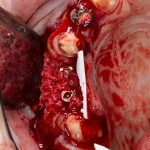
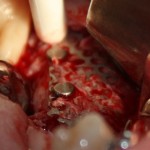
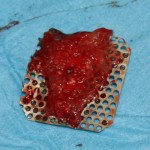
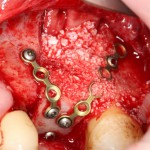
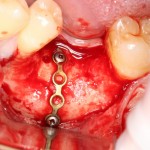
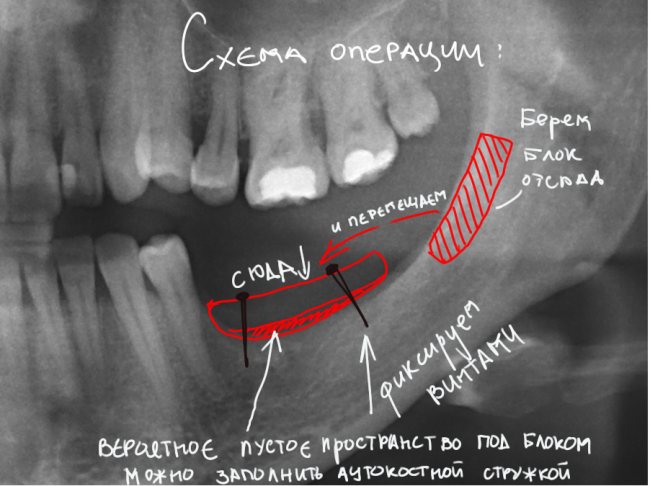
Осталось решить одну проблему, а именно – отсутствие внешней стенки лунки. Для этой цели можно использовать фрагмент внешней стенки верхнечелюстной полости, который остался после создания доступа в субантральное пространство. Он фиксируется на место вестибулярной стенки лунки с помощью винта.
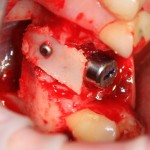
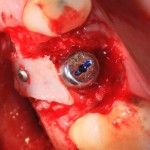
В этой клинической ситуации мы не используем какие-либо материалы для заполнения лунки зуба. Установленный имплантат обладает высокой первичной стабильностью, что делает данную процедуру ненужной.
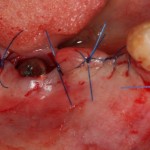
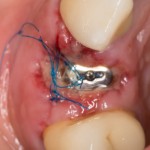
На слизистую оболочку накладываются швы.
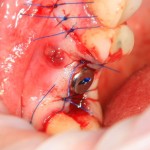
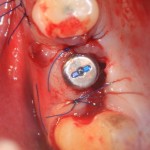
На правой фотографии хорошо заметно, что между десной и формирователем есть пустое пространство. В данном случае мы руководствуемся принципом «лучше недотянуть, чем перетянуть», так как излишнее натяжение слизистой оболочки приведет не только к ее истончению и атрофии, но и к потере костной ткани. Мы рассчитываем на то, что эта область заполнится кровяным сгустком.
В послеоперационном периоде особое внимание уделяется антибактериальной терапии – дозировка антибиотика увеличена в полтора раза. Также пациенту рекомендован прием кератопластических витаминов – С, А, Е, а также витамина D3.
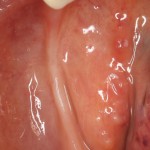
Картинка через 2 дня после операции:
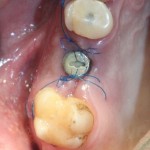
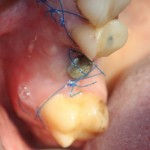
Как видно на рисунках выше, свищевое отверстие на вестибулярной стороне альвеолярного отростка полностью закрылось и эпителизировалось. Состояние слизистой оболочки нормальное. Имплантат стабилен, при перкуссии безболезненный.
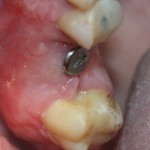
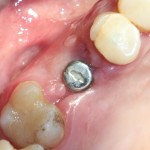
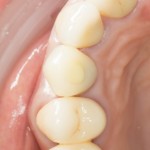
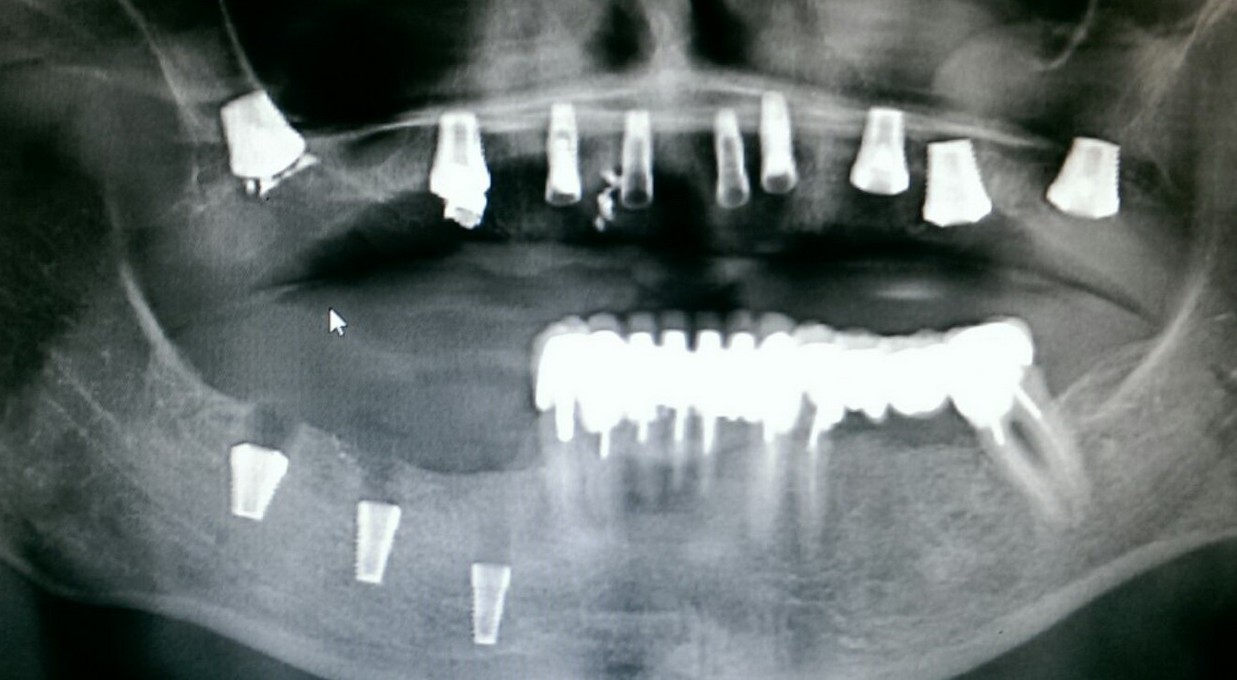
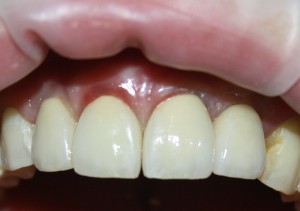
Уже на сроке 8 недель мы можем констатировать, что операция прошла успешно: жалобы пациента отсутствуют, имплантат стабилен, безболезненный при перкуссии, состояние слизистой оболочки в области проведенного вмешательства удовлетворительное. Через 8 недель мы можем приступать к временному протезированию.
Данный клинический случай еще больше расширяет пределы возможностей немедленной имплантации. Фактически, мы провели четыре операции (удаление зуба, синуслифтинг, остеопластика, имплантация) в одно вмешательство, причем действовали в условиях активного воспалительного процесса. Как результат, мы существенно сократили не только время лечения, но и сохранили приемлемые объемы твердых и мягких тканей в области имплантации.
Выводы
Немедленная имплантация имеет те же пределы возможностей, как и отсроченная имплантация, и, при соблюдении условий адекватной стабилизации импланта, вполне сочетаема с такими операциями как синуслифтинг или остеопластика.
При этом, за счет сохранения окружающих зуб мягких и твердых тканей, с помощью немедленной имплантации легко достижим удовлетворительный клинический результат. Также при данной методике существенно облегчается позиционирование имплантов, за исключением случаев удаления и последующей имплантации аномально расположенных зубов.
Сроки остеоинтеграции имплантов вполне сопоставимы со сроками регенерации лунки зуба, поэтому эти процессы протекают одновременно и параллельно. Срок, на котором мы приступаем к протезированию после удаления зуба и установки импланта, составляет, в среднем, 6-10 недель, что делает немедленную имплантацию очень желательной для протезирования дефектов зубного ряда в эстетически значимой зоне.
Частота осложнений при немедленной имплантации не превышает таковую при отсроченной методике. Связано это с тем, что основная масса осложнений имплантации в целом, связана с дефицитом костной ткани и слизистой оболочки, а при методике немедленной имплантации данная проблема отсутствует в принципе.
Однако, существуют минусы:
- не каждая марка имплантов подходит для установки в лунку только что удаленного зуба. Предпочтение следует отдавать винтовым имплантам с мелкой неагрессивной резьбой.
- методика немедленной имплантации весьма требовательна к технике и качеству удаления зубов. С этой точки зрения, малотравматичное удаление зуба с сохранением всех стенок альвеолы представляет наиболее сложную задачу для хирурга-стоматолога.
- несмотря на то, что в моей практике было два успешных случая удаления зуба и немедленной имплантации при обострении хронического периодонтита, я бы не рекомендовал использовать данную методику в области острого воспалительного процесса.
- корни удаленного зуба не всегда являются точным ориентиром для подбора импланта нужной длины и оптимального диаметра. Поэтому методика немедленной имплантации не отменяет необходимости компьютерной томографии (а, в некоторых случаях – и изготовления хирургического шаблона) для диагностики и планирования оперативного вмешательства.
- решение об установке импланта принимается только после того, как зуб удален, после визуального и инструментального обследования альвеолы. Поэтому, до начала операции, невозможно гарантировать пациенту, что в его случае будет проведена немедленная имплантация – и об этом нужно предупреждать.
- работа в изначально инфицированной лунке зуба требует повышенного внимания к послеоперационному режиму и назначениям. Также рекомендована витаминотерапия.
Заключение
В настоящий момент, в нашей клинике немедленная имплантация – это основной тренд имплантологического лечения. Если в 2010 году доля операций немедленной имплантации составляла около 17% от общего количества проведенных вмешательств, то по итогам 2012 года ее доля превысила 40% и продолжает увеличиваться. Мы значительно расширили спектр показаний к проведению данного вмешательства – теперь ни необходимость синуслифтинга, ни хронические воспалительные процессы, ни даже незначительный дефицит костной ткани не является препятствием для установки импланта в лунку только что удаленного зуба.
Фактически, сейчас я могу сформулировать только два медицинских противопоказания для подобной операции.
- острый воспалительный процесс
- Значительный дефицит костной ткани, который делает невозможной позиционирование импланта нужного размера в нужном положении
Других противопоказаний для немедленной имплантации нет.


















































































































![01[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/011-1-150x150.jpg)
![011[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/0111-150x150.jpg)
![03[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/031-150x150.jpg)
![02[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/021-150x150.jpg)
![14[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/141-150x150.jpg)
![23[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/231-150x150.jpg)
![monaco1[1]](http://2026.implant-in.com/wp-content/uploads/2013/10/monaco11-650x366.jpg)