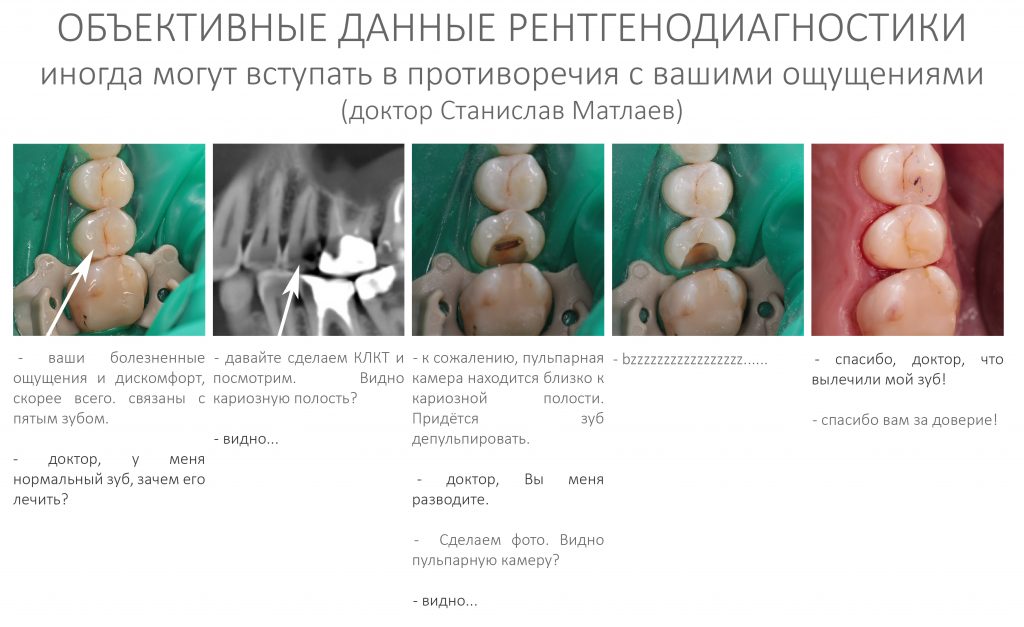
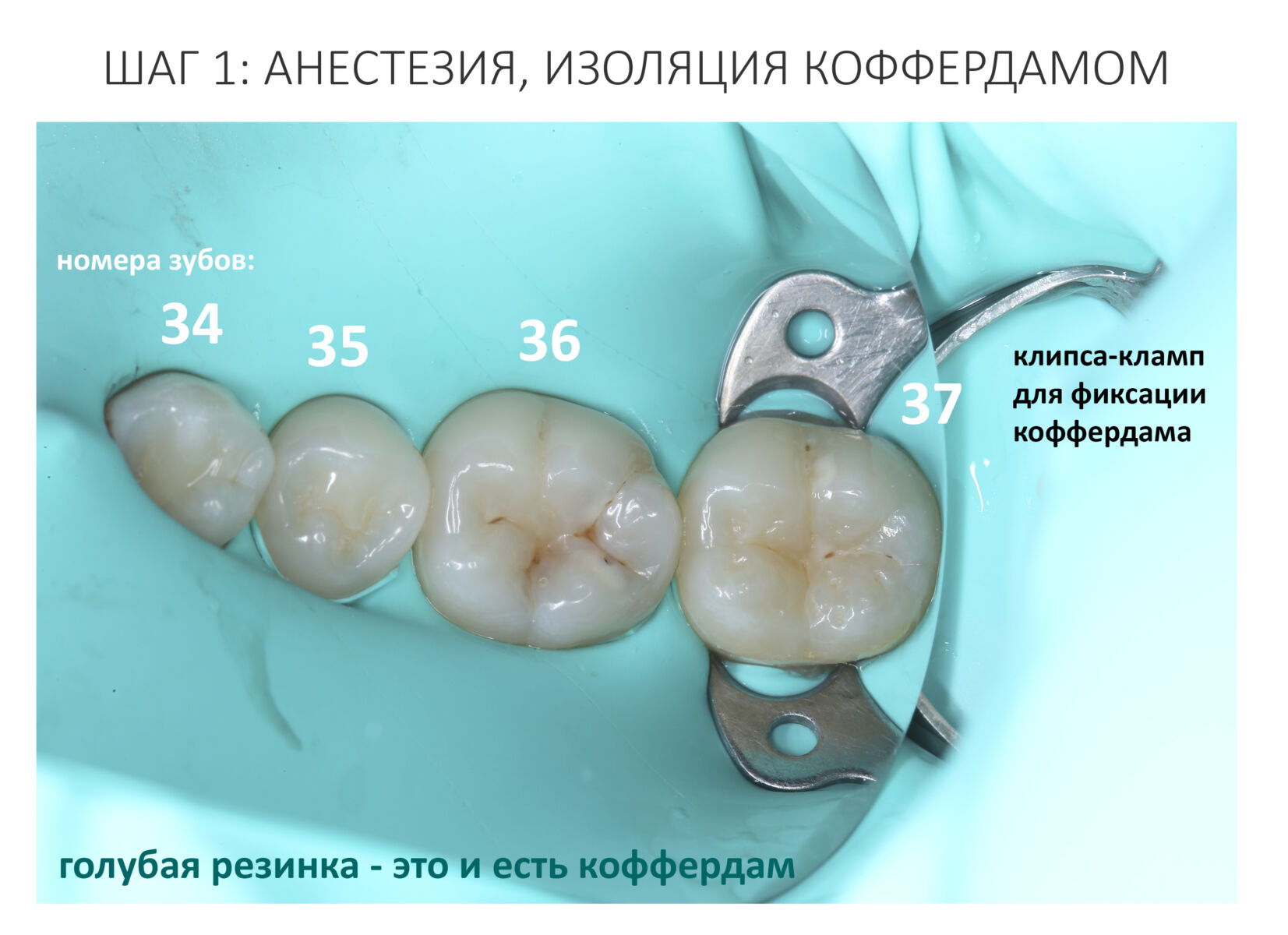
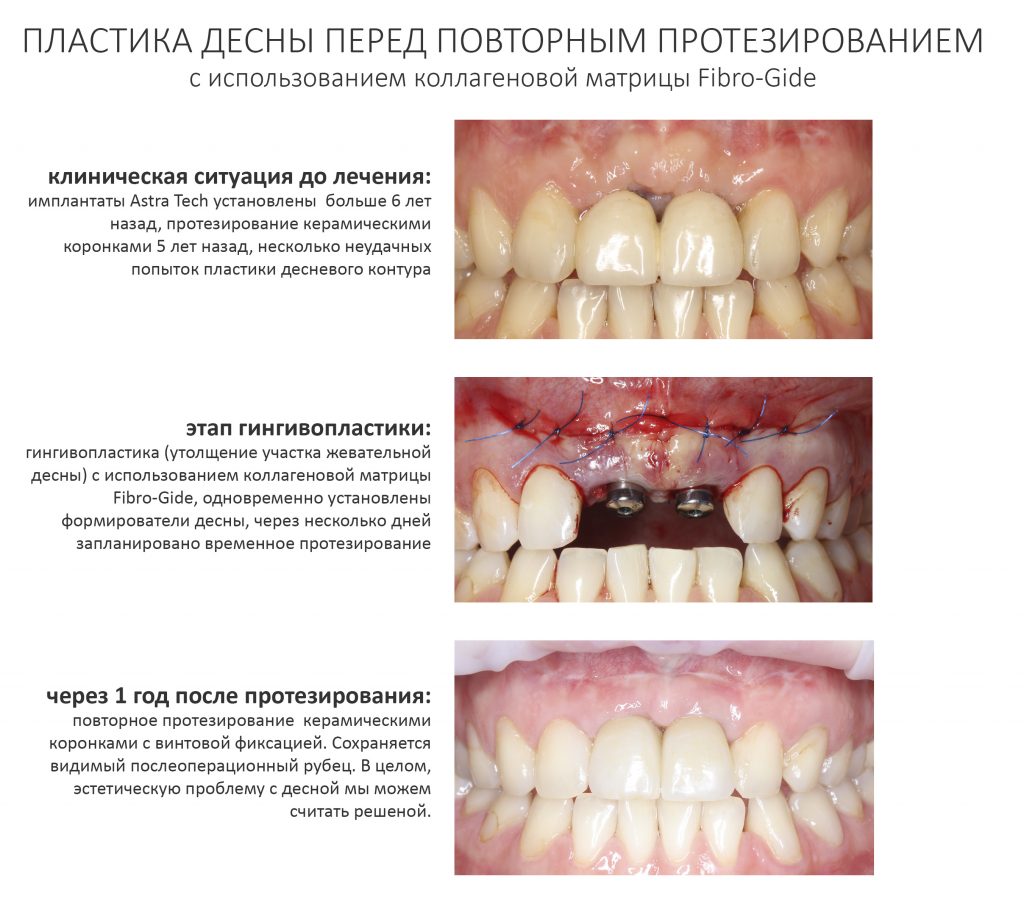
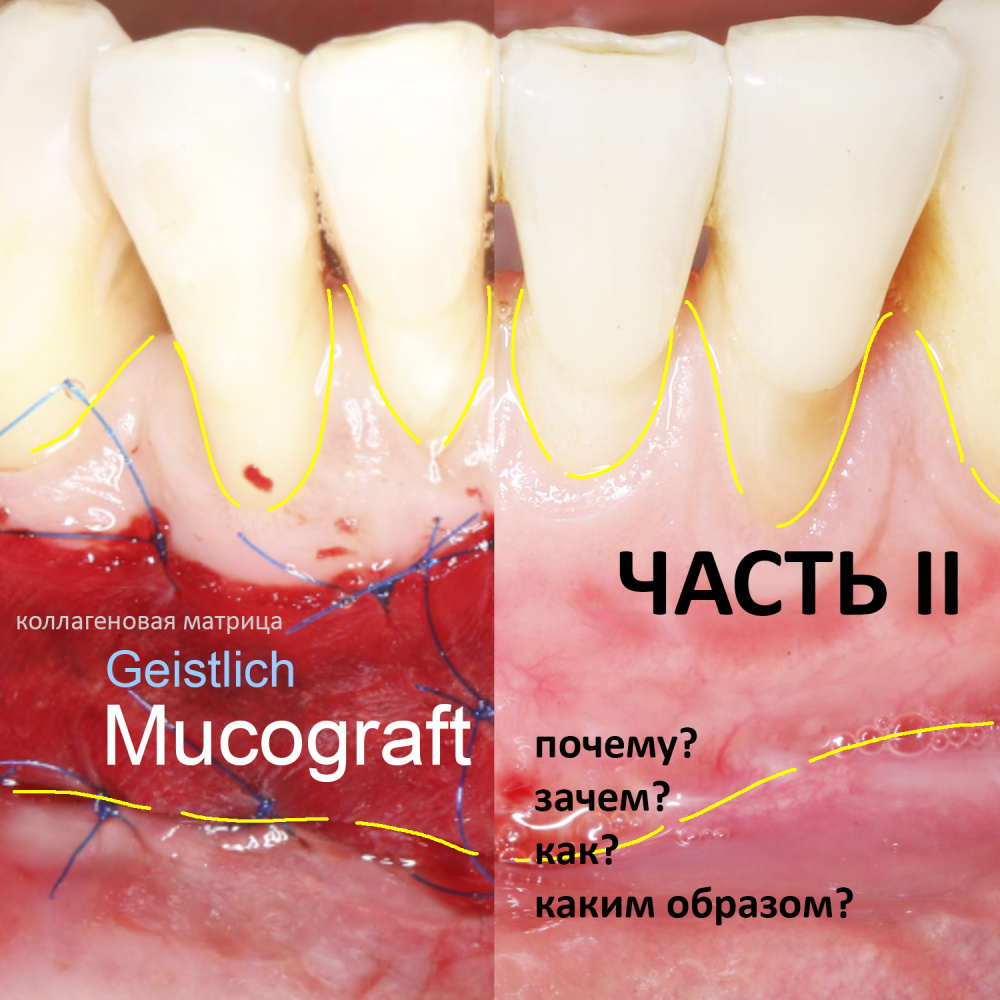
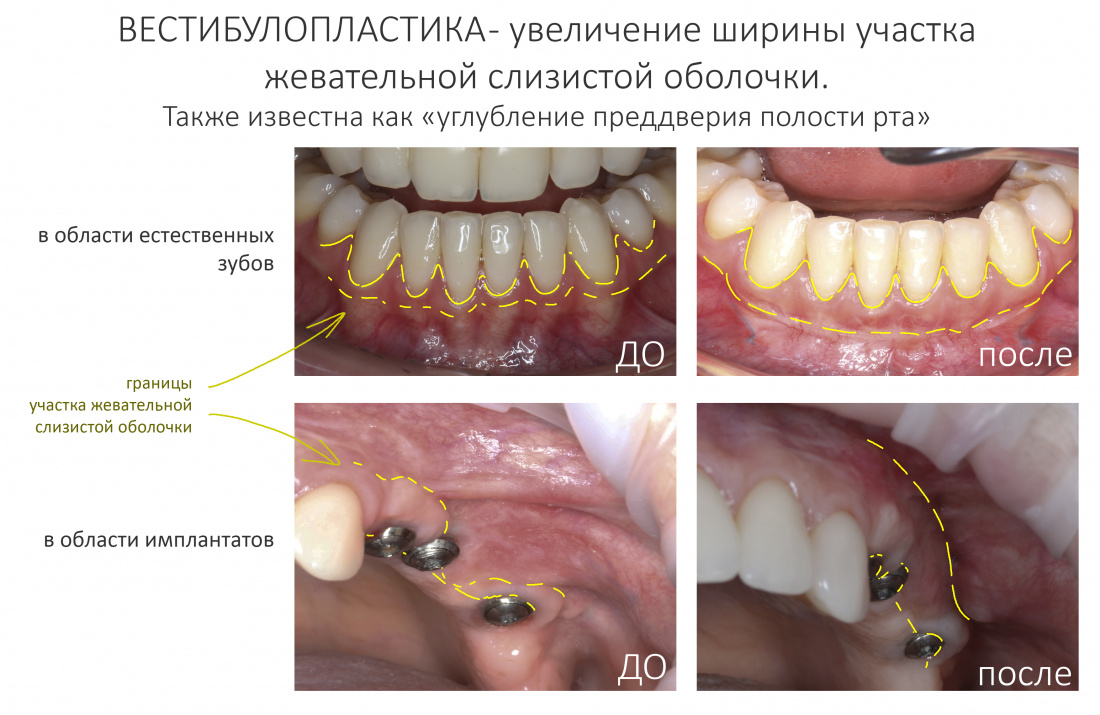
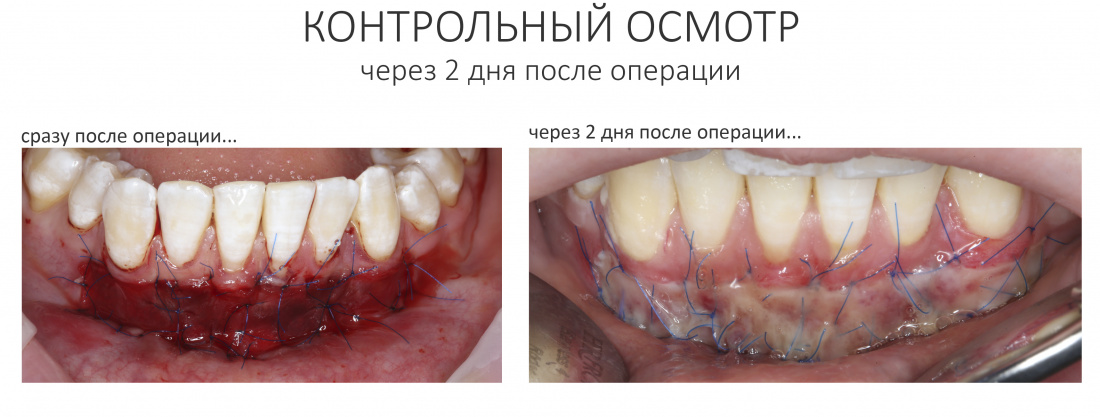
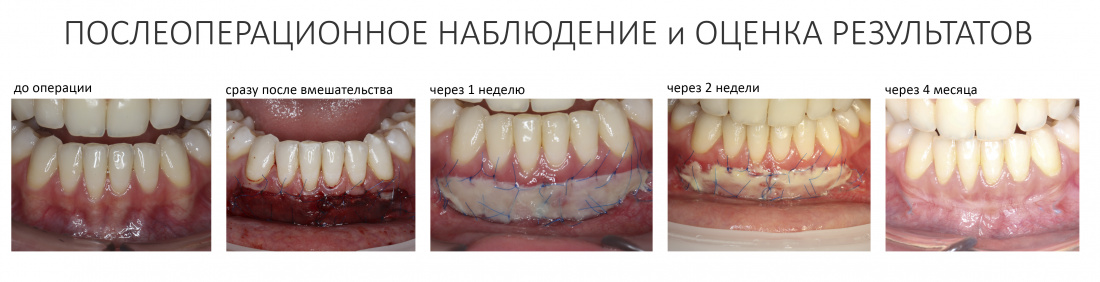
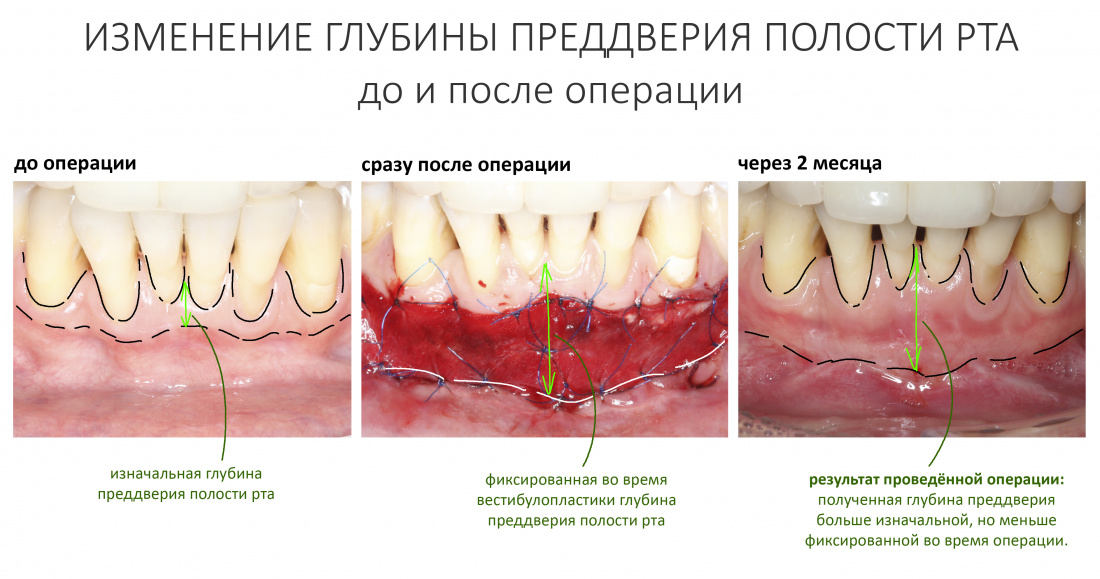
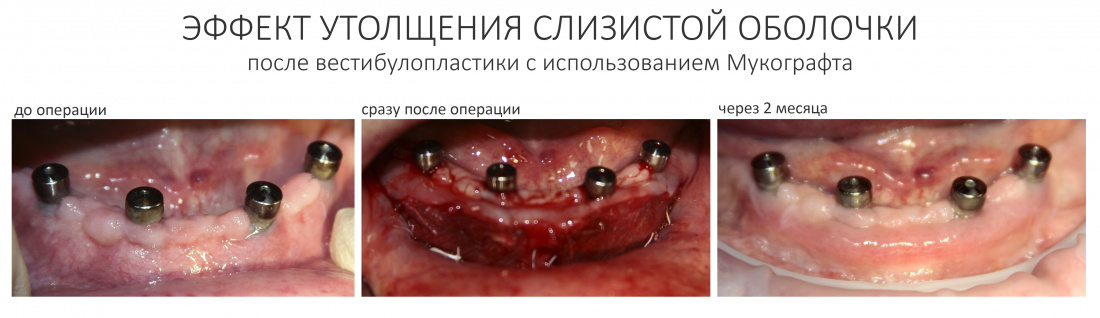
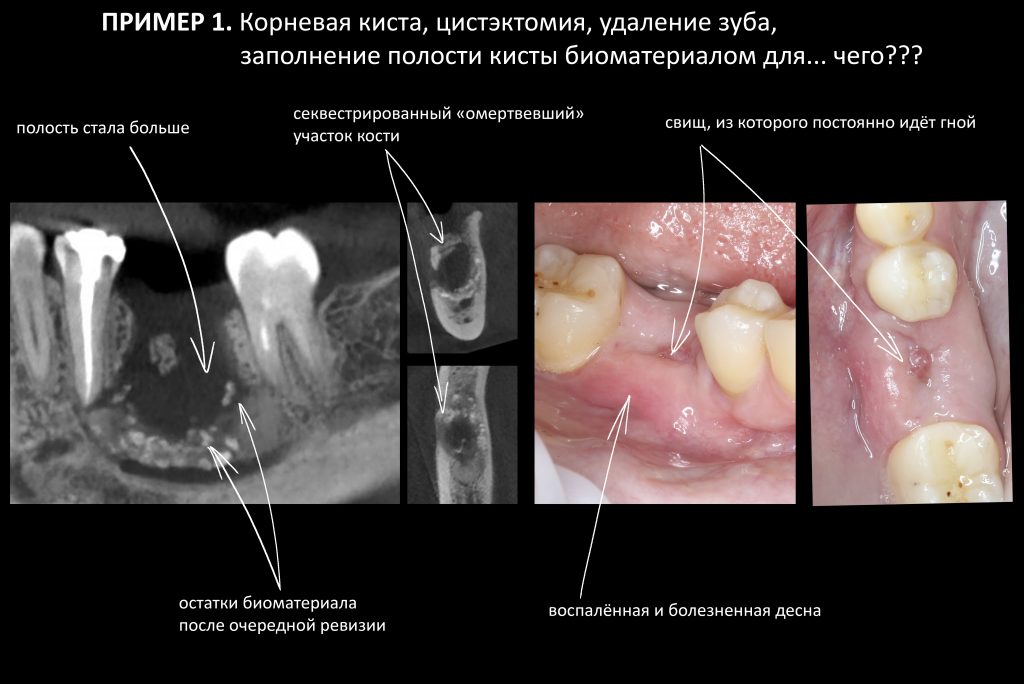
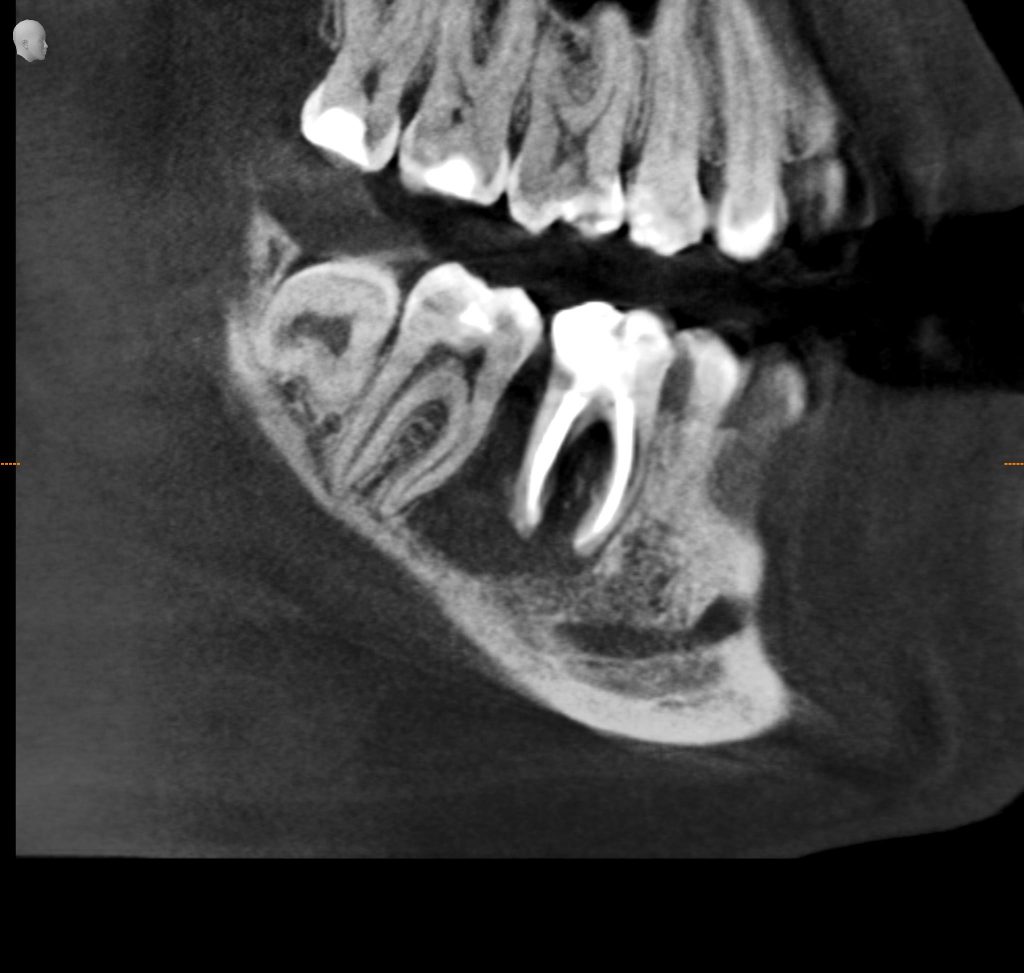
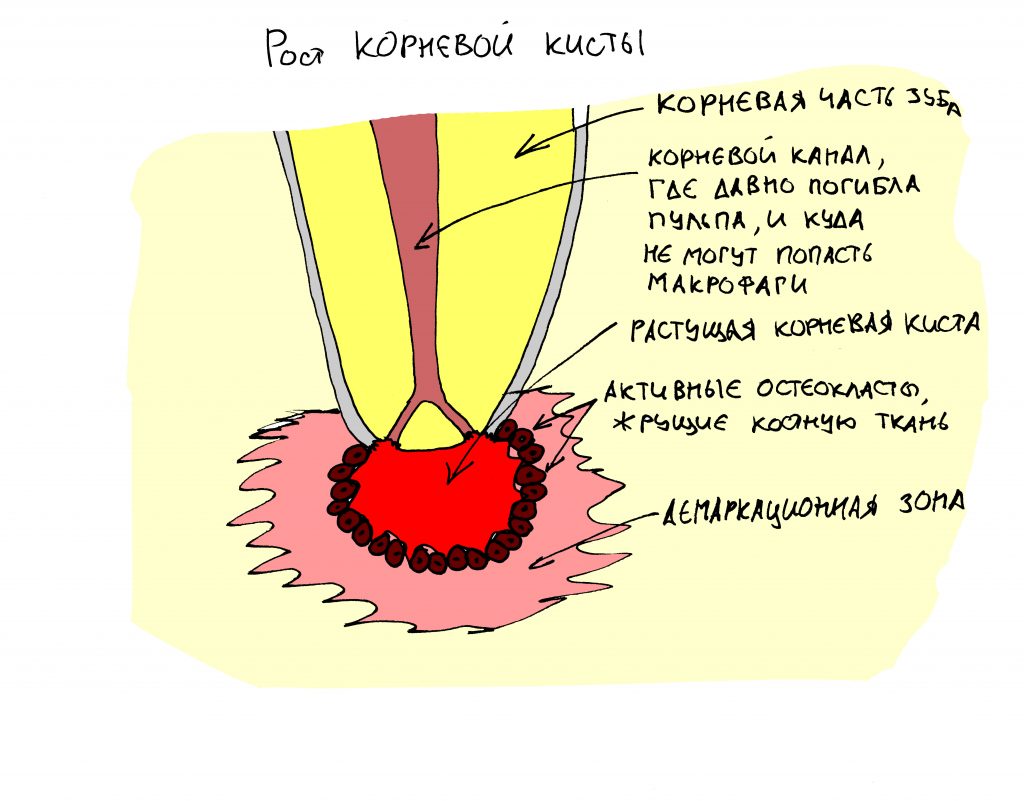
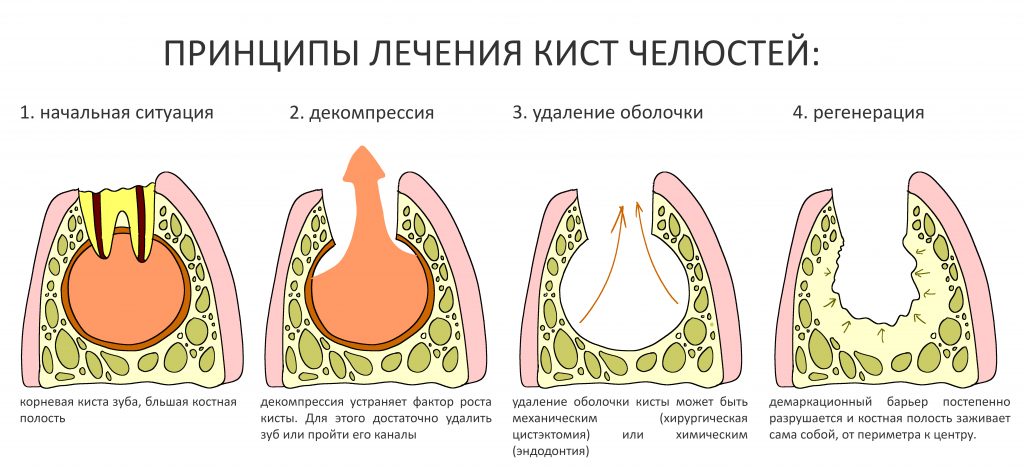
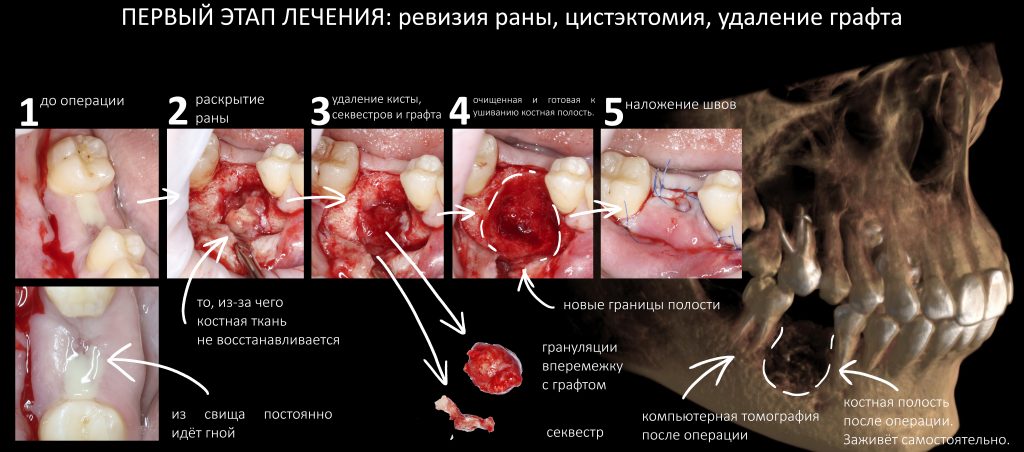
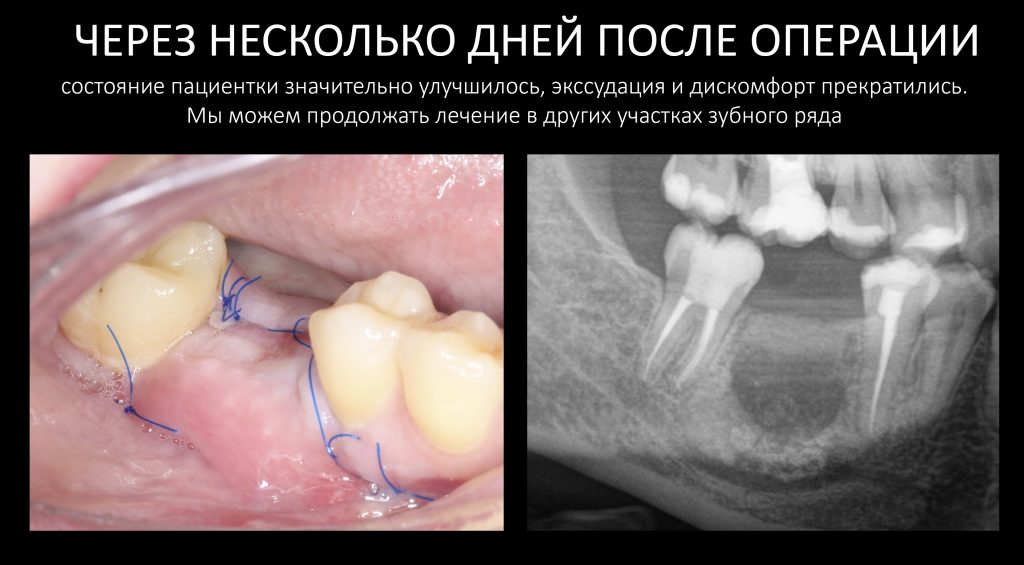
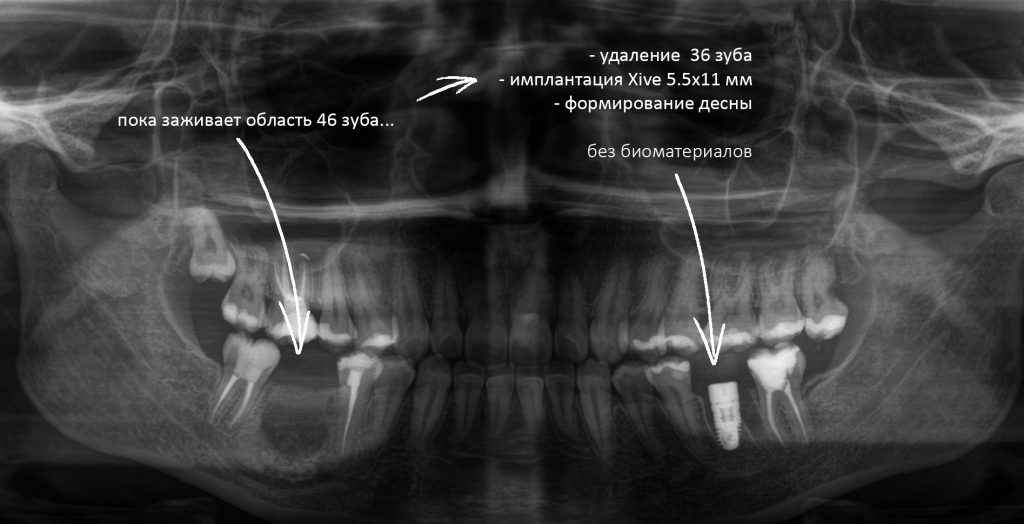
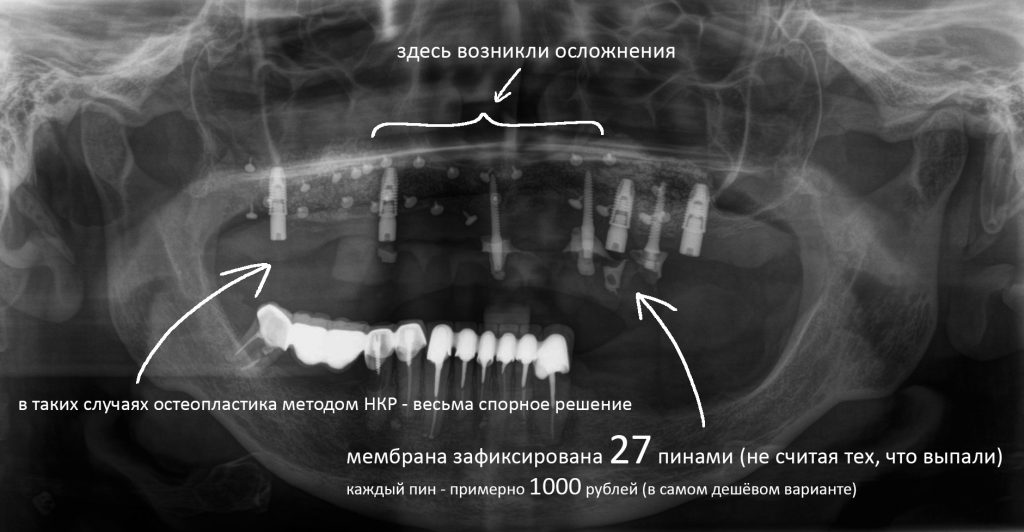
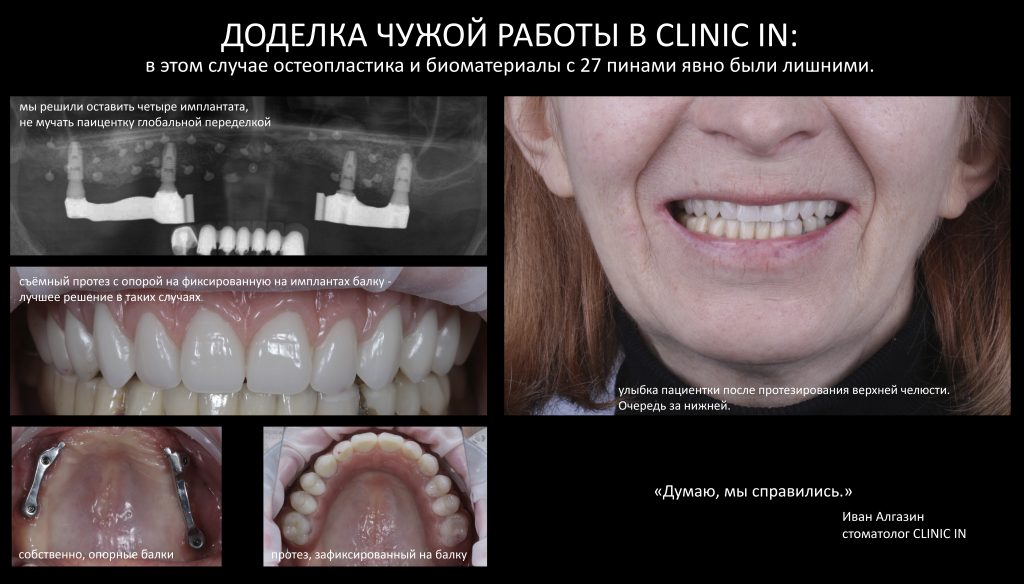
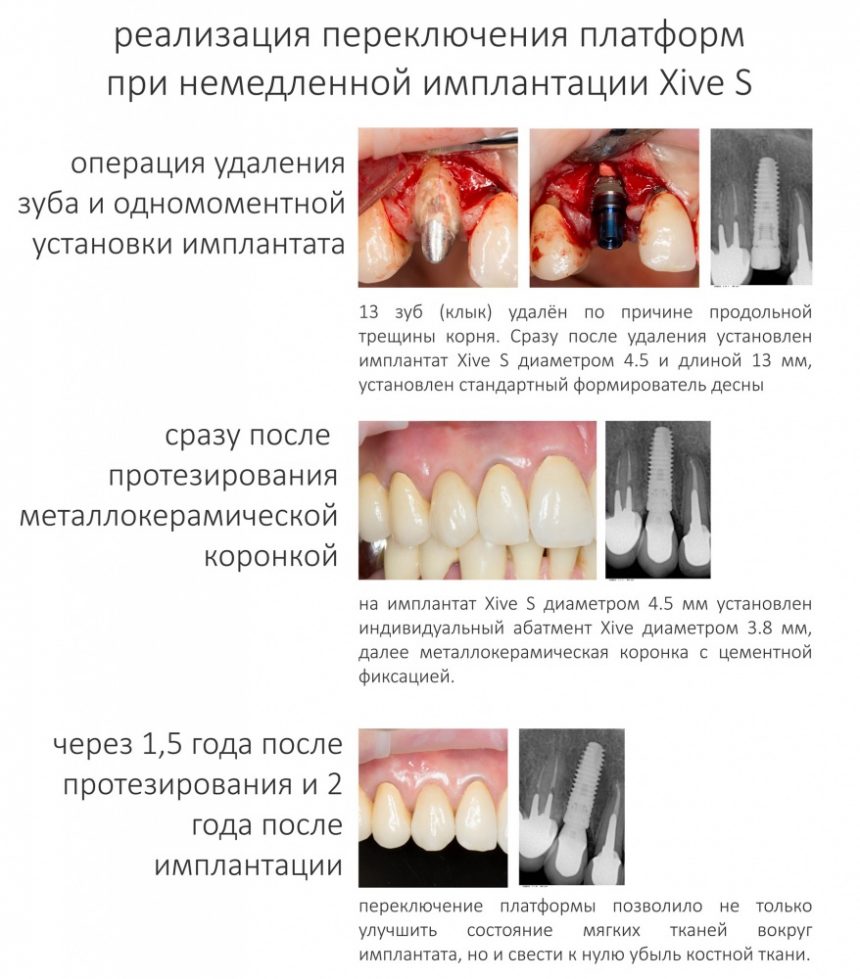
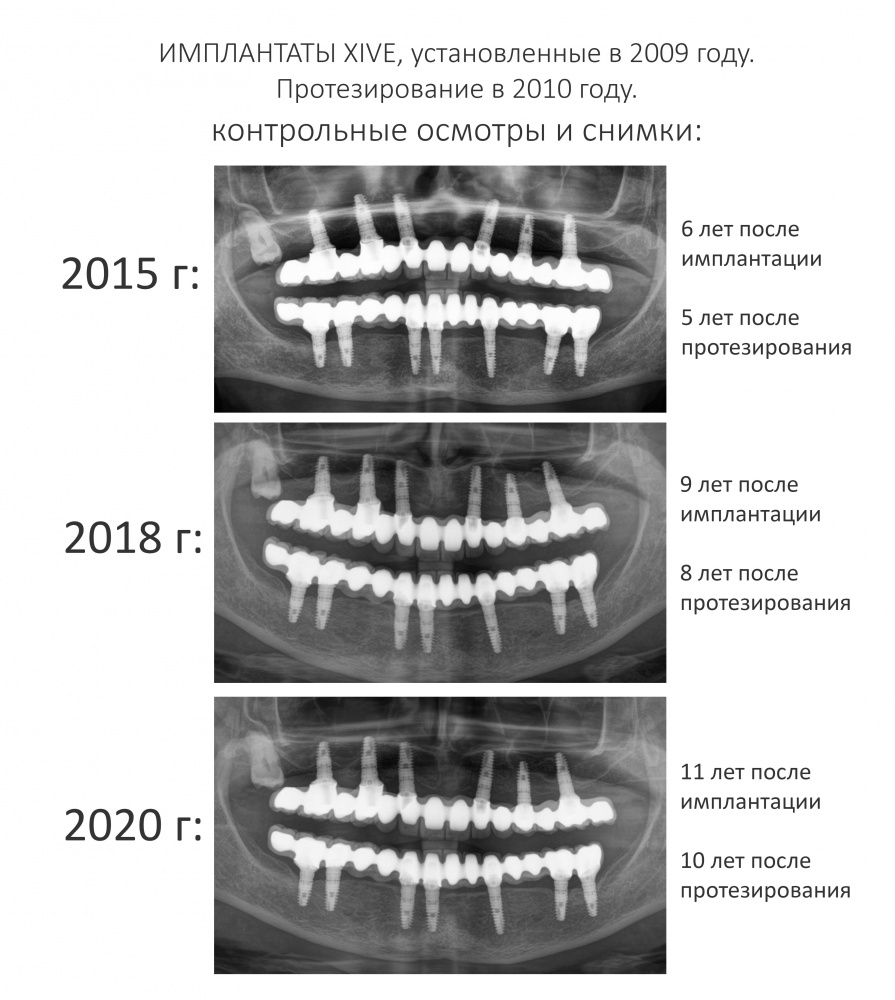
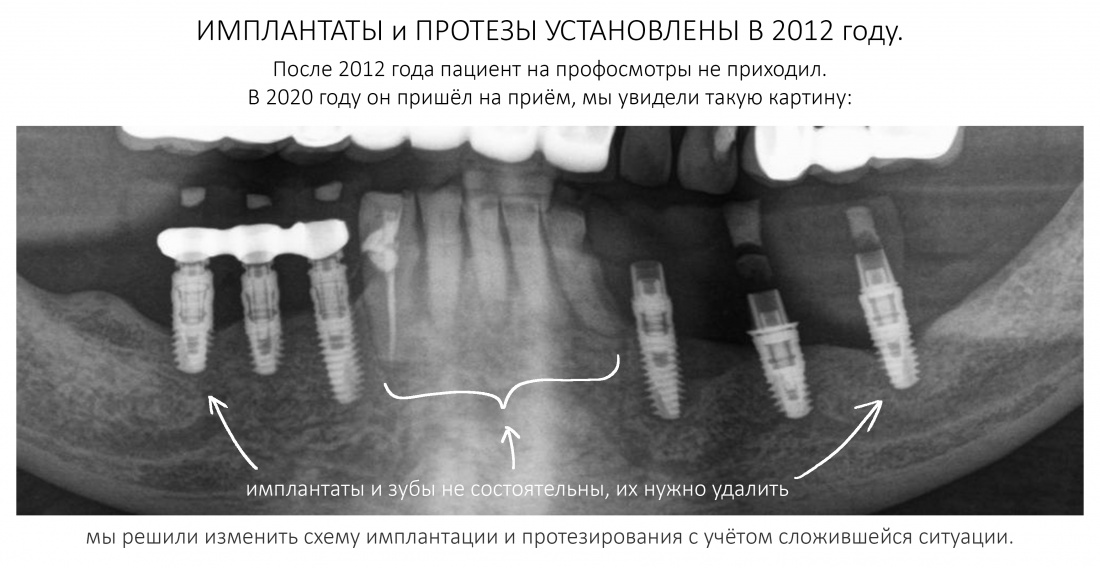
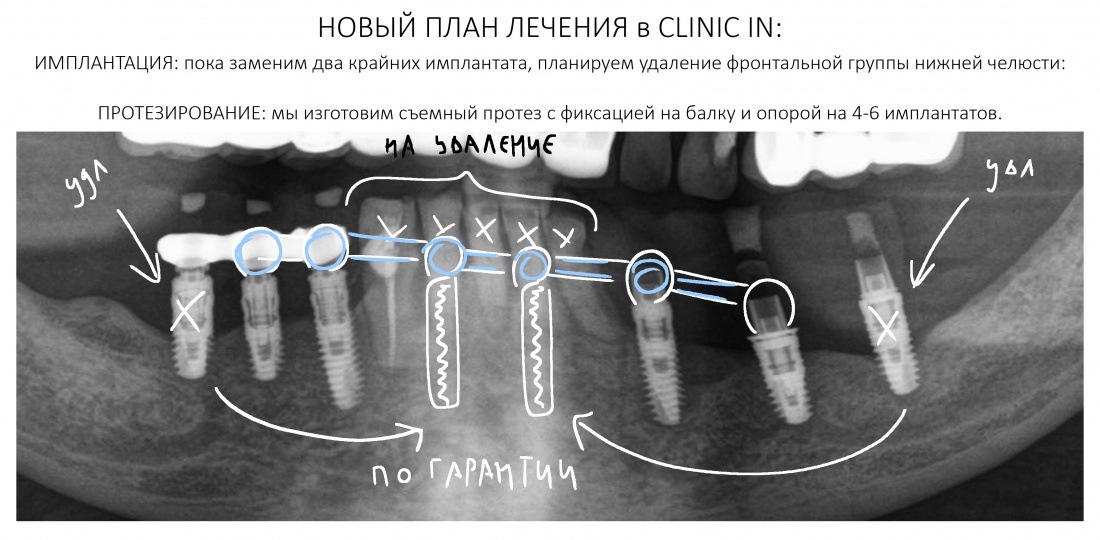
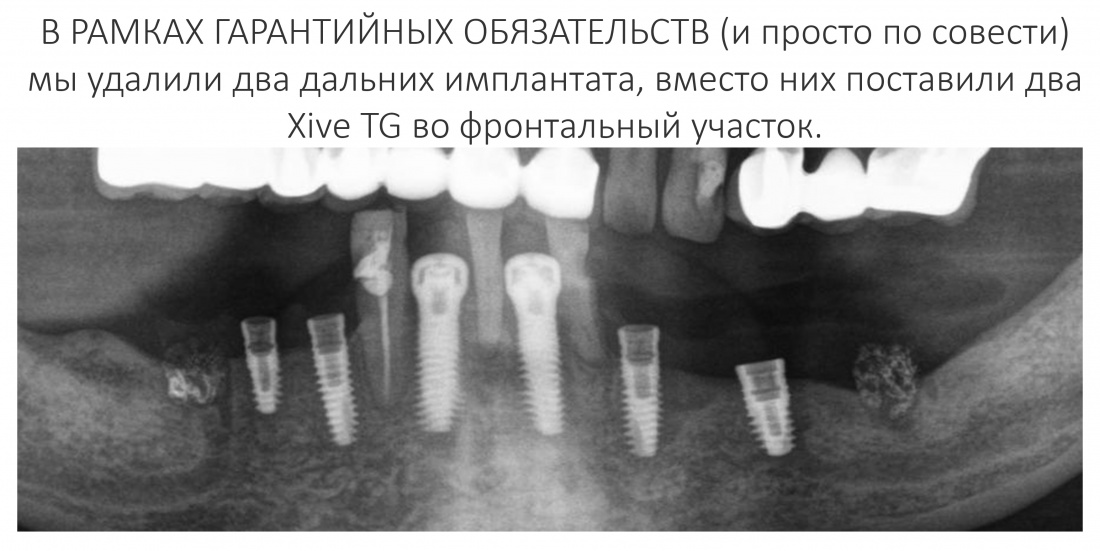
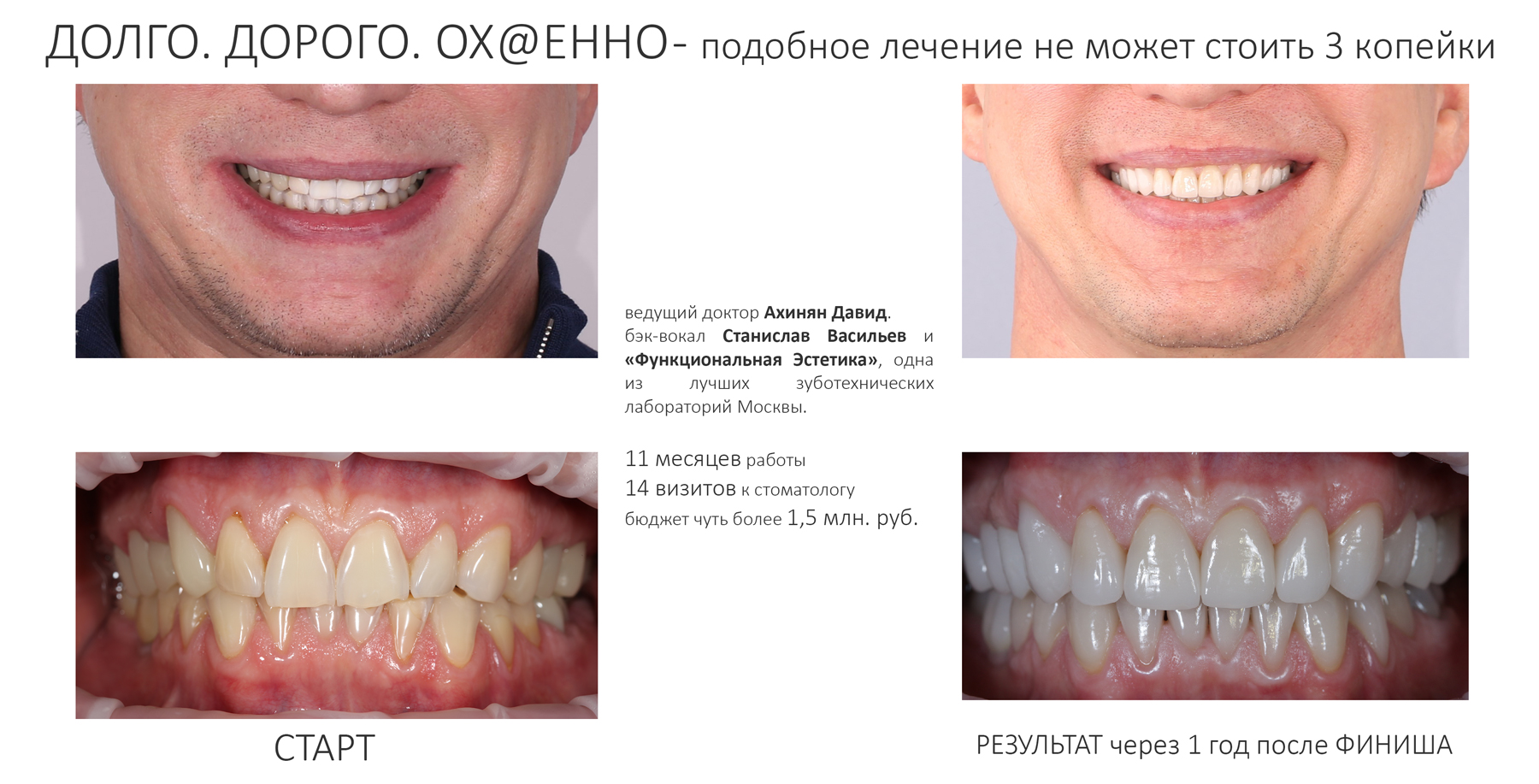
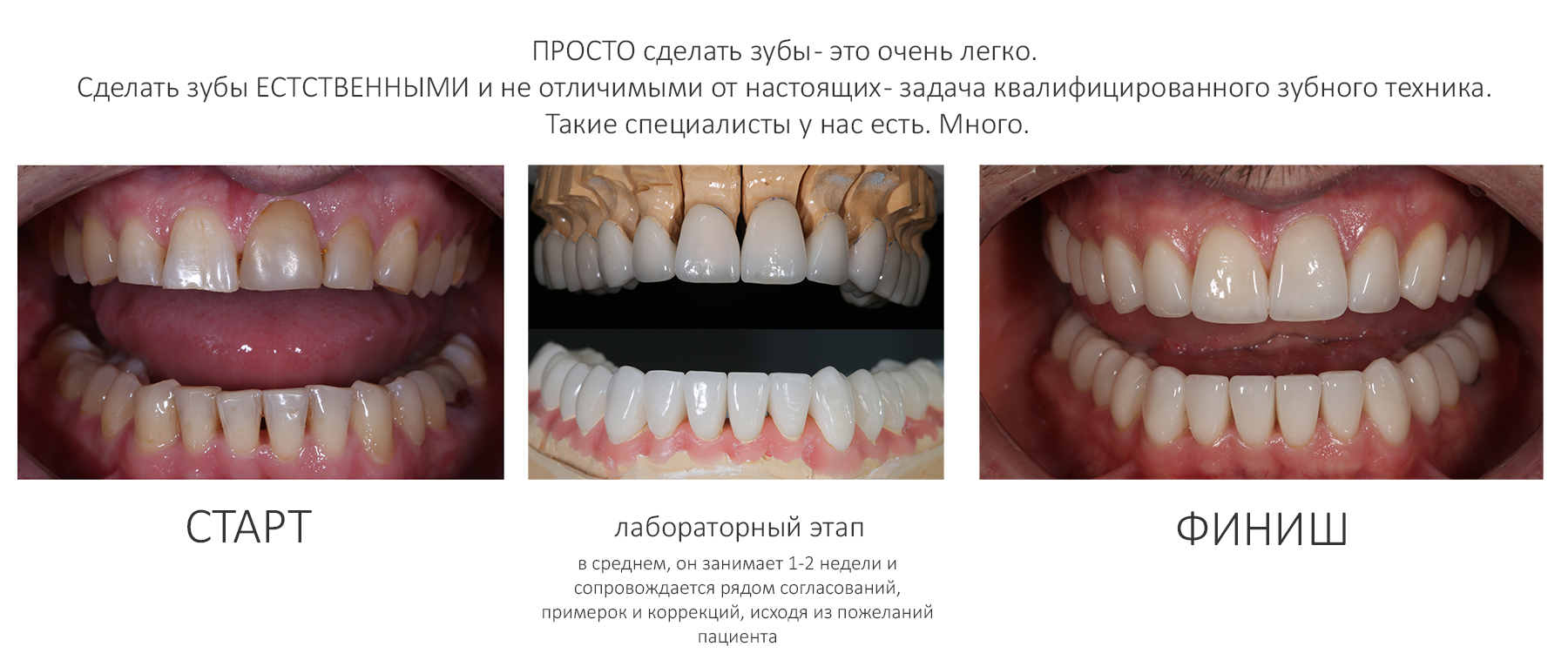
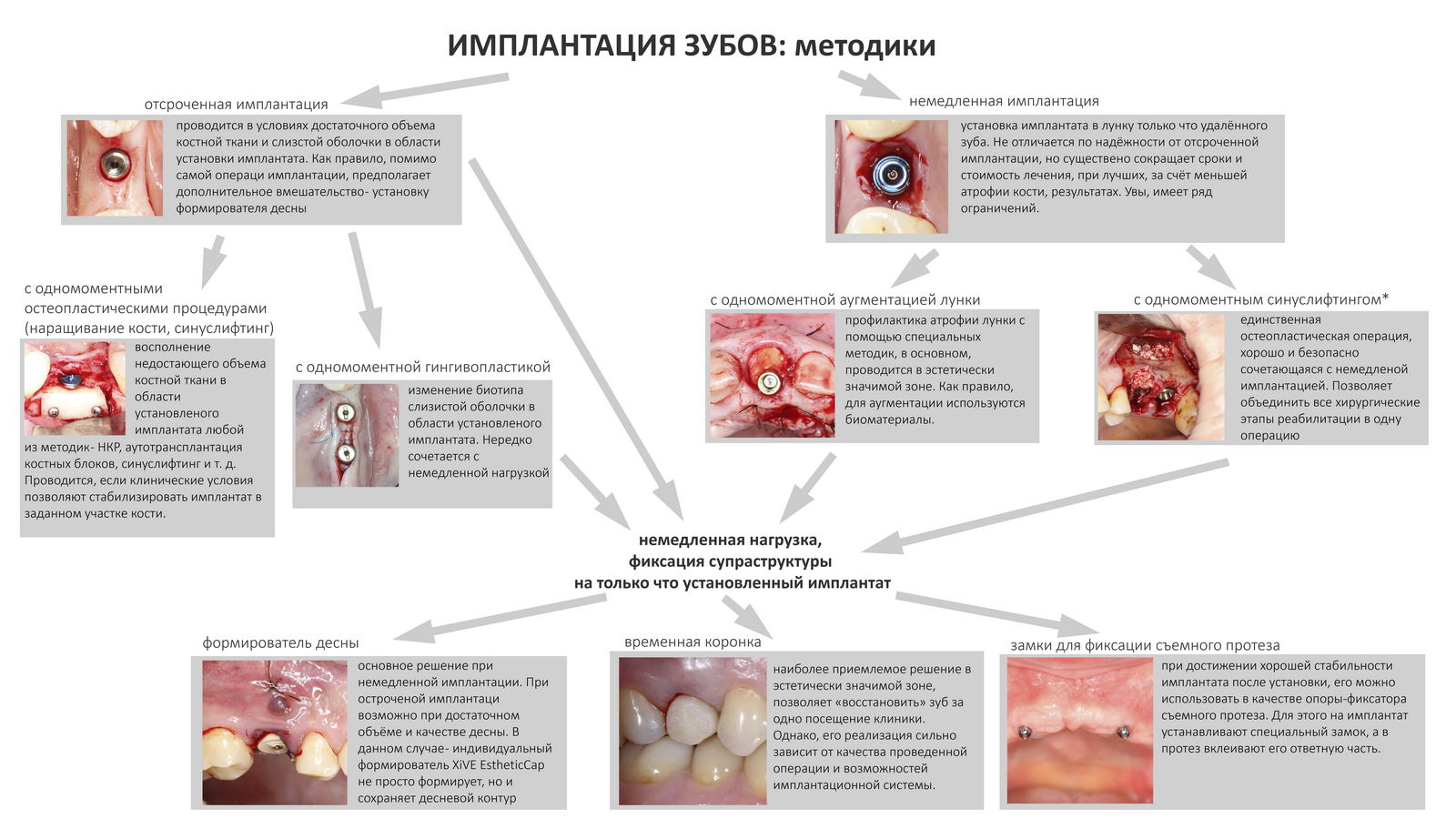
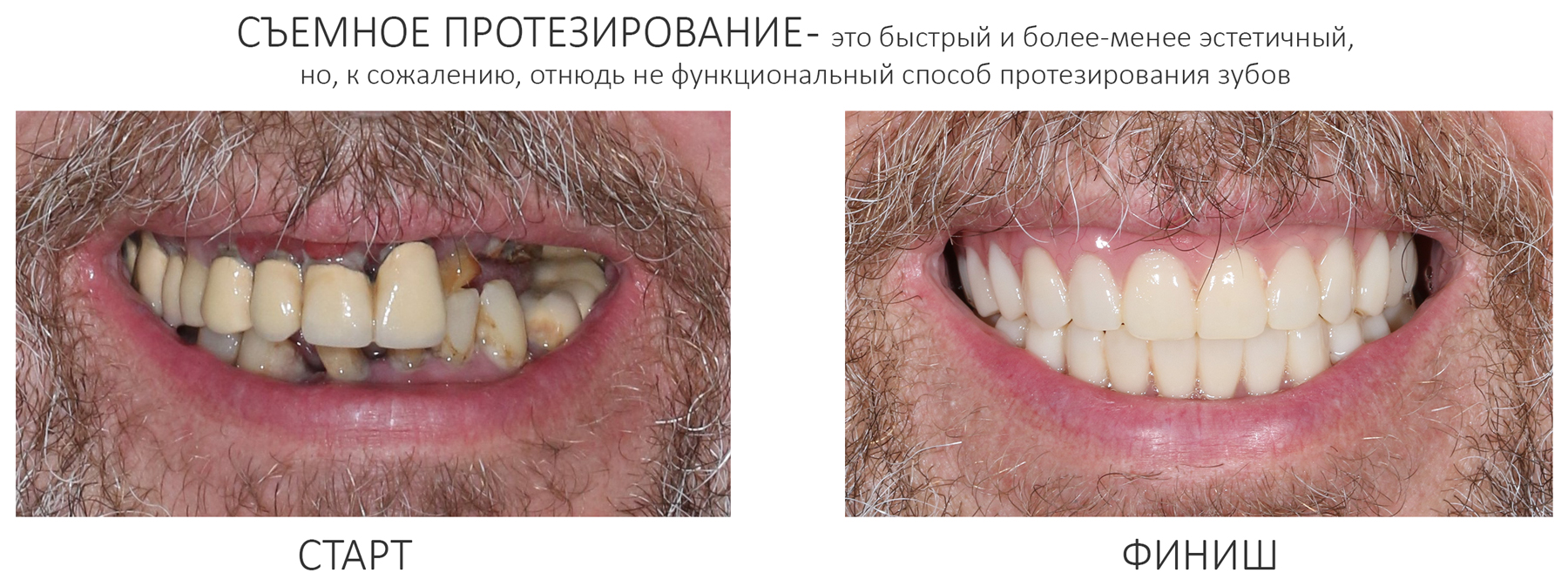
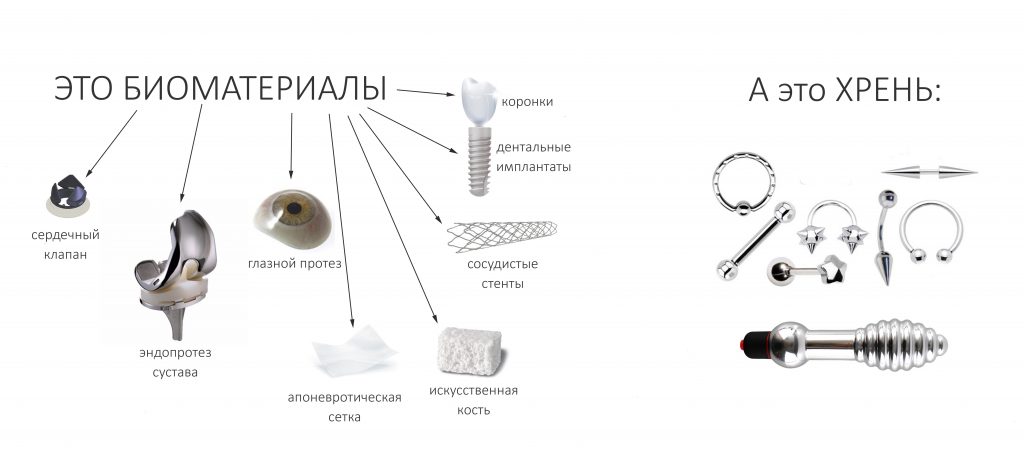
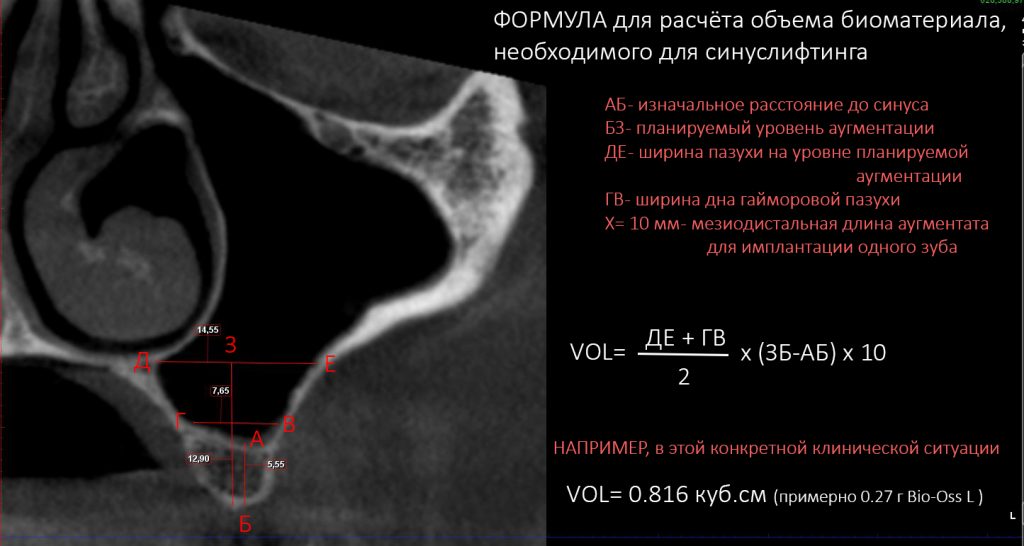
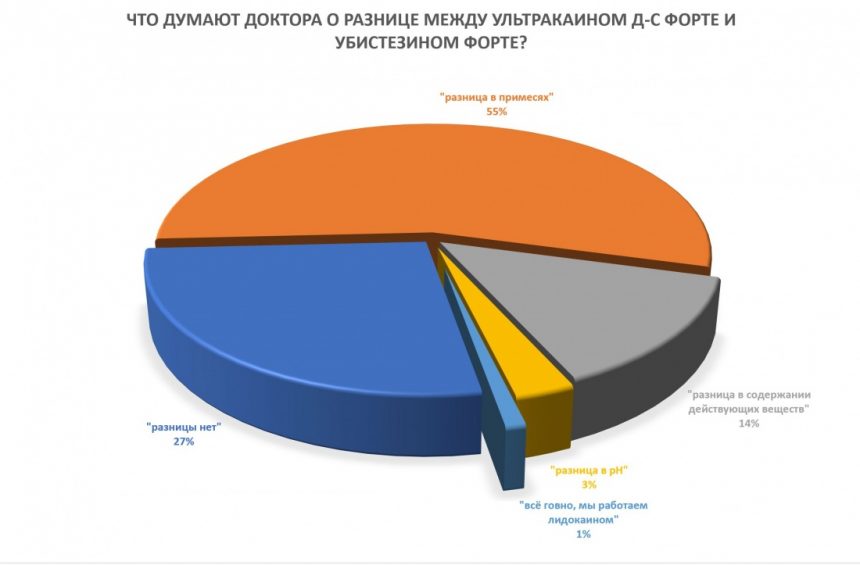
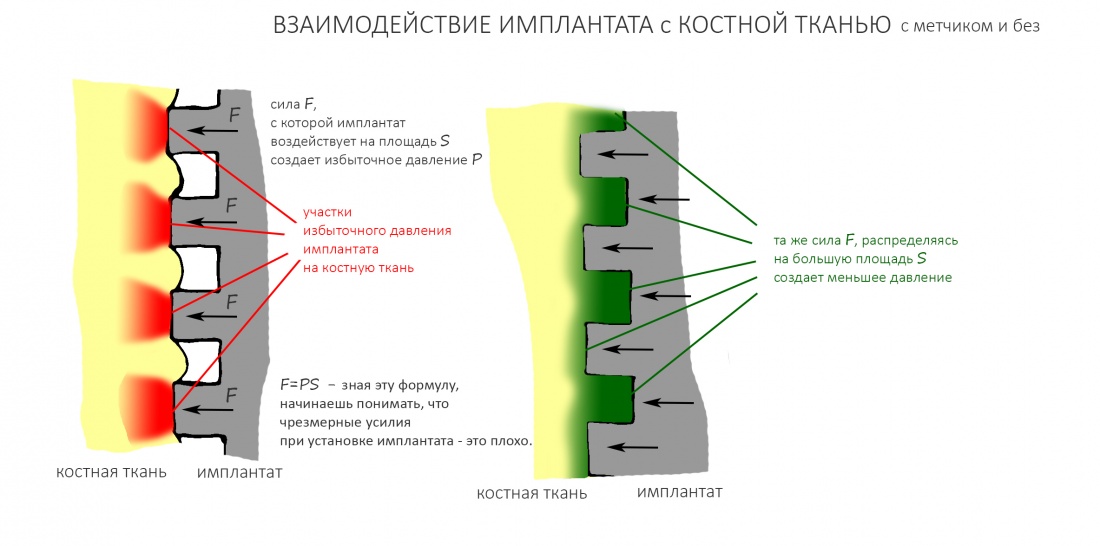
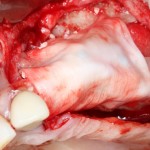
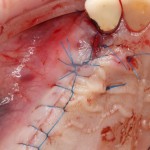
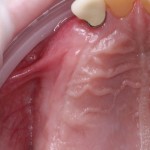
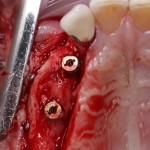
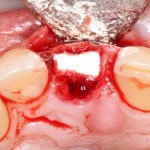
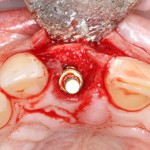
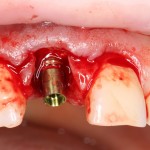
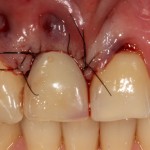
Вообще, сегодня я хотел рассказать вам про бифосфонаты и их влияние на результат хирургических операций в полости рта. Но тут мне на глаза попалось интервью Олега Янушевича, главного внештатного стоматолога Минздрава, в газете «Взгляд», где он рассказал об импортозамещении в стоматологии:

Следом вышла статья в КП — о том, насколько подорожают стоматологические услуги и вернемся ли мы к цементным пломбам.

В этой статье, помимо явных грамматических и профессиональных ошибок, меня удивил выбор «экспертов» и их просвечивающее желание, будто бы, оправдаться за повышение цен. Понятно дело, что текущая ситуация больнее всего бьёт по небольшим стоматологическим клиникам, но может ли клиника с потоком в 400 пациентов в год называться «экспертной» — это большой вопрос.
В общем, на теме импортозамещения и том, «что же с нами, бедными, будет, ай-ай-ай!» не потоптался только ленивый. Похожие статьи были в «Коммерсанте» и других интернет-изданиях, не говоря уже о многочисленных форумах и пабликах, с разным, но, в целом, близким к паническому настроением.
Ну, конечно я не смог отказать себе в удовольствии порассуждать на эту тему. Бифосфонаты подождут. Сегодня я предлагаю вам, дорогие друзья, поговорить о материальной составляющей современной стоматологии и том, насколько реально её заменить российскими продуктами.
Пожалуй, я не сделаю большого открытия, если скажу, что доля используемых в стоматологии импортных материалов, оборудования, инструментов и программного обеспечения, чрезвычайно высока. Мне довольно сложно представить современную стоматологическую клинику, способную заместить импорт хотя бы наполовину и при этом не потерять в качестве оказываемых медицинских услуг. Тем не менее, Олег Янушевич во многом прав, доля российских материалов, компонентов и инструментов заметно выросла за последние 10 лет — и этот факт лично меня очень радует. Хотя, на мой взгляд, его интервью рисует совсем уж оптимистичную картину, и словосочетание «полное импортозамещение в стоматологии» в ближайшем будущем мне кажется слишком уж нереальным.
Я решил дополнить его интервью своими рассуждениями и наблюдениями. Сегодняшней публикацией я хочу ответить на два вопроса, которые всерьез беспокоят не только моих коллег, но и многих пациентов:
Можем ли мы всерьез отказаться от импорта в стоматологии?
Что будет дальше с российской стоматологией?
Я расскажу вам о том, как проходит импортозамещение в разных стоматологических специальностях, как влияет оно на конечную стоимость стоматологических услуг для пациентов, из-за чего цены на некоторые расходники выросли в 3-4 раза и почему почти все эксперты, рассуждающие об импортозамещении в медицине, делают одни и те же ошибки, а журналисты — одни и те же неправильные выводы.
Для начала, прочитайте интервью. Олег Олегович, безусловно, эксперт и авторитетный специалист, ко мнению которого стоит прислушаться. В отличие от него я рассматриваю импортозамещение, что называется, «с поля битвы». Нашей клинике приходится ежедневно делать закупки, добиваться превосходного качества лечения в любых, даже самых сложных случаях и, что самое главное, нести полную ответственность за результат лечения вне зависимости от того, какими материалами, российскими или импортными, оно было проведено. Больше тысячи первичных обращений в год, многолетнее участие наших сотрудников в профессиональных экспертных группах по ряду стоматологических специальностей и, что уж скромничать, — преподавание той же имплантологии другим докторам, — лучше всего характеризуют нашу компетентность в этом вопросе.
Однако, прежде, чем мы начнём, я хочу внести важную поправку:
— в процессе написания статьи я изучал не наши закупки, а рынок, в целом. Исследовался процесс импортозамещения сам по себе, а не наш склад и используемые нами материалы, инструменты и оборудование. Иными словами, если я пишу о том, что имплантаты легко заменяются на российские — это не значит, что в нашей клинике мы их заменили.
* * *
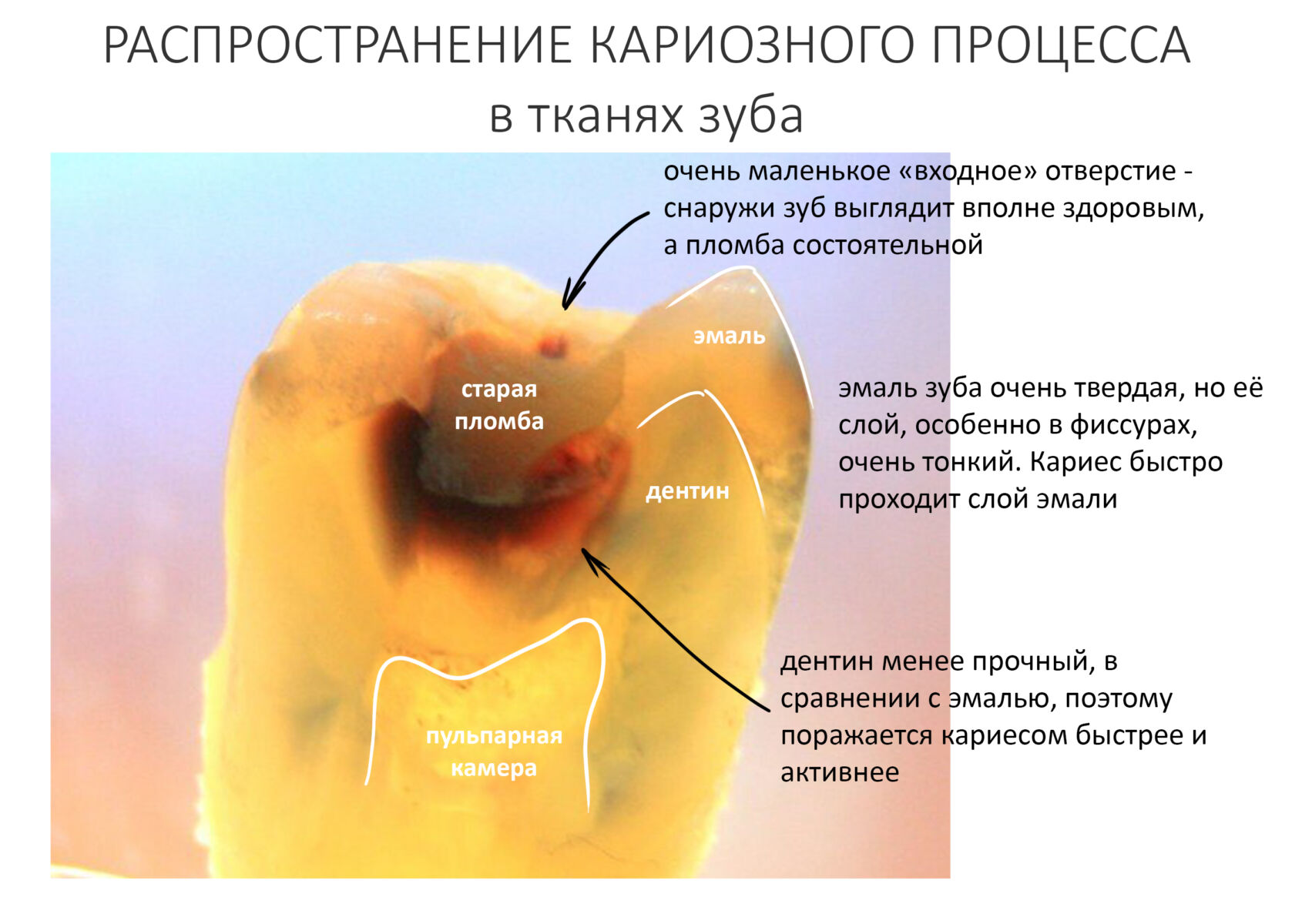
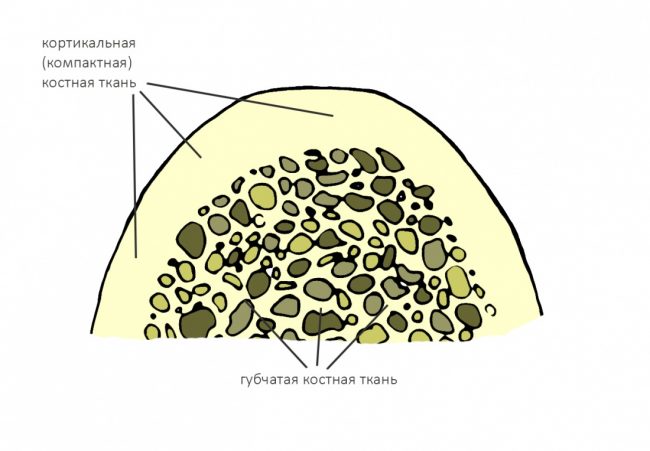
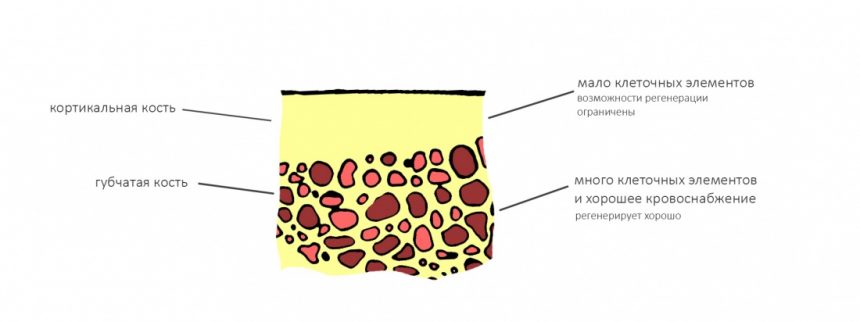
Стоматологическая клиника, вроде нашей, набита импортным оборудованием. Это оборудование нужно обслуживать, ремонтировать, программное обеспечение нужно обновлять и т. д. Используемые нами инструменты, особенно режущие, нужно периодически менять — они изнашиваются.
Так, повышающий наконечник, вроде этого:

работает в диапазоне 100-250 тыс. оборотов в минуту и является основным рабочим инструментом для стоматолога-терапевта, стоматолога-протезиста и, как ни странно, стоматолога-хирурга. В «голове» этого наконечника находятся высокоскоростные подшипники, объединённые в роторную группу. Срок службы роторной группы (при нормальной загрузке доктора и аккуратной работе) составляет, в среднем, 3 месяца, после чего её нужно заменить — из-за износа роторной группы бор в наконечнике начинает болтаться, возникает прецессия, что крайне негативно сказывается на качестве препарирования зубов. За неполные пять лет работы нашей клиники мы меняли наши наконечники и роторные группы в них больше 15 раз — и это при том, что для каждого из лечебных кабинетов (их у нас аж пять штук) мы держим не один, а несколько комплектов наконечников. И так — с любым активно используемым стоматологическим инструментом.
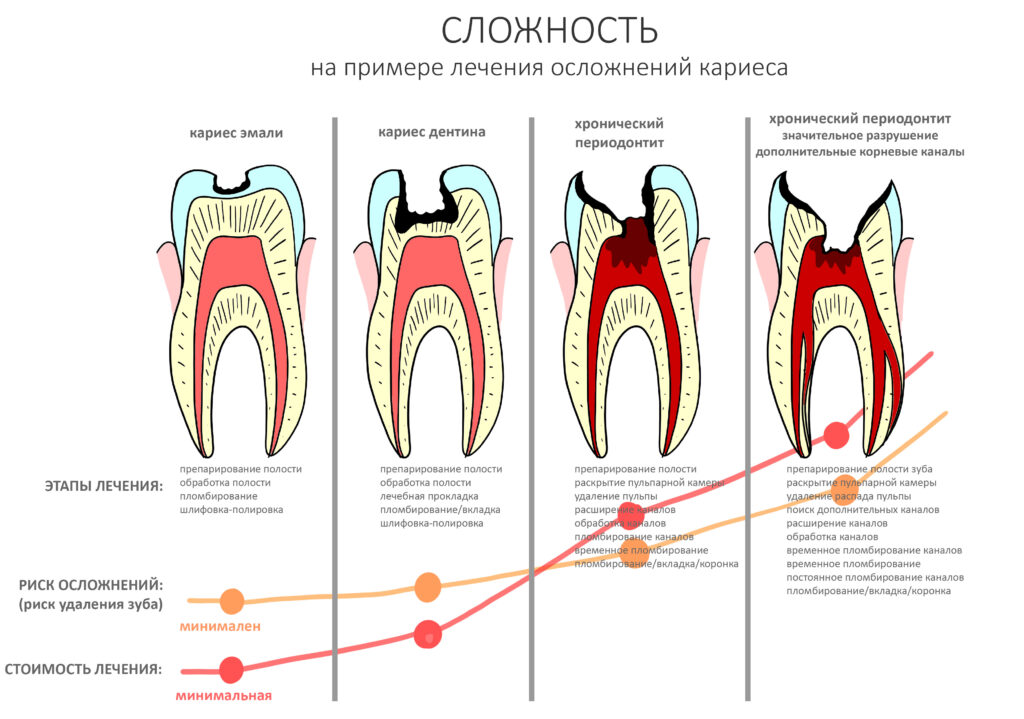
Качество стоматологического лечения складывается из трёх сбалансированных составляющих:
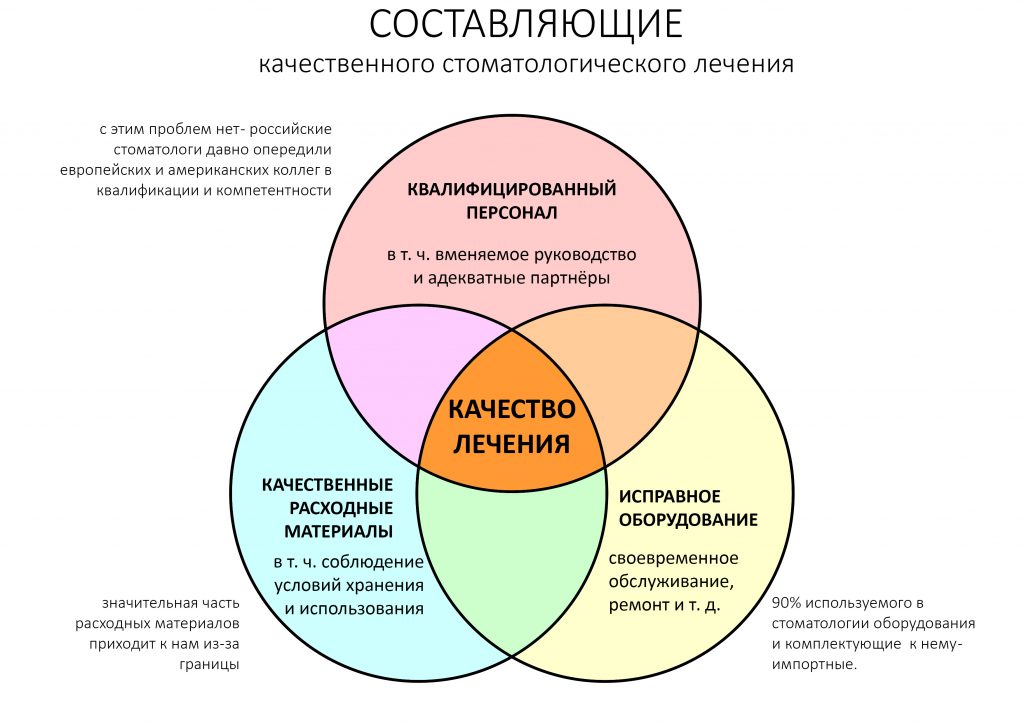
Так вот, если в квалификации персонала сомнений нет, и по всем стоматологическим направлениям в нашей клинике работают исключительно компетентные специалисты, то два других пункта сейчас в значительной степени зависят от того, что мы покупаем. Причём для разных стоматологических специальностей эта зависимость будет разной хотя бы потому, что та же хирургия полости рта потребляет гораздо меньше расходных материалов, чем терапевтическая стоматология, но зато использует намного больше инструментов.
Поэтому отвечать на вышеозначенные вопросы об импортозамещении нужно в контексте конкретных видов стоматологического лечения, а не стоматологии, в целом. Ошибка большинства «экспертов», опрашиваемых журналистами, как раз и состоит в измерении «средней температуры по больнице», для всех и сразу. Мы же считаем нужным сосредоточиться на отдельных направлениях.
Итак, сегодняшняя стоматология, это:
Начнём с простого.
В хирургической стоматологии использование расход материалов и медикаментов сведён к минимуму. Ну, судите сами — какие расходники нужны для обычного удаления обычного зуба? За исключением анестезии, практически никаких. Однако, в хирургии полости рта мы используем значительное количество инструментов и оборудования, которую нужно периодически обслуживать, ремонтировать и менять. И это, на самом деле очень важно, поскольку проведение хирургического вмешательства неисправным инструментом чревато ошибками и возрастающими рисками осложнений. Однако, не будем спешить, пойдём по порядку.
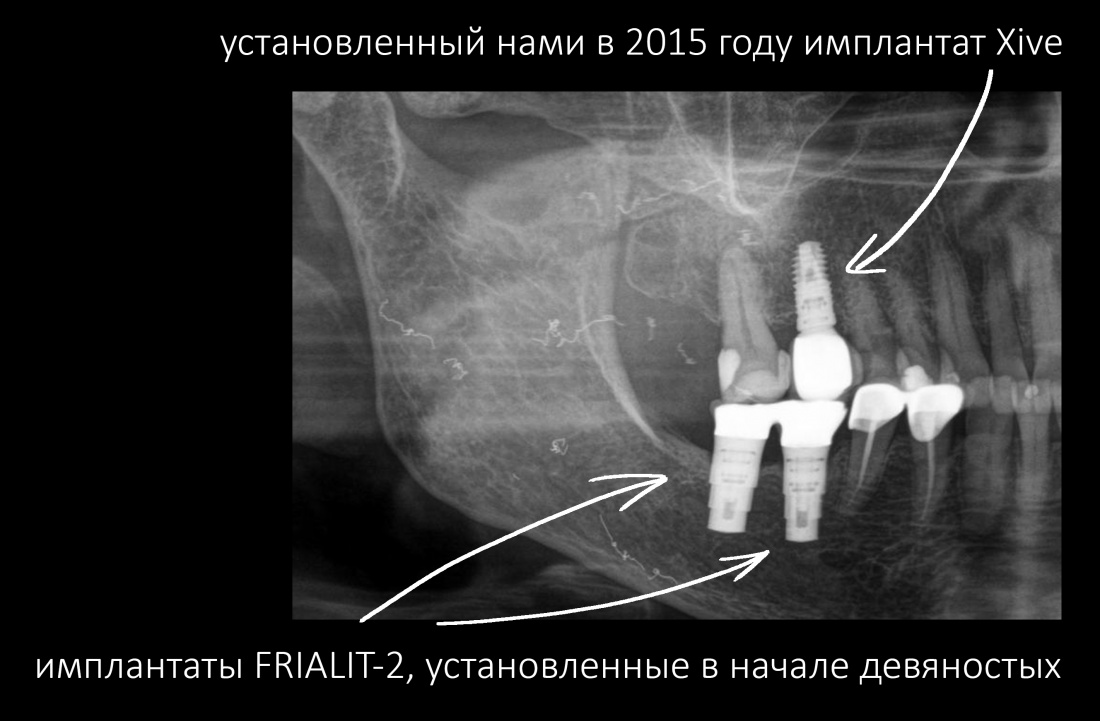
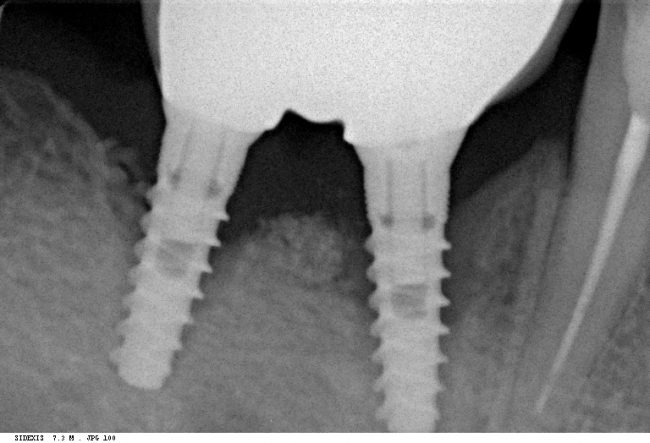
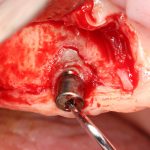
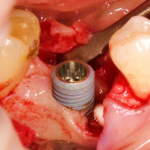
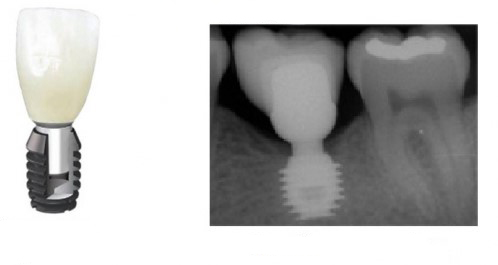
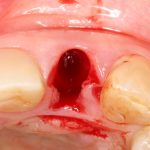
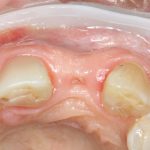
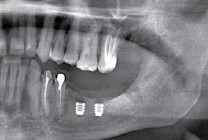
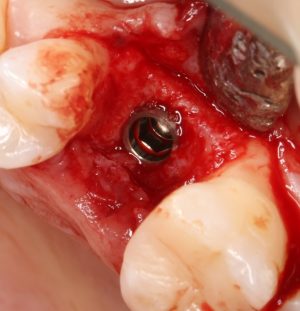
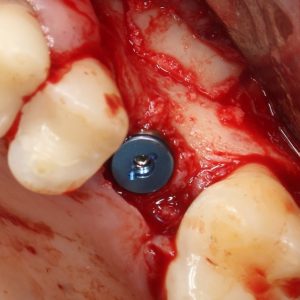
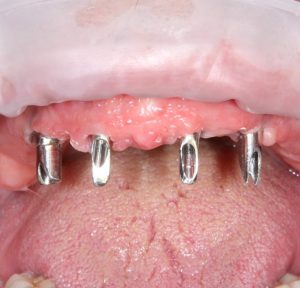
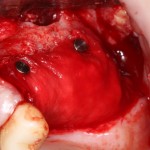
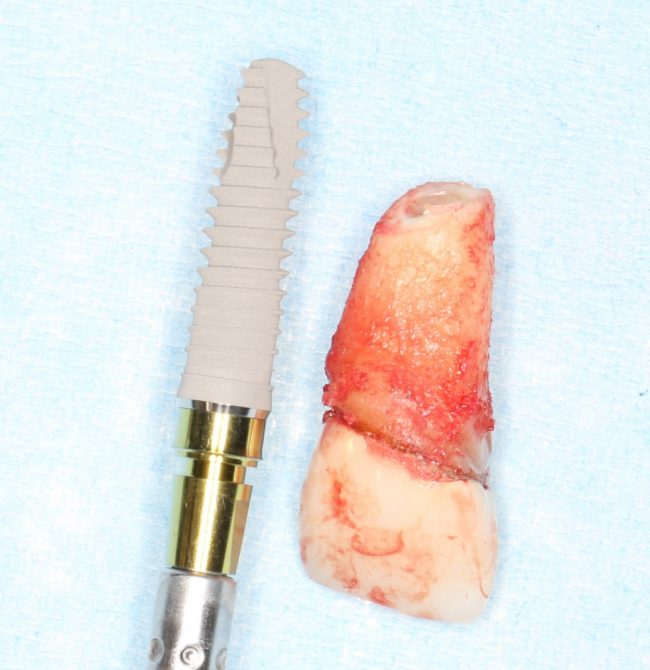
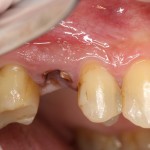
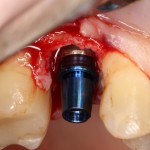
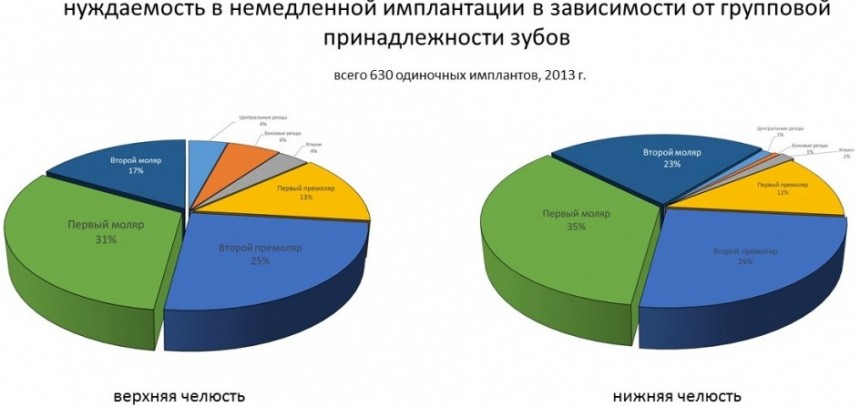
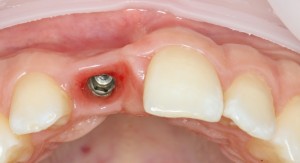
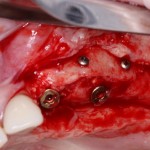
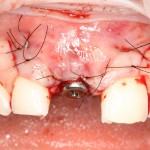
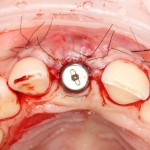
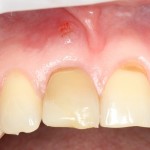
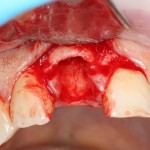
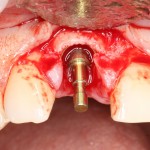
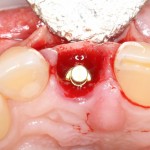
Уж не знаю, с чем это связано, но врачи пугают пациентов именно исчезновением имплантатов или компонентов для их протезирования. Да, действительно, абсолютное большинство используемых в России имплантационных систем имеют иностранное происхождение, следовательно с их поставками могут быть серьёзные проблемы.
Не остались в стороне барыги (самые нехорошие люди на свете), местами скупившие весь склад имплантатов в расчете на перепродажу подороже — из-за чего некоторые поставщики были вынуждены ввести отпускные правила на имплантаты, типа «не более 5 штук в одни руки в день».
В итоге, стоимость имплантации в некоторых клиниках существенно выросла, а сами клиники требуют от пациентов авансов за предстоящее лечение, меняют согласованные ранее планы, просят доплатить и т. д.
И вот тут все, включая пациентов, стоматологов и журналистов начинают расстраиваться и паниковать…
А не надо расстраиваться! И, тем более, не нужно паниковать!
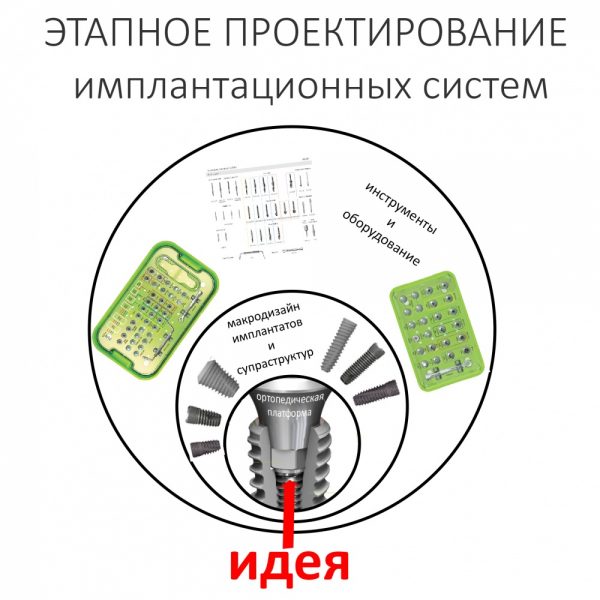
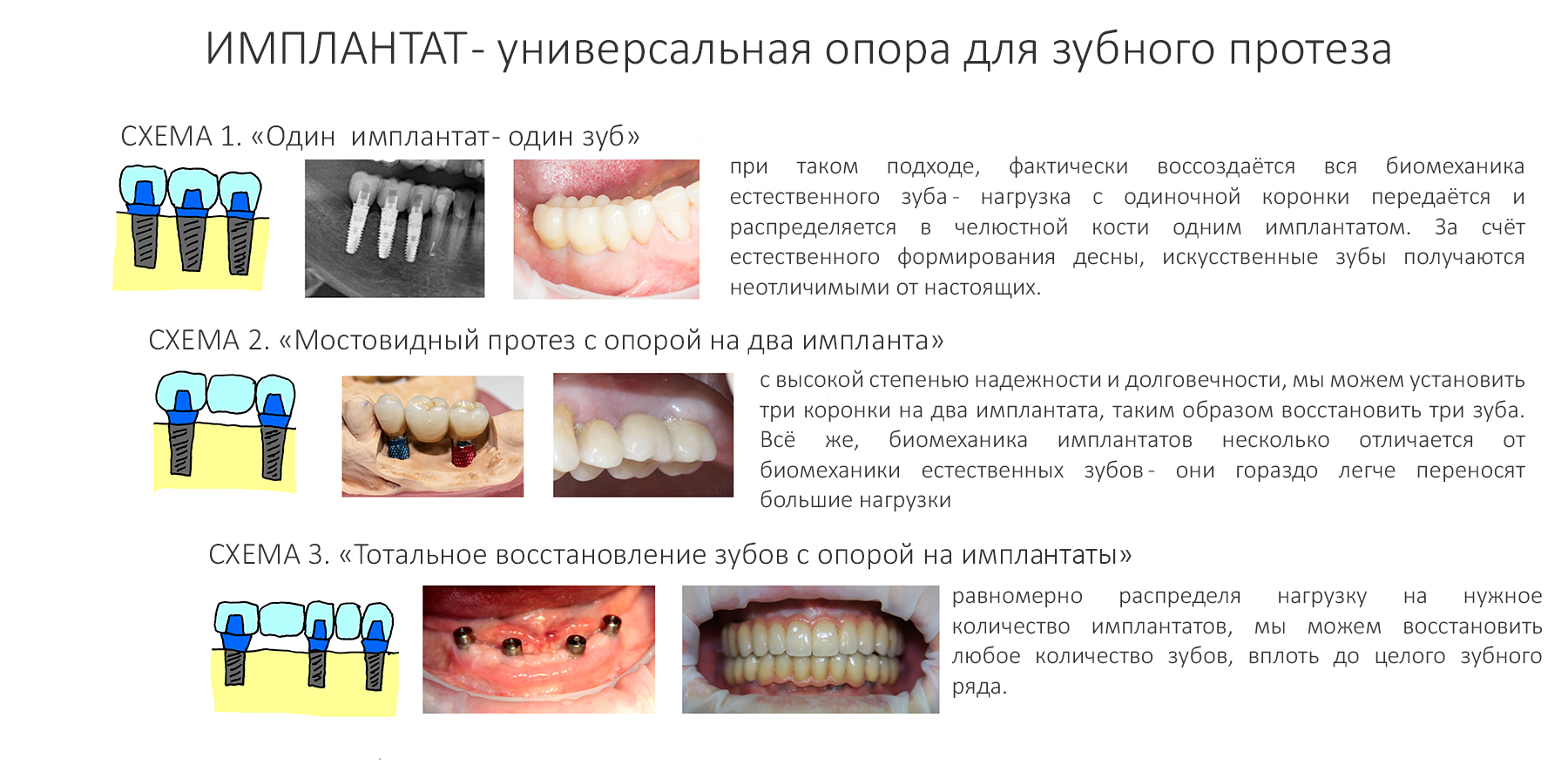
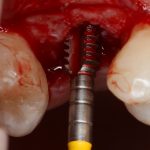
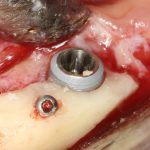
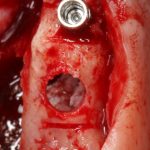
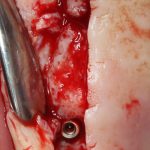
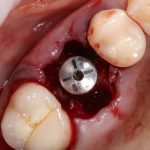
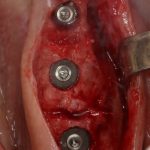
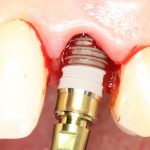
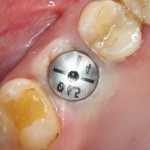
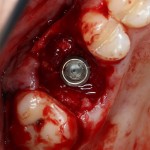
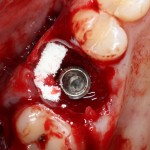
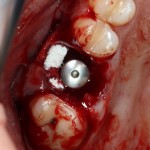
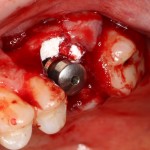
Имплантаты и имплантационные системы — это то, что импортозамещается проще всего.
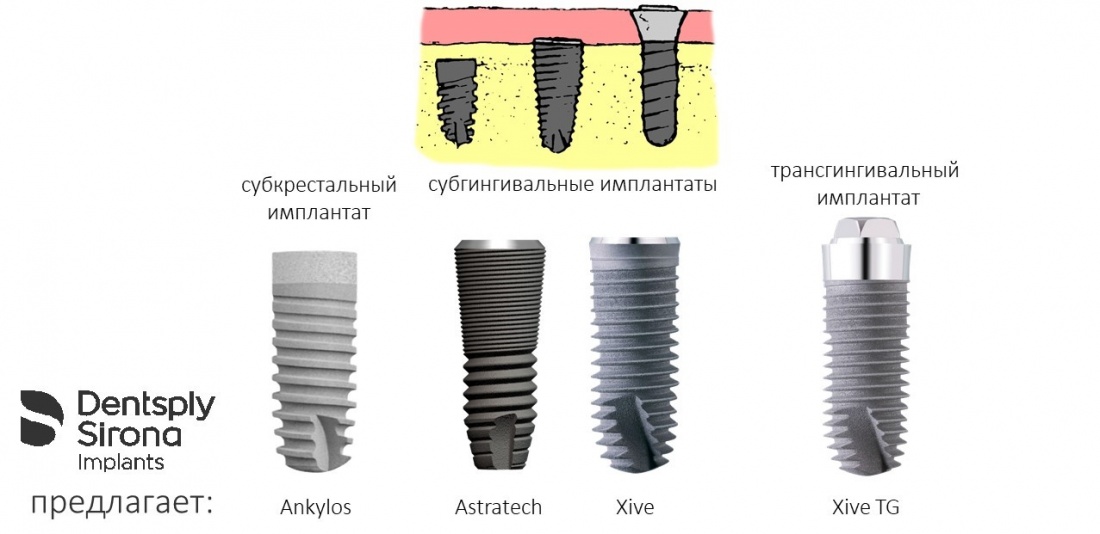
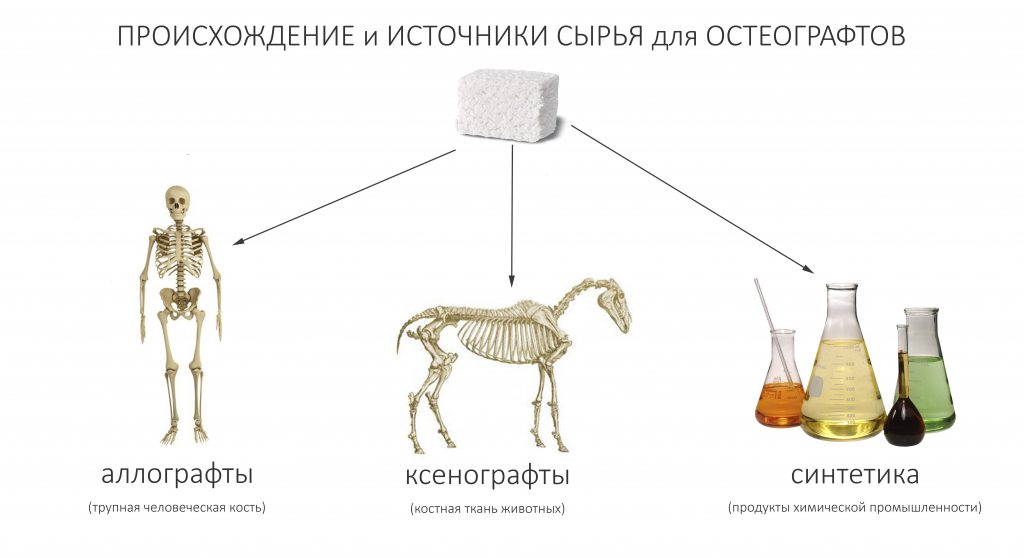
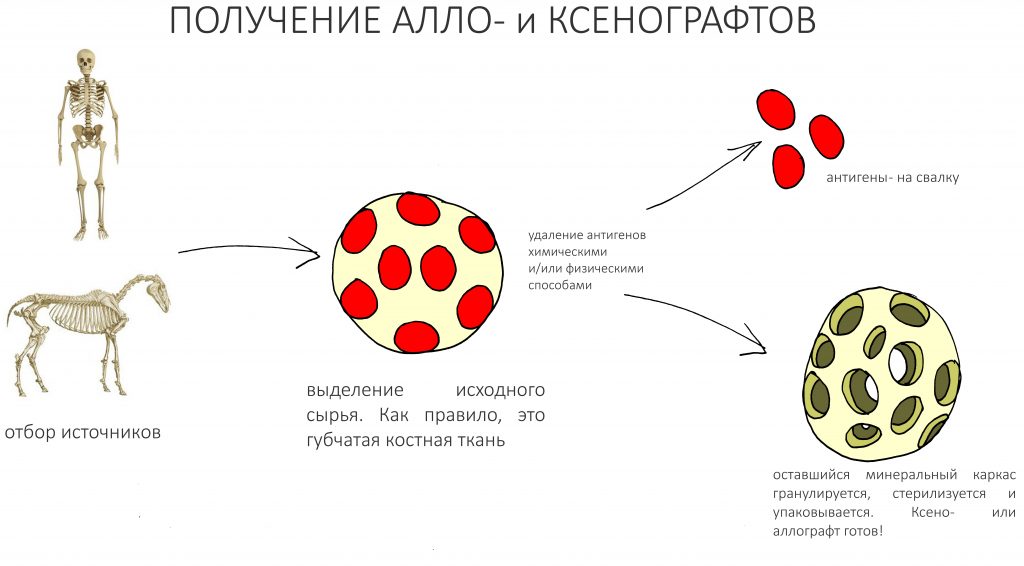
Во-первых, судя по реестру регистрационных удостоверений Росздравнадзора, сегодня в Российской Федерации зарегистрировано примерно 140 (!!!) различных имплантационных систем. Из них больше 70 (!!!) находятся в обороте — их покупают клиники, их ставят пациентам. Для крупнейших производителей, вроде Dentsply Sirona Implants, HiOssen, Nobel Biocare, Straumann AG и т. д. наша страна является рынком №1 или, как минимум, в первой пятёрке рынков. Конкуренция среди имплантационных систем чрезвычайно высока, оригинальных продуктов нет — поэтому ни один вменяемый производитель имплантатов не уступит конкурентам свою долю рынка, на завоевание которой ушли годы и миллионы долларов.
Во-вторых, судя по тому же реестру Росздравнадзора, в нашей стране производят больше 20 собственных имплантационных систем. Ежу понятно, что на некоторые из них просто клеят наклейки «сделано в России», а часть российских производителей внаглую обманывают своих потребителей. Но даже то немногое, что производится честно и без обмана — вполне себе конкурентоспособный продукт, но, что самое главное — это свидетельство того, что у нас есть и технология, и сырье, и всё необходимое для того, чтобы развивать собственное производство имплантационных систем.
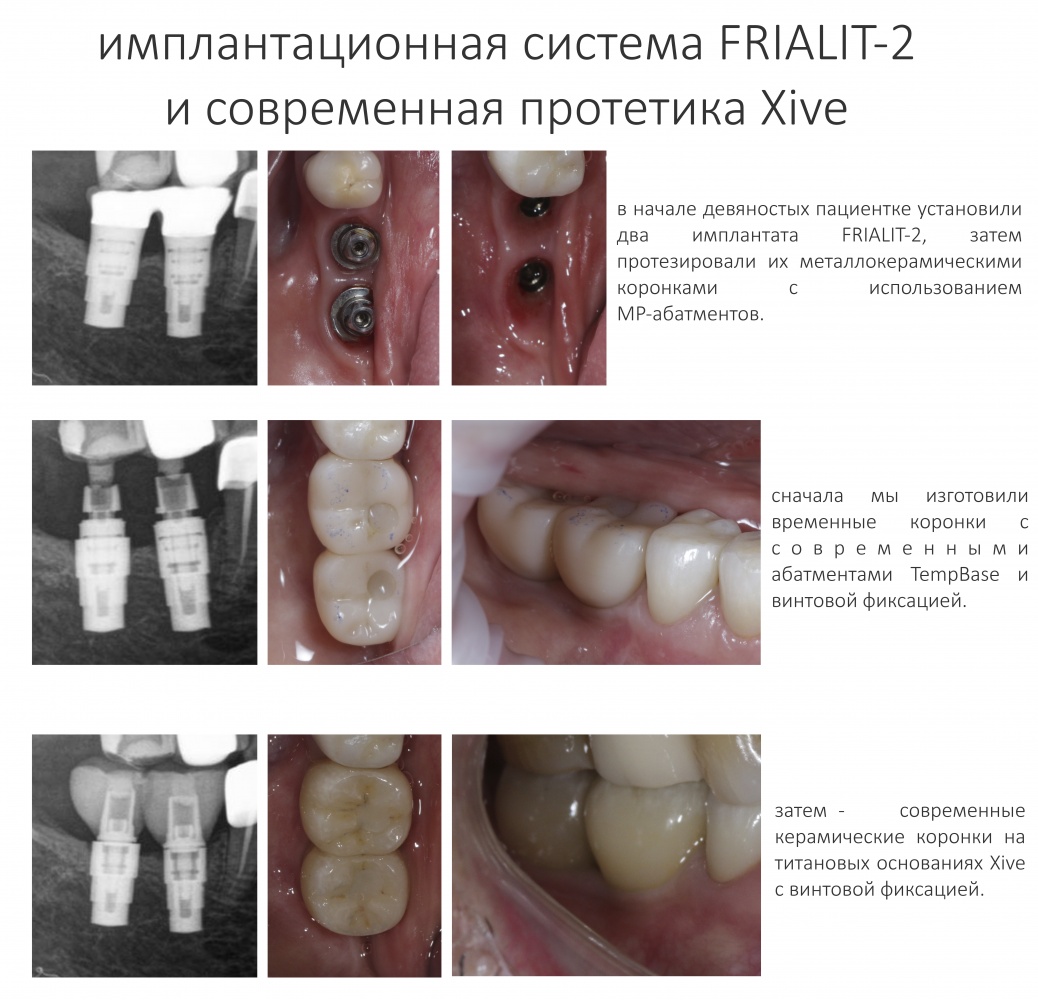
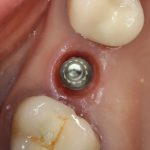
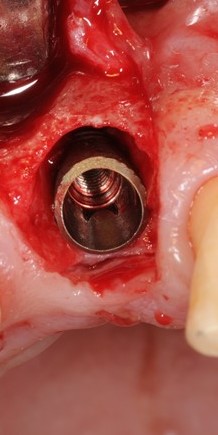
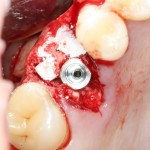
В-третьих, (кстати, о производстве) — развитие цифровых технологий и высокоточного фрезерования, с одной стороны, наводнило нашу страну контрафактом, «самодельными» аналогами, абатментами, титановыми основаниями и т. д., с другой — сделало нас совершенно независимыми от поставок этих самых компонентов из-за рубежа. Поэтому вам после установки имплантата совершенно не нужно беспокоиться о том, будут ли в наличии компоненты для его протезирования. Сейчас уверенно можно сказать, что компоненты будут.
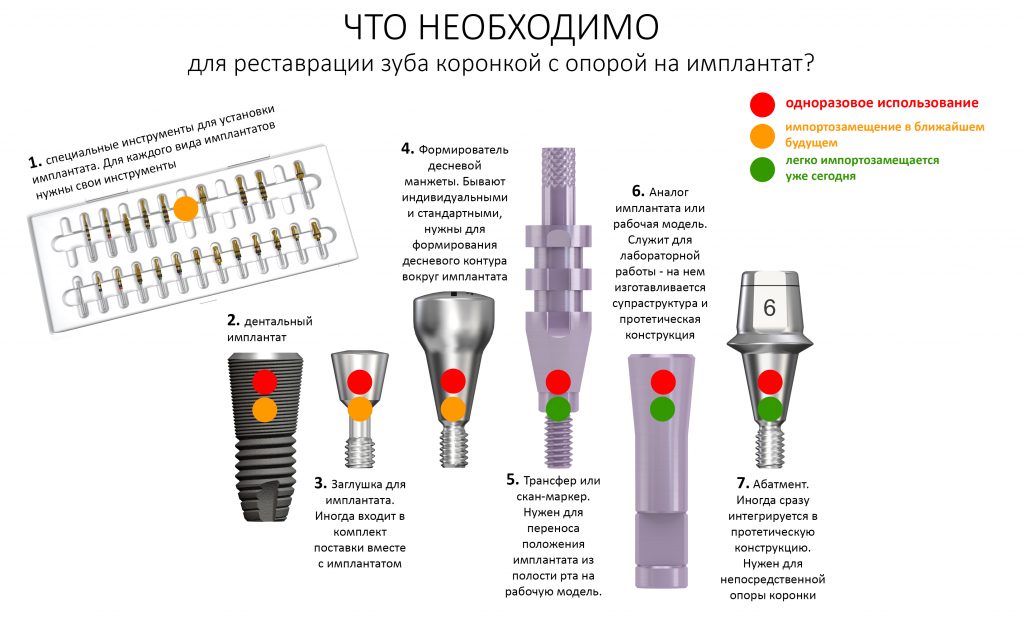
А где ложка дёгтя?
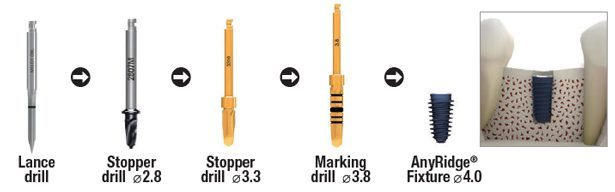
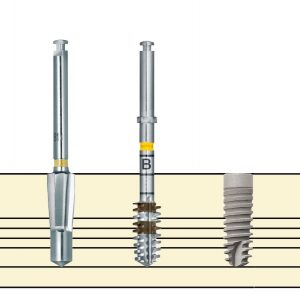
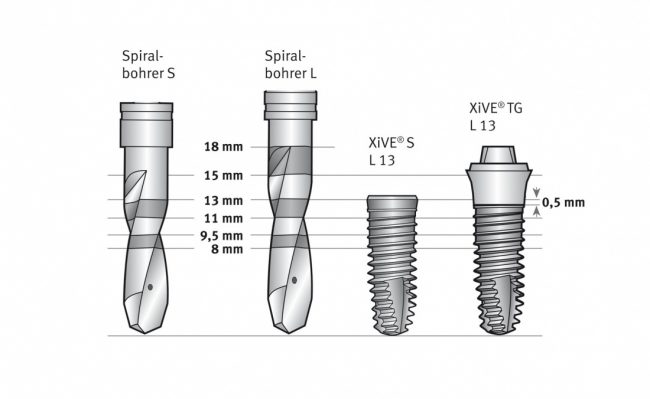
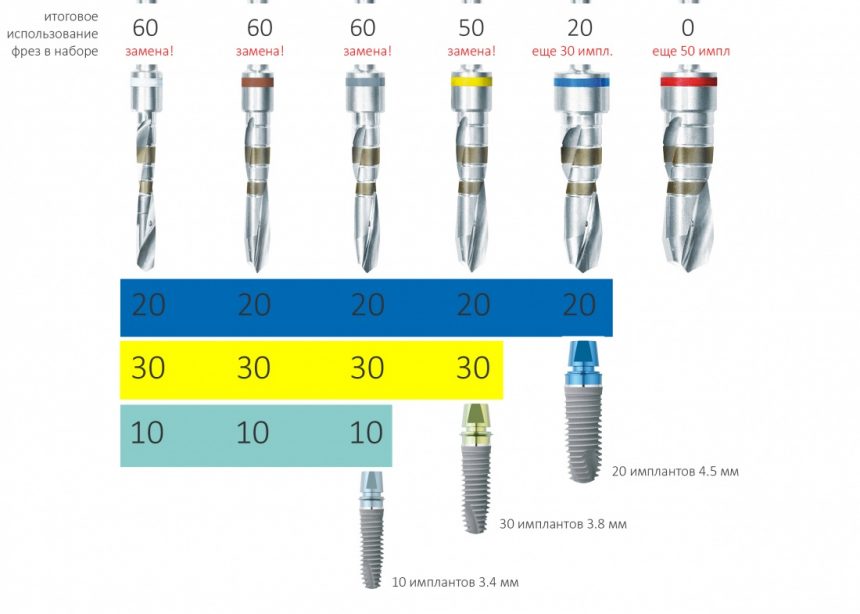
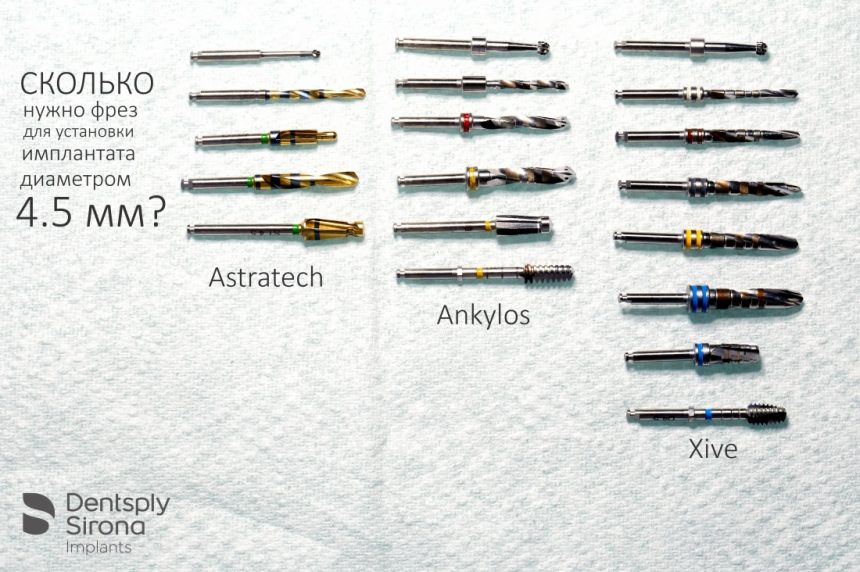
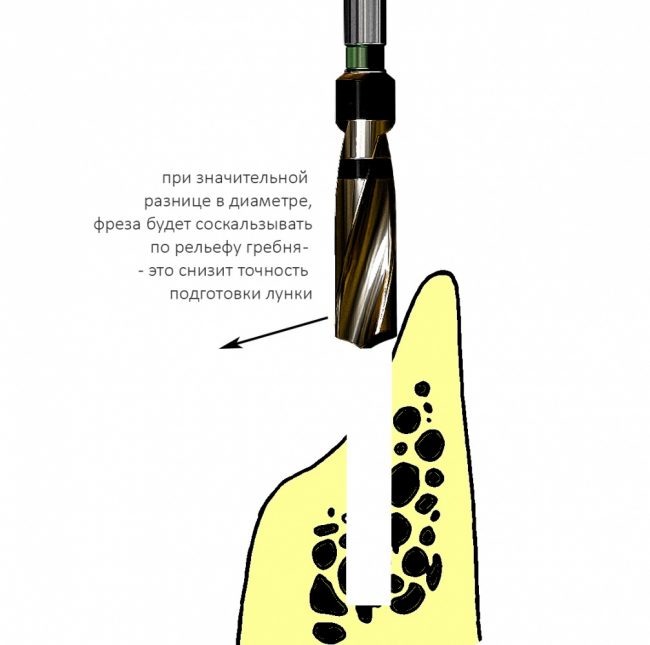
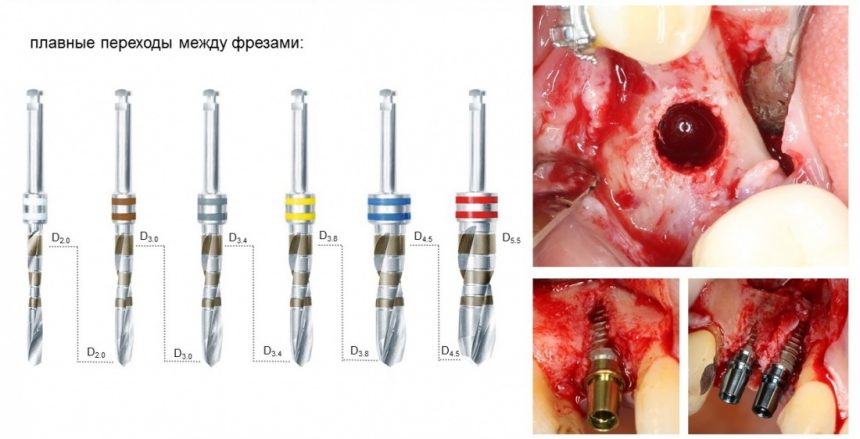
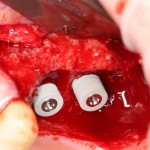
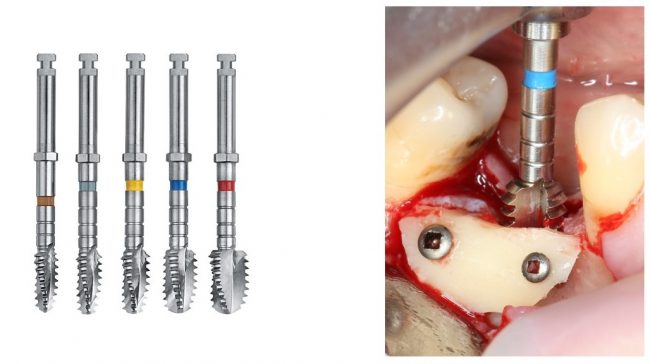
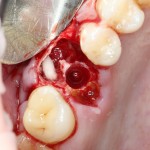
Многие об этом забывают, но в дентальной имплантации расходниками являются, в том числе, инструменты для подготовки лунки и установки имплантата. В частности, спиральные и лепестковые фрезы для препарирования костной ткани имеют ресурс 20-50 рабочих циклов, по истечении которого они выходят из строя:

Неприятно то, что большинство российских производителей имплантационных систем заказывают фрезы, что называется, «за бугром», хотя все возможности для их производства у нас есть — взять хотя бы КМИЗ или любой другой инструментальный завод.
Еще один неприятный момент — это надежда на то, что Китай нам поможет и, как следствие этой надежды, — отсутствие в России производства физиодиспенсеров и расходных материалов для них. Вообще, в мире очень немного производителей подобного оборудования (потому что спрос на него не такой уж и большой), но, к счастью, все они продолжают работать на российском рынке.
А вывод?
Дефицит имплантатов и компонентов имплантационных систем нам не грозит. Даже если все зарубежные производители в едином порыве обуреваемых чувств покинут нашу страну, для нас и наших пациентов принципиально ничего не изменится. Имплантологический рынок быстро и душевно перекроят те, кто поумнее и прозорливее, а доктора даже в крутых клиниках перестанут фыркать на российские имплантационные системы. В общем, всё будет так, как прежде.
С физиодиспенсерами и наконечниками нам на первых порах поможет Китай, а дальше… мы как-нибудь сами научимся их делать.
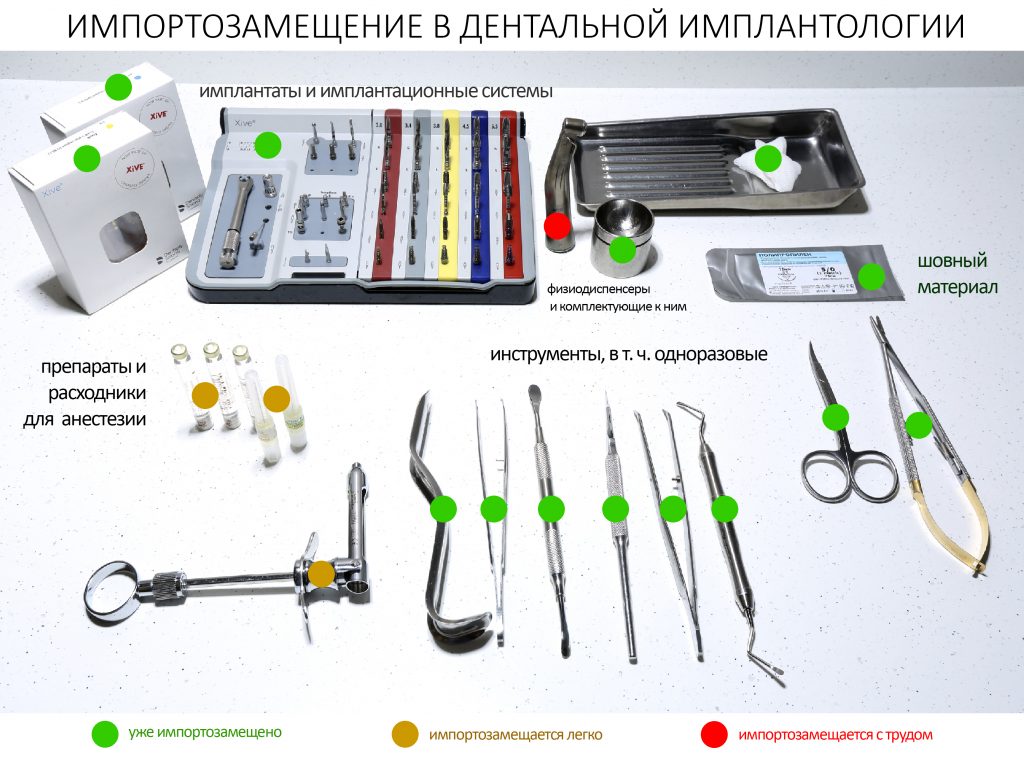
В принципе, схема более, чем понятна. За исключением очень небольшого числа компонентов, здесь импортозамещается, практически, всё.
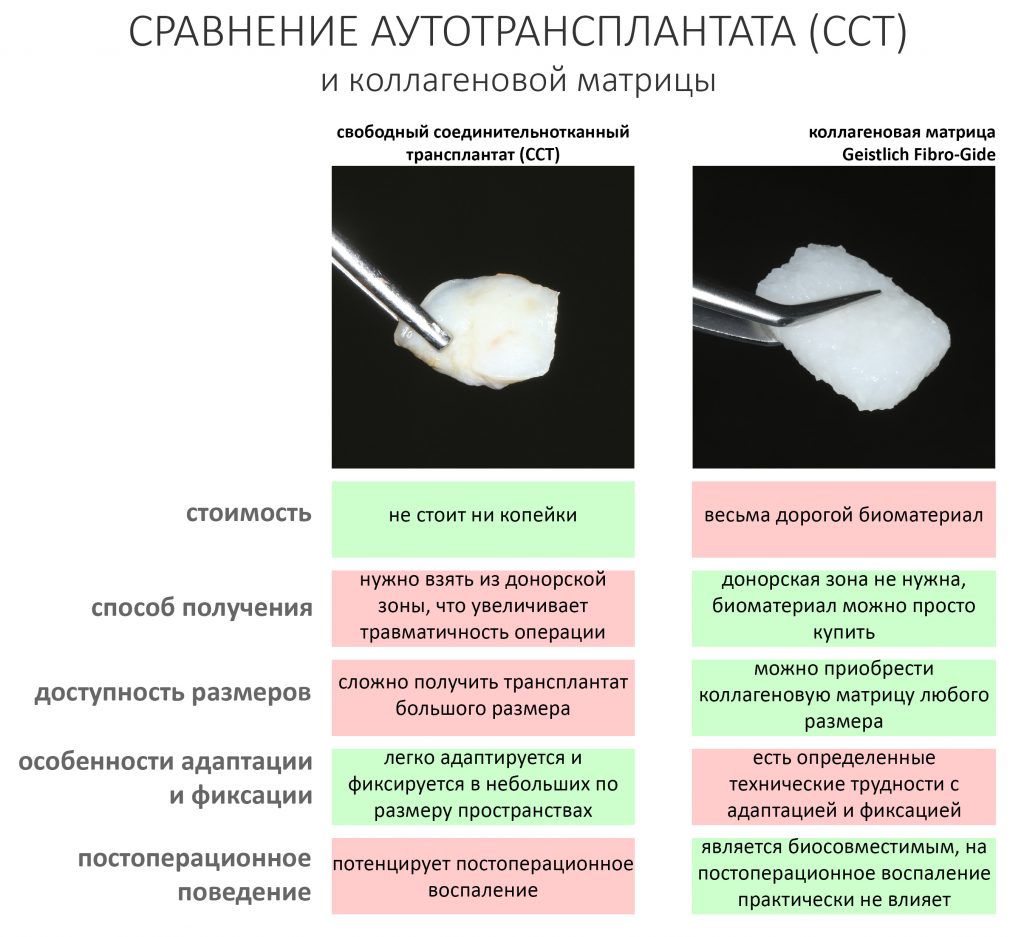
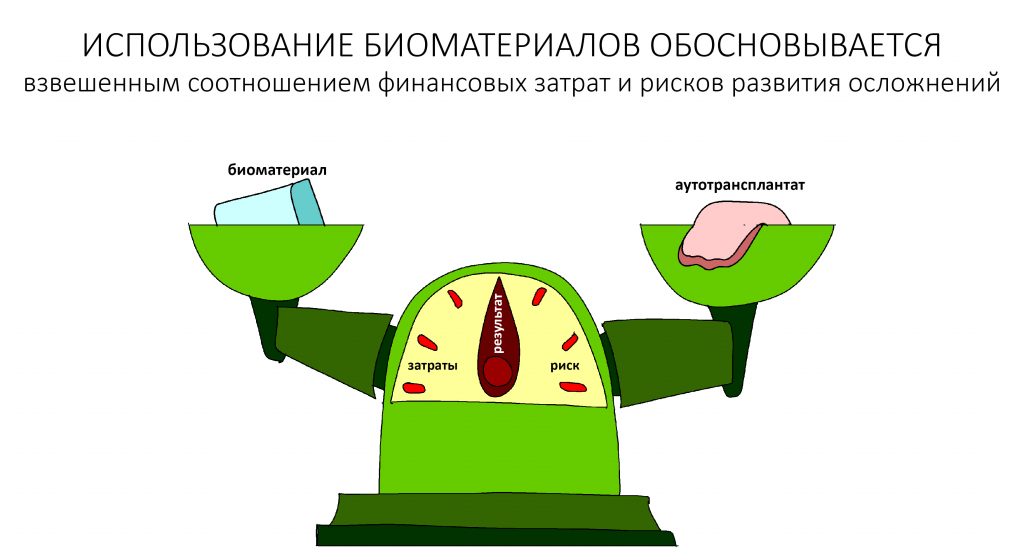
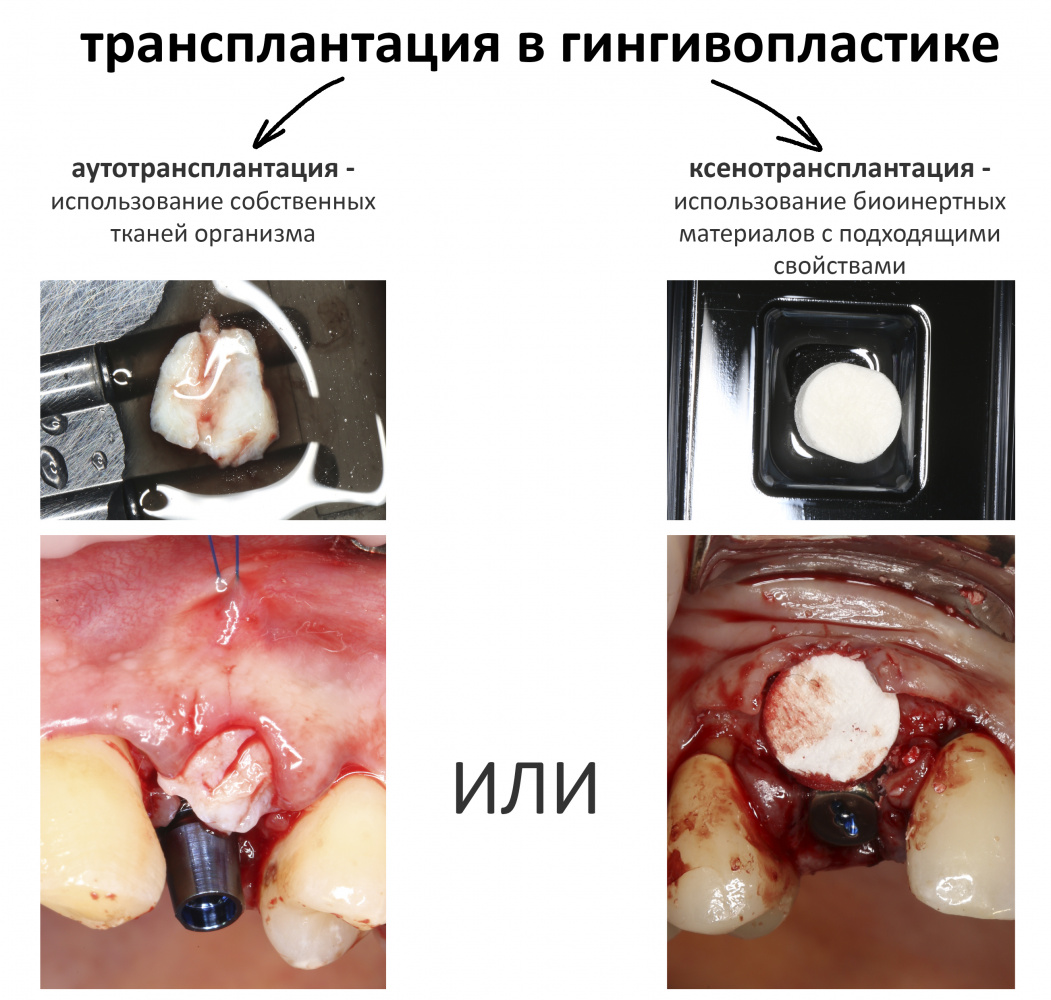
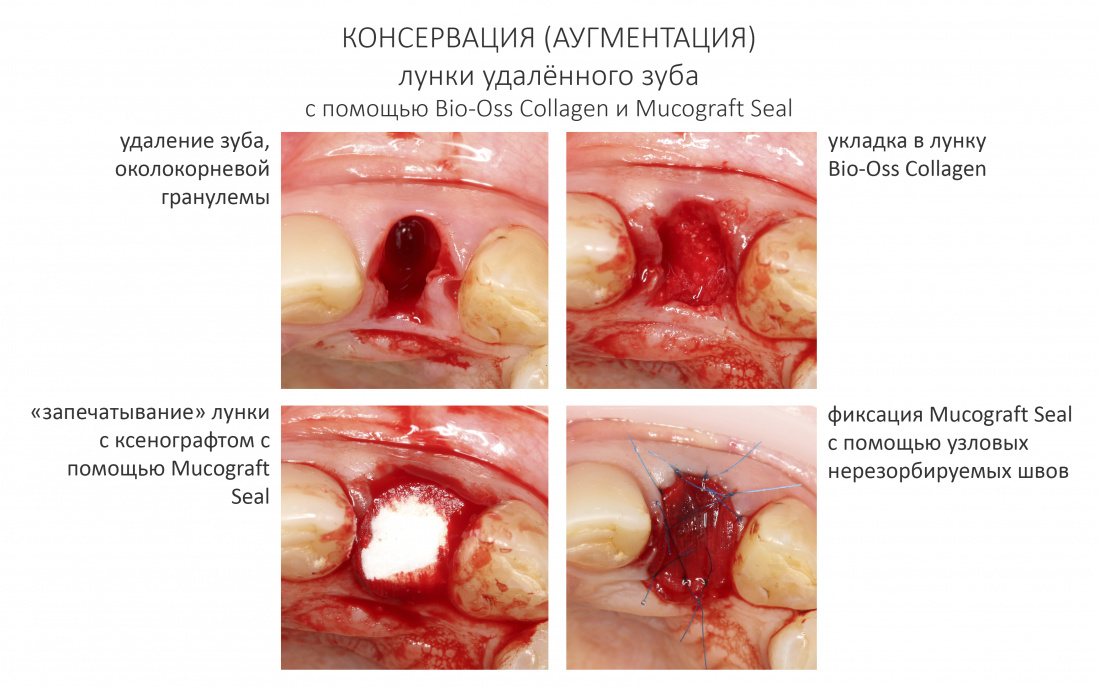
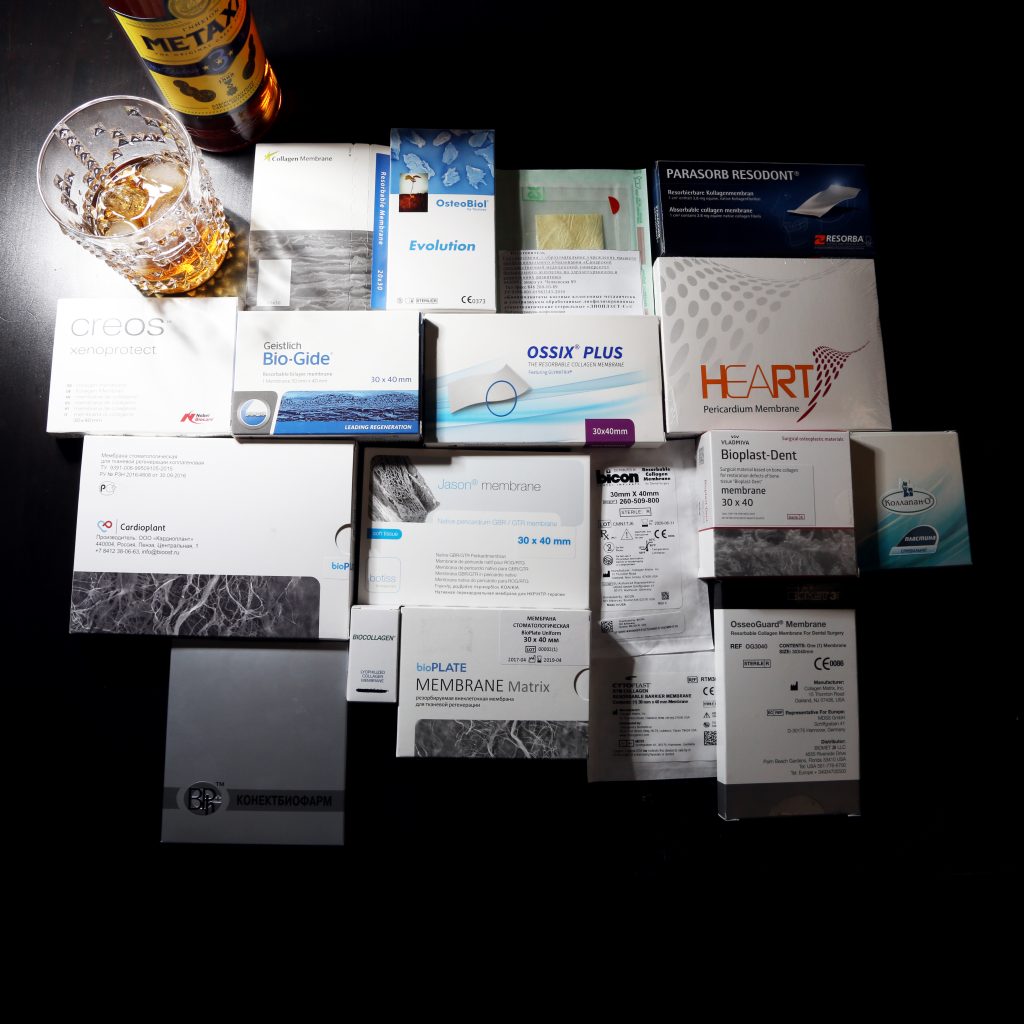
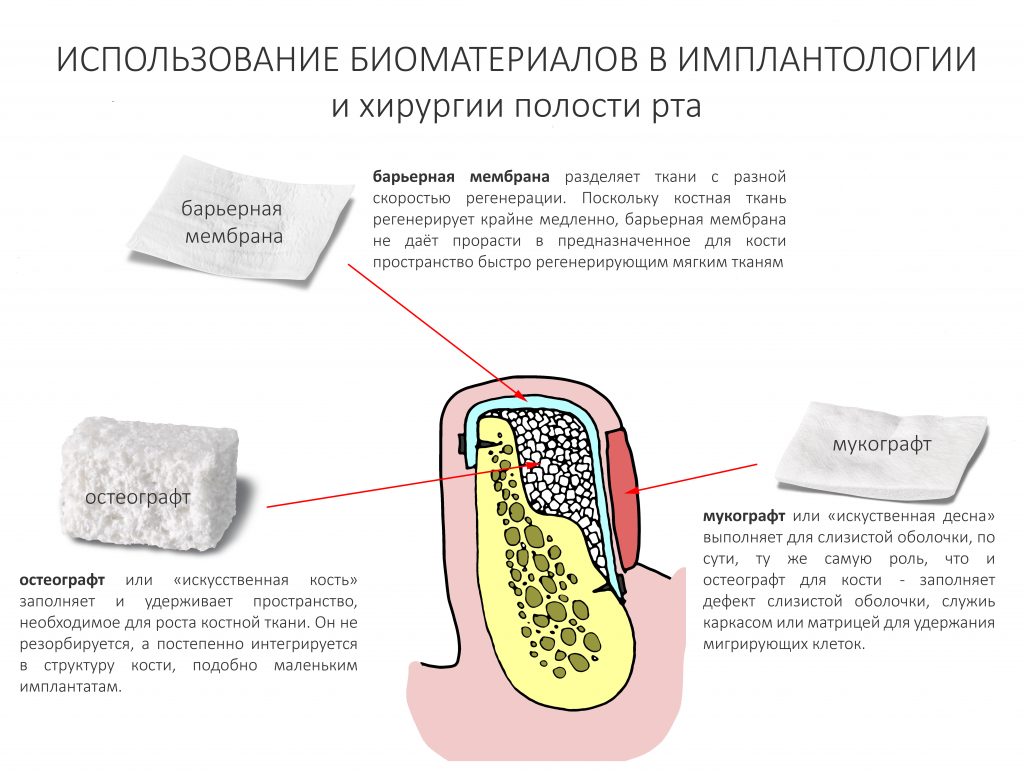
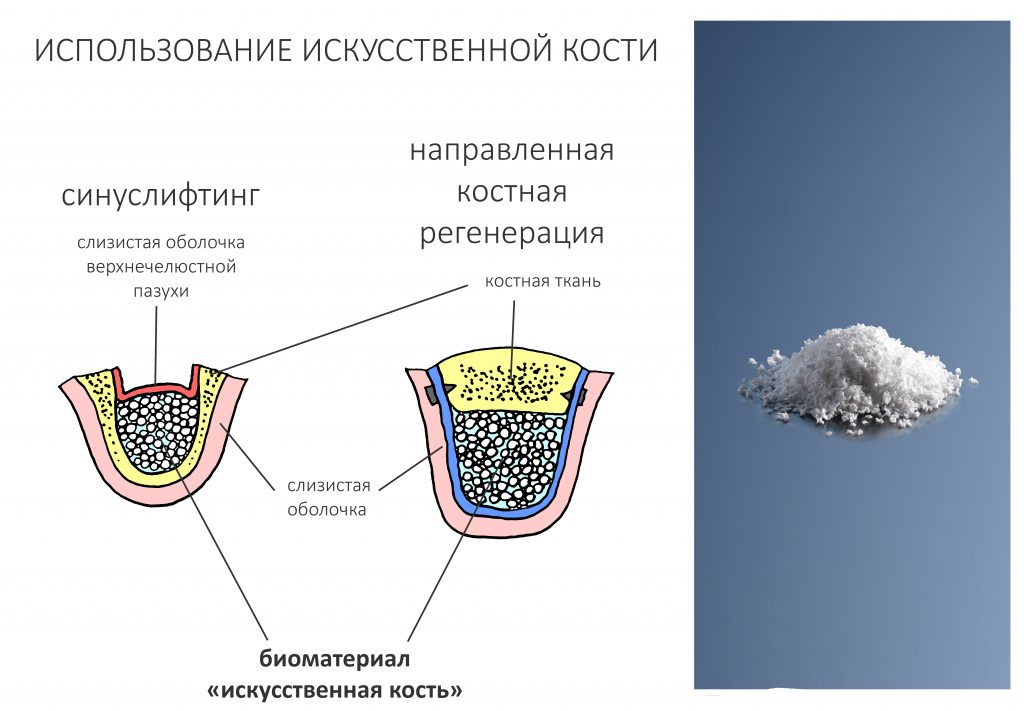
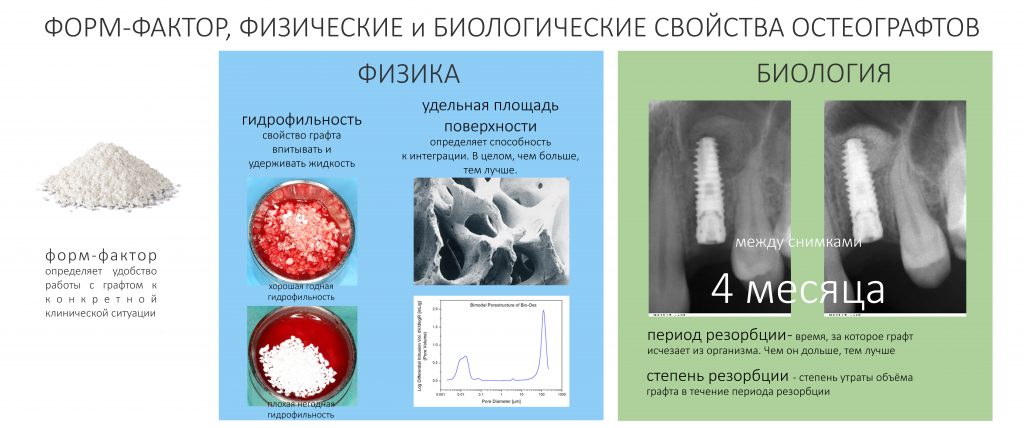
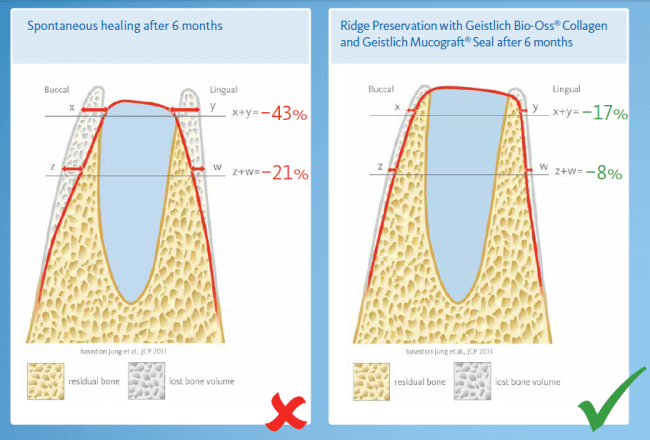
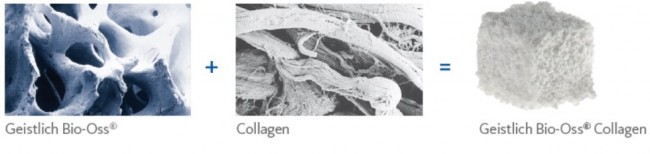
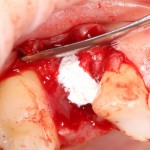
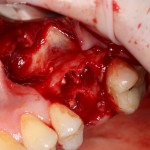
Доля стоимости остеопластических материалов, используемых в хирургии полости рта, может составлять до двух третей от цены хирургического вмешательства. Причём, для некоторых докторов-барыг они стали источником дополнительного заработка — нередко их используют там, где без них вполне можно обойтись.
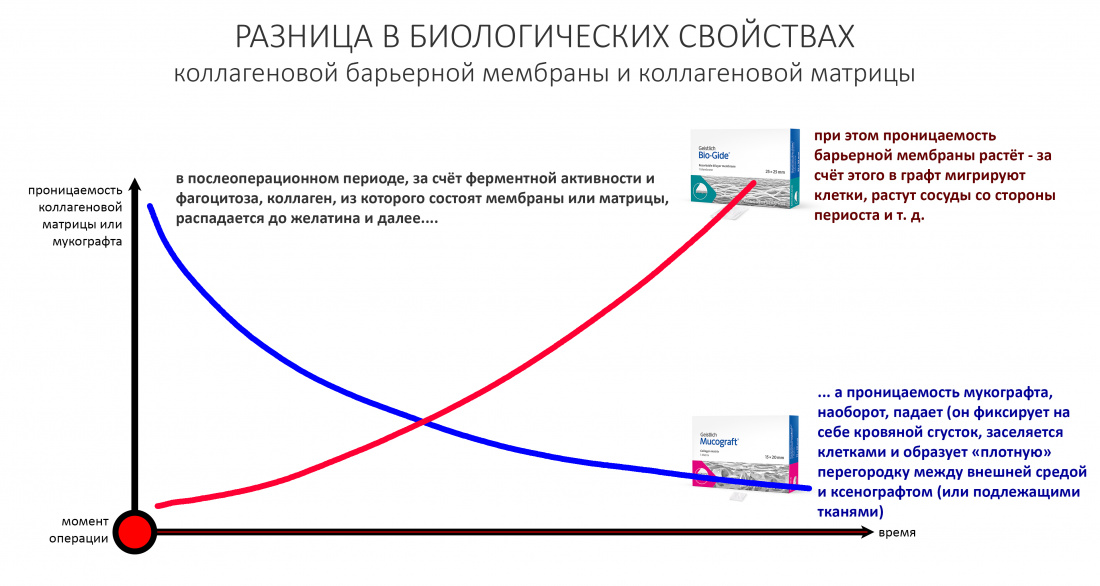
Причём, те же доктора-барыги постоянно трындят в незаменимости и уникальности используемых биоматериалов, постоянно привязывают результат лечения к марке (и стоимости) того или иного графта или барьерной мембраны, дескать «с дорогими импортными материалами мы получим лучший результат, чем с дешевыми российскими». Ну а то, что все существующие биоматериалы работают совершенно одинаково, отличаясь лишь прикладными физическими свойствами — про это как-то не принято говорить.
В результате, доктора вместо того, чтобы лечить, занимаются продажами биоматериалов, используя те же, как и с имплантатами, доводы: типа, «последние две упаковки», «больше не будет», «внесите аванс, я для вас забронирую» и т. д.
Так создаётся тот самый искусственный дефицит, цены растут вверх, все хотят побыстрее, пока не закончились материалы, прооперироваться, начинают расстраиваться и паниковать….
А не надо расстраиваться! И, тем более, не нужно паниковать!
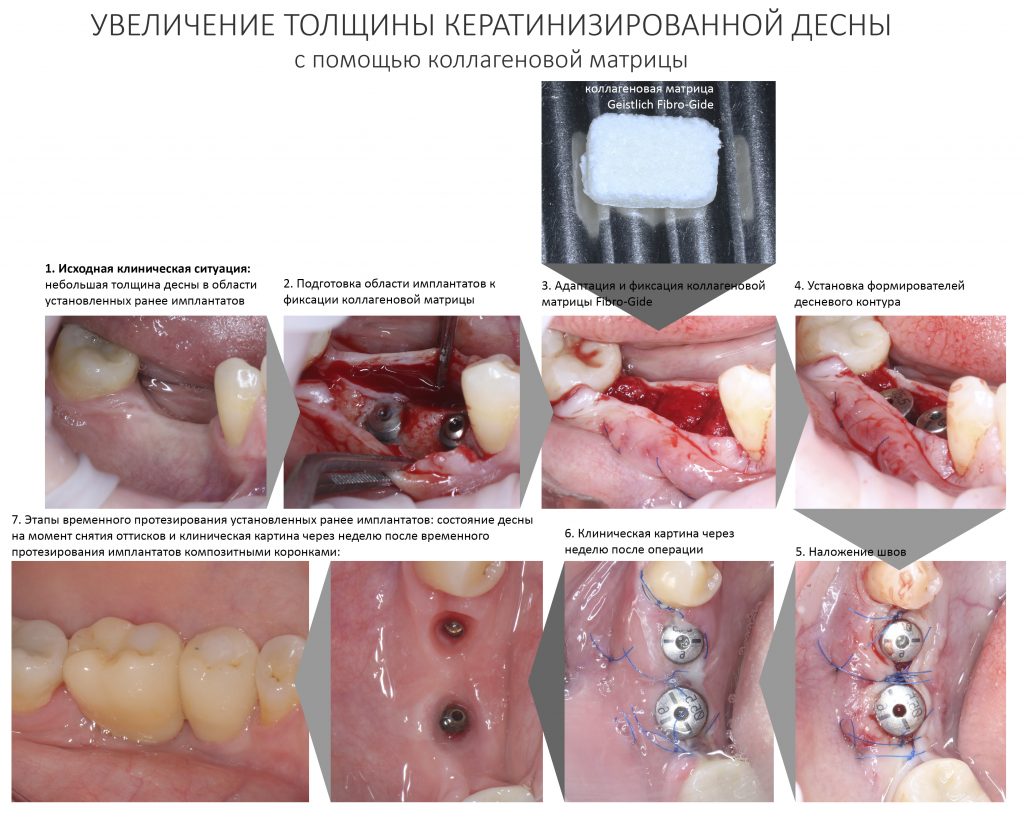
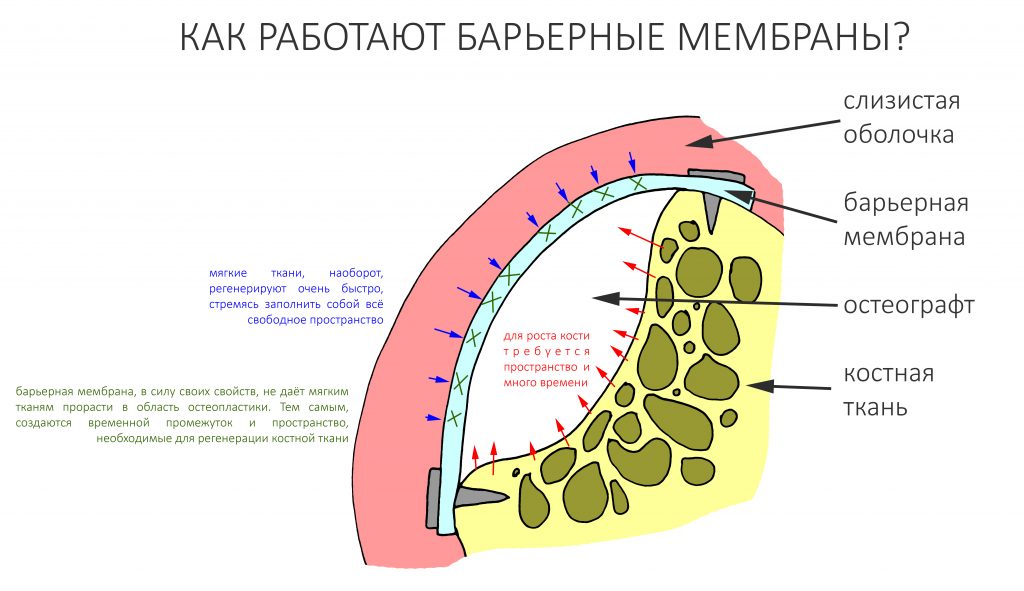
Здесь всё еще проще, чем с имплантатами. Мы можем вести полноценную хирургическую практику вообще без использования биоматериалов, а потому практически не зависим от их поставок.
Во-первых, — и я очень на это надеюсь, — в нашу хирургическую практику вернутся утраченные было рациональность и целесообразность. Даже сейчас стоимость биоматериалов (тех же графтов и барьерных мембран) настолько высока, что стоит десять раз подумать прежде, чем использовать их там, где без них можно обойтись. Хирурги наконец-то станут Врачами и перестанут быть барыгами в самом плохом смысле этого слова.
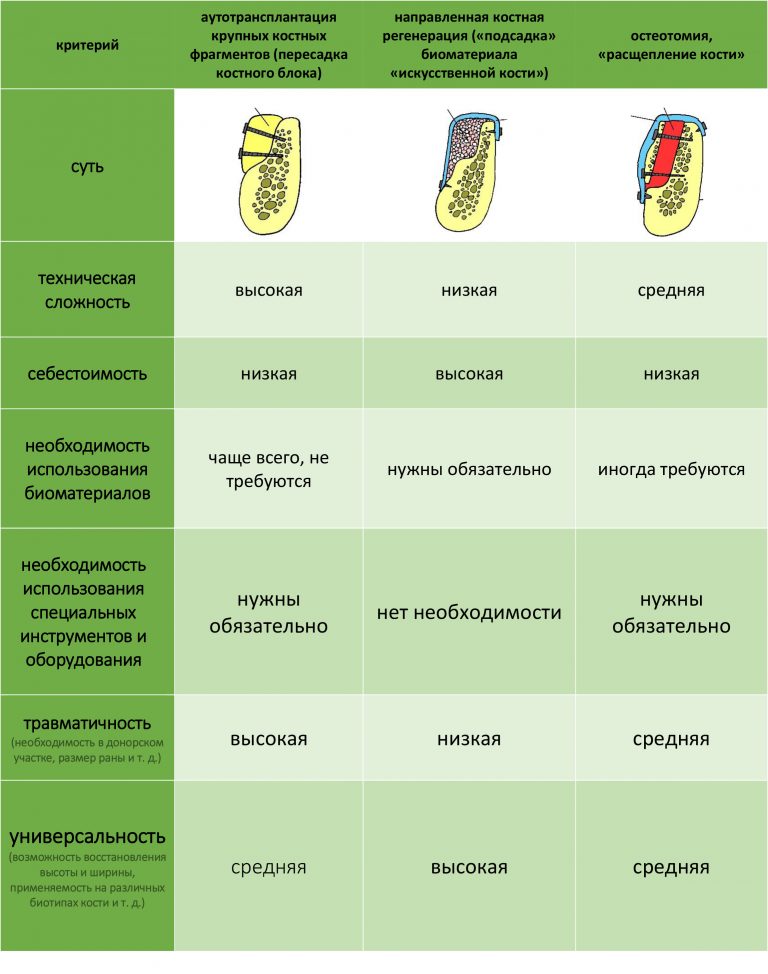
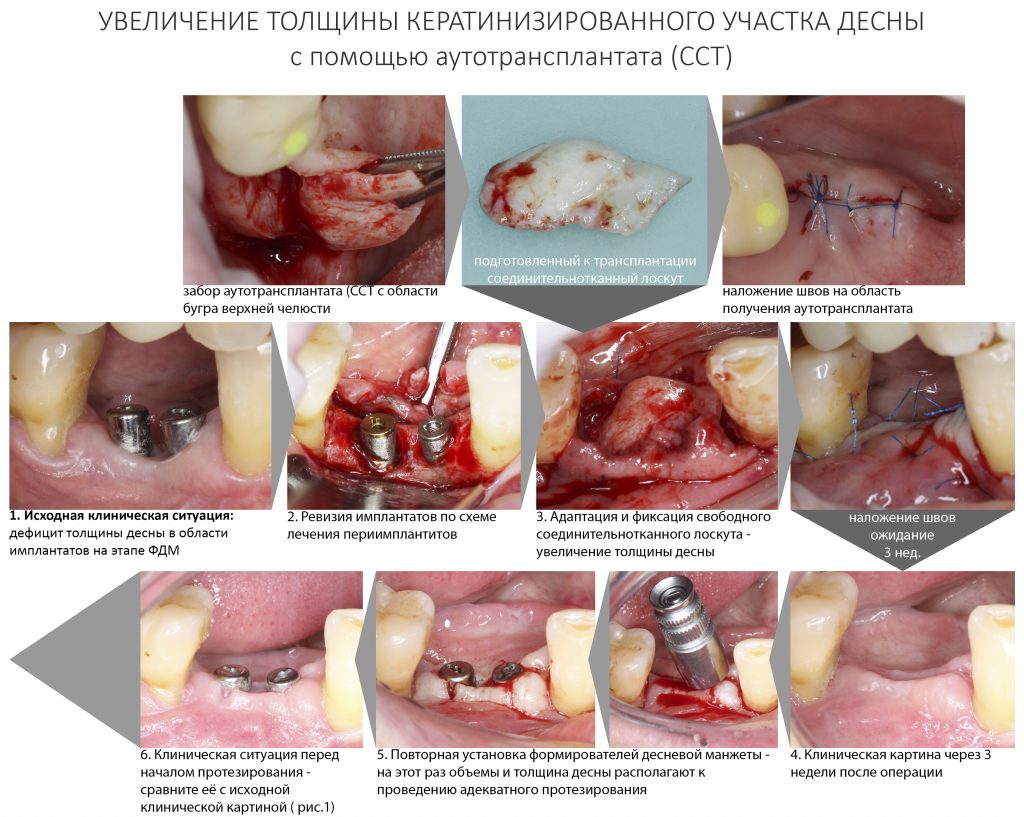
Во-вторых, — и я на это неоднократно указывал, — мы можем «нарастить костную ткань» без использования биоматериалов практически везде и в любом объёме. Кроме того, результат таких операций, как правило, значительно лучше, чем при использовании биоматериалов. Впрочем, я об этом уже писал>>
В-третьих, — в нашей стране давно и успешно производятся биоматериалы для костнопластической и мукогингивальной хирургии, причём, приемлемого качества. Дело осталось за малым — выбить из докторов распространённый миф о том, что от марки графта зависит результат той же остеопластики. (спойлер: на самом деле, ни хрена не зависит).
В-четвертых, рынок биоматериалов настолько широк, их производят везде и в таких количествах, и вообще, конкуренция на этом рынке настолько мощная, что заменить используемые графты или барьерные мембраны не просто, а очень просто. Если замена имплантационной системы для любой клиники — это очень серьёзный шаг, влекущий за собой обучение докторов (ортопеда и хирурга), покупку новых инструментов и компонентов, то биоматериалы мы можем менять хоть каждый день и без особых усилий. И незаметно для окружающих.
В-пятых, мы уже давно отказались от использования импортных пинов, винтов и прочих опорно-удерживающих конструкций в костнопластической хирургии, потому как существующие российские разработки уделывают их как в качестве, так и в доступности. Без лишних сантиментов можно утверждать, что в этом деле мы более, чем конкурентноспособны — и доказательством тому служит наша успешная практика в течение длительного времени.
Где же ложка дёгтя?
Главной ложкой дёгтя в оптимистичной, на мой взгляд, картине с биоматериалами является отсутствие внятной, ясной и вменяемой информации о российских продуктах и, как следствие — недоверие ко всему, что производится в нашей стране. В то время как европейские и азиатские компании тратят тонны денег на исследования, продвижение и маркетинг, наши производители, не имея достаточного бюджета, ограничиваются, в лучшем случае местечковыми врачебными конференциями, в худшем — сборниками никому не нужных студенческих тезисов.
И, если враньём грешат абсолютно все производители биоматериалов, то у наших российских родных оно стало неотъемлемой частью маркетинга, типа «не обманешь — не продашь». Я не понимаю, что мешает просто сказать: «Да, это наши российские материалы, у них такие-то свойства, мы их сделали таким-то образом…. «, но нет же, начинаются разговоры про «факторы роста», «уникальные технологии», «не имеющие аналогов в мире»…. Скажу вам честно — «уникальные технологии, не имеющие мировых аналогов» — это главная фраза, которая заставляет любого здравомыслящего человека отказаться от покупки продукта, сделанного по «секретным технологиям КГБ СССР».
Конечно, мы можем проводить почти весь спектр костнопластических или гингивопластических операций и без использования биоматериалов, но в этом случае нам нередко требуется донорская зона для получения аутотрансплантата, что увеличивает травматичность и сложность хирургической операции, но делает её значительно дешевле. Готовы ли вы потерпеть остеопластику, если она будет дешевле больше, чем наполовину? Решать вам.
А вывод?
Мы на 146% обеспечены необходимыми биоматериалами для костнопластических или гингивопластических операций, а если вдруг все зарубежные производители пошлют нас нах.., мы легко сможем без них обойтись. Да, возможно, что полный отказ от биоматериалов незначительно увеличит травматичность хирургических операций, но, с другой стороны, сделает их существенно дешевле. А еще я очень надеюсь, что российские производители биоматериалов со временем найдут нормальных маркетологов, которые поймут, наконец, что ложь никак не способствует сотрудничеству, особенно долгосрочному.
Вот расклад на остеопластическую операцию. Почти всё, что здесь есть — можно легко и без ущерба заменить на отечественную продукцию.
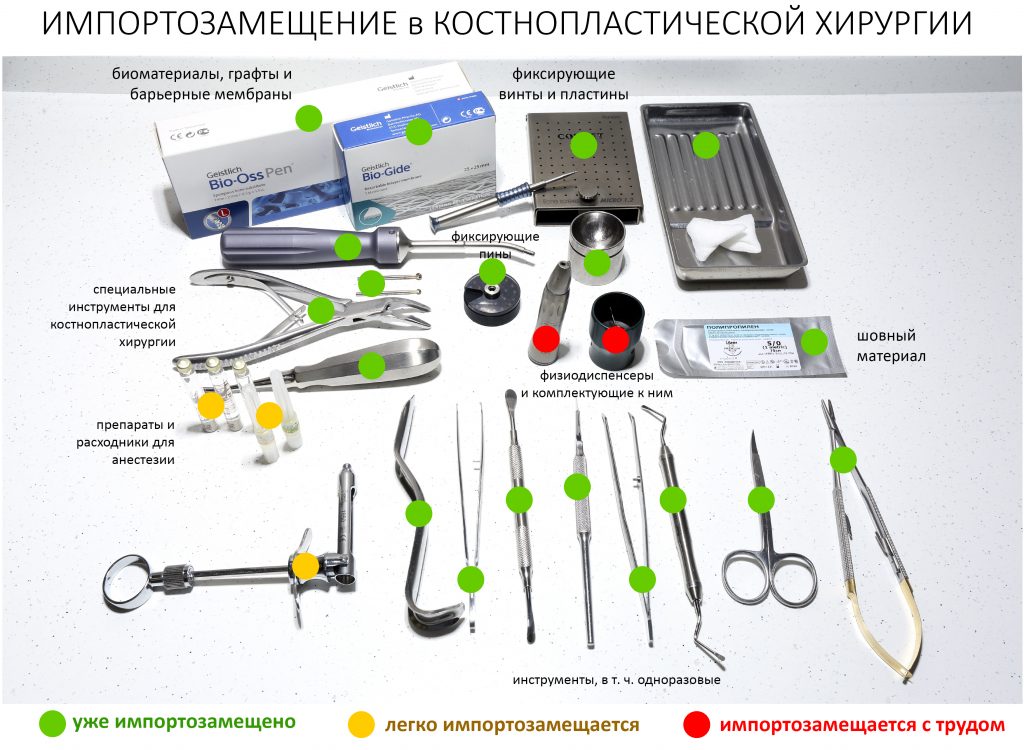
Прочие хирургические манипуляции (удаление зубов, удаление новообразований и т. д.).
Что же касается остальной хирургической стоматологии, то расход материалов и медикаментов в ней крайне незначителен. Однако, для того же удаления зубов мы используем довольно много инструментов, часть из которых (например, режущие) изнашиваются и требуют периодической замены. В остальном, при аккуратном использовании тех же щипцов и элеваторов, срок их службы не ограничен.
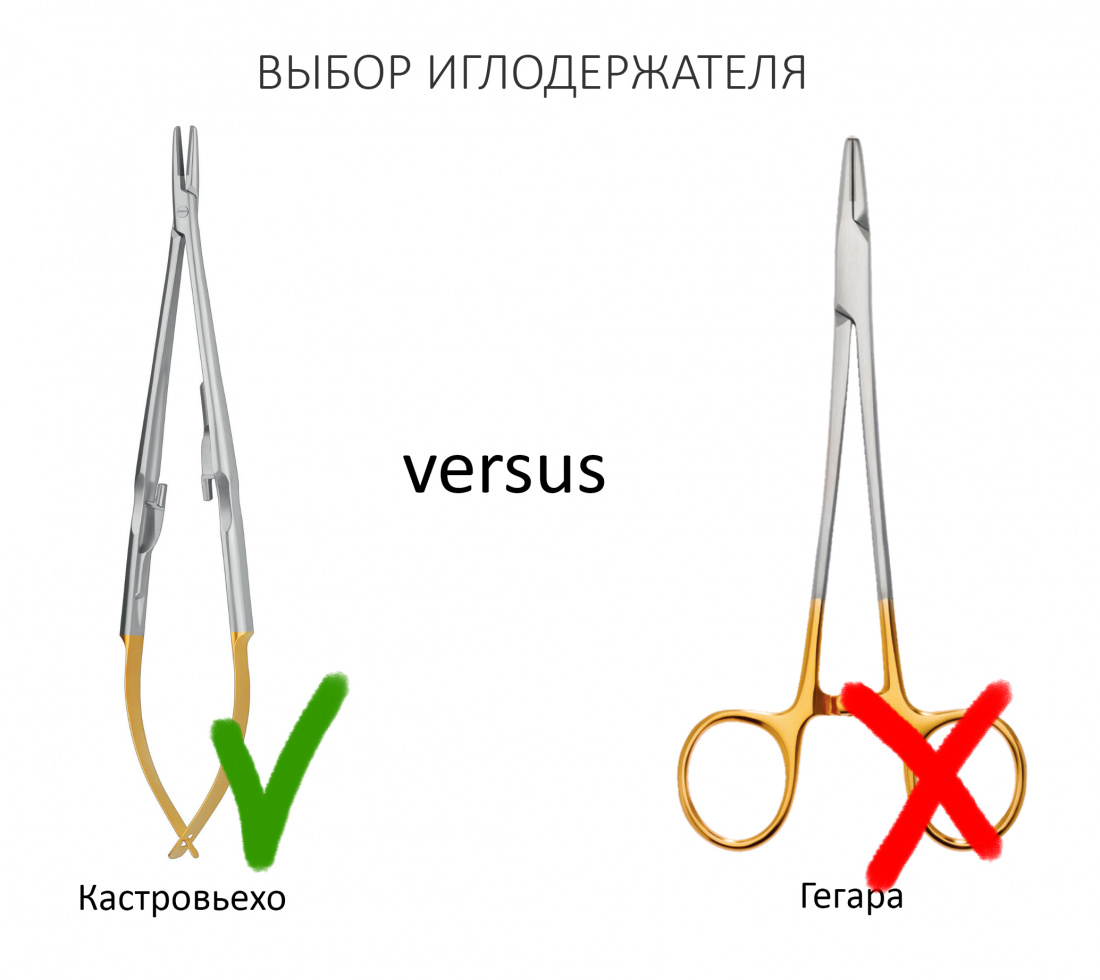
Большинство используемых в хирургии инструментов являются однотипными, т. е. одинаковыми по конструкции и функционалу. Например, прямой элеватор, самый часто используемый инструмент в операции удаления зуба — это всегда прямой элеватор, вне зависимости от производителя и страны производства. Иглодержатель Гегара — это всегда иглодержатель Гегара, пусть даже сделан он в сельской кузнице в горах Пакистана. Локация производителя не влияет на его работоспособность.
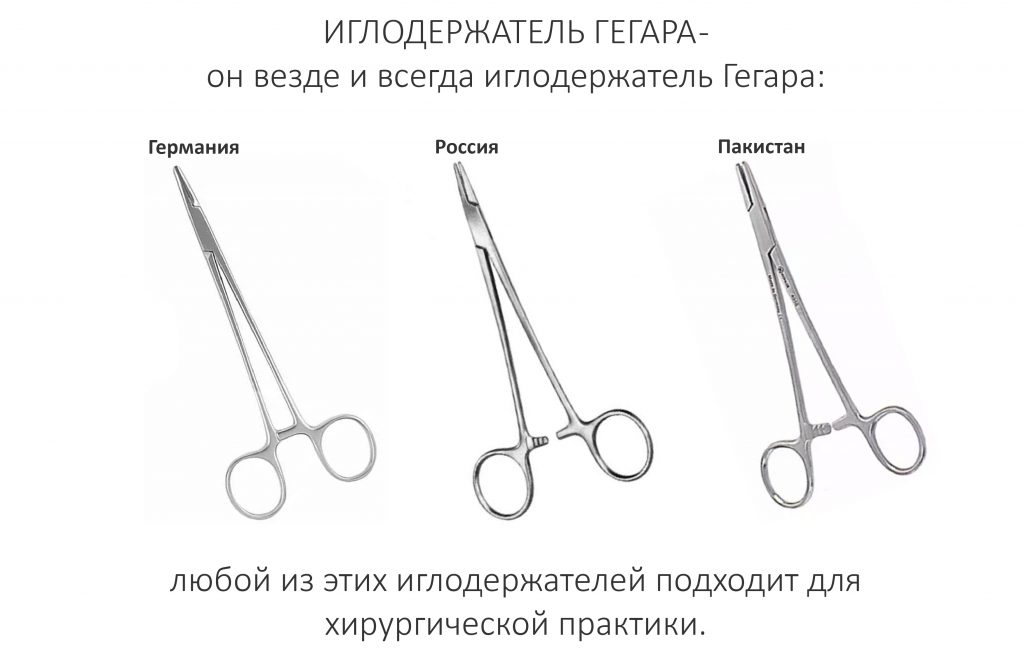
Конечно, есть оригинальные инструменты с продуманной эргономикой, но нет ничего такого, что нельзя было бы повторить на российских предприятиях из российского металла. Да, часть инструментов защищена патентами, но мне ли говорить, куда, при необходимости, можно эти патенты засунуть?
Если мы возьмём сегодняшнюю операцию удаления зуба, то из импортного в ней — только анестетик (который также легко заменяется российскими дженериками):
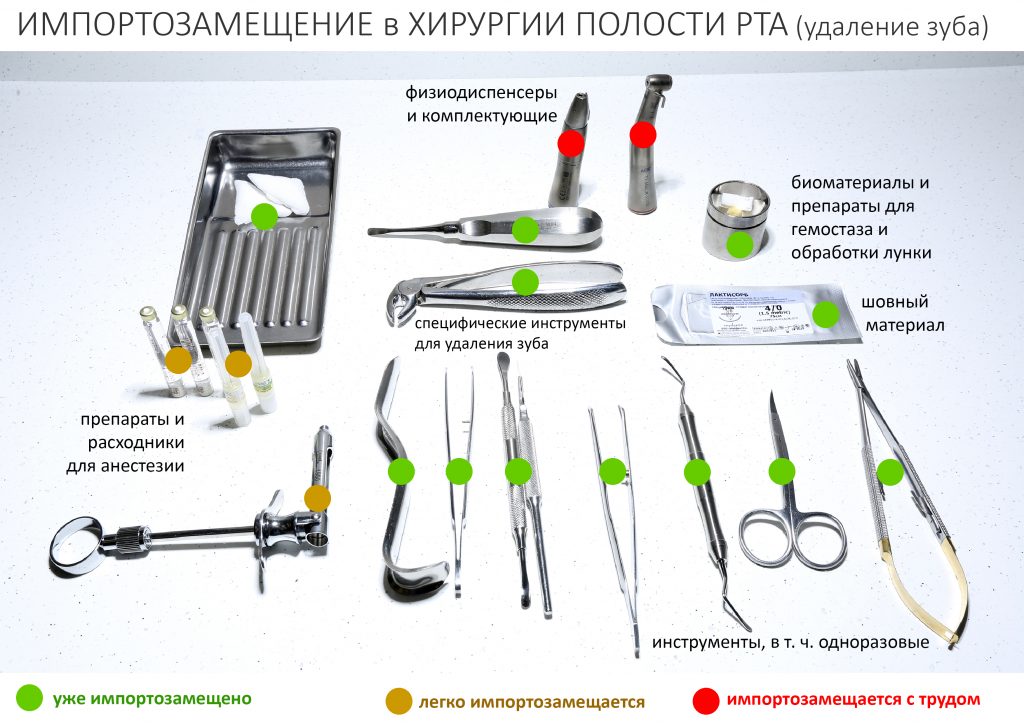
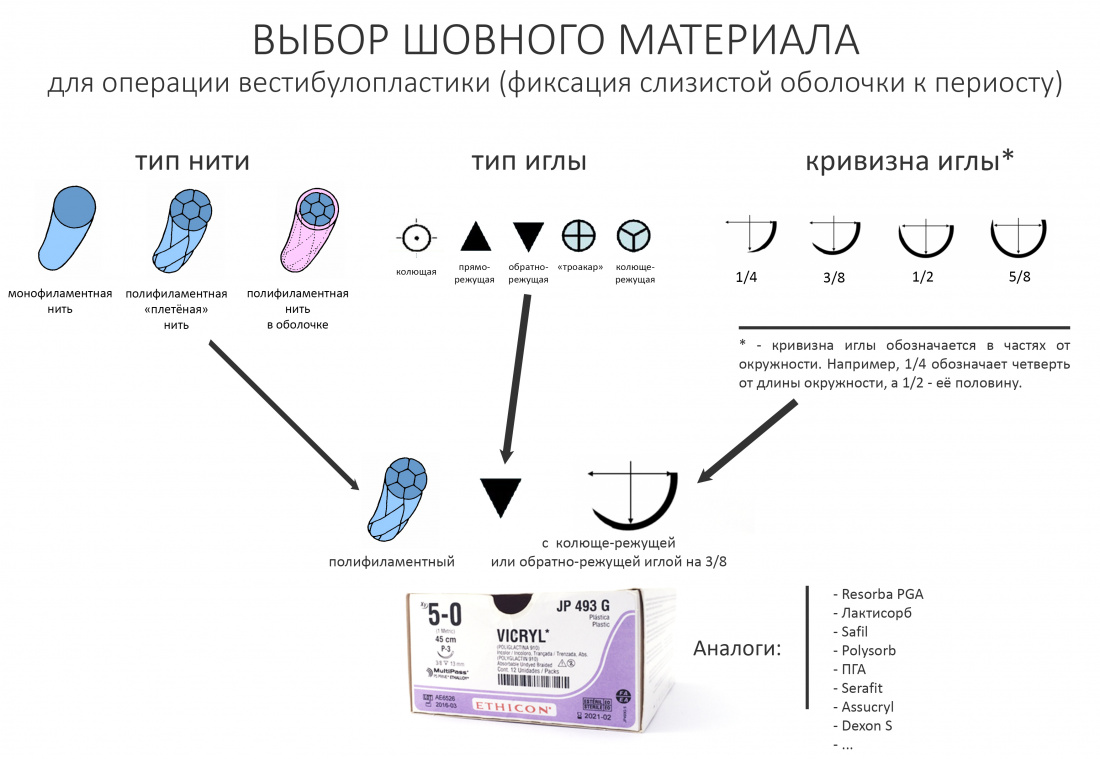
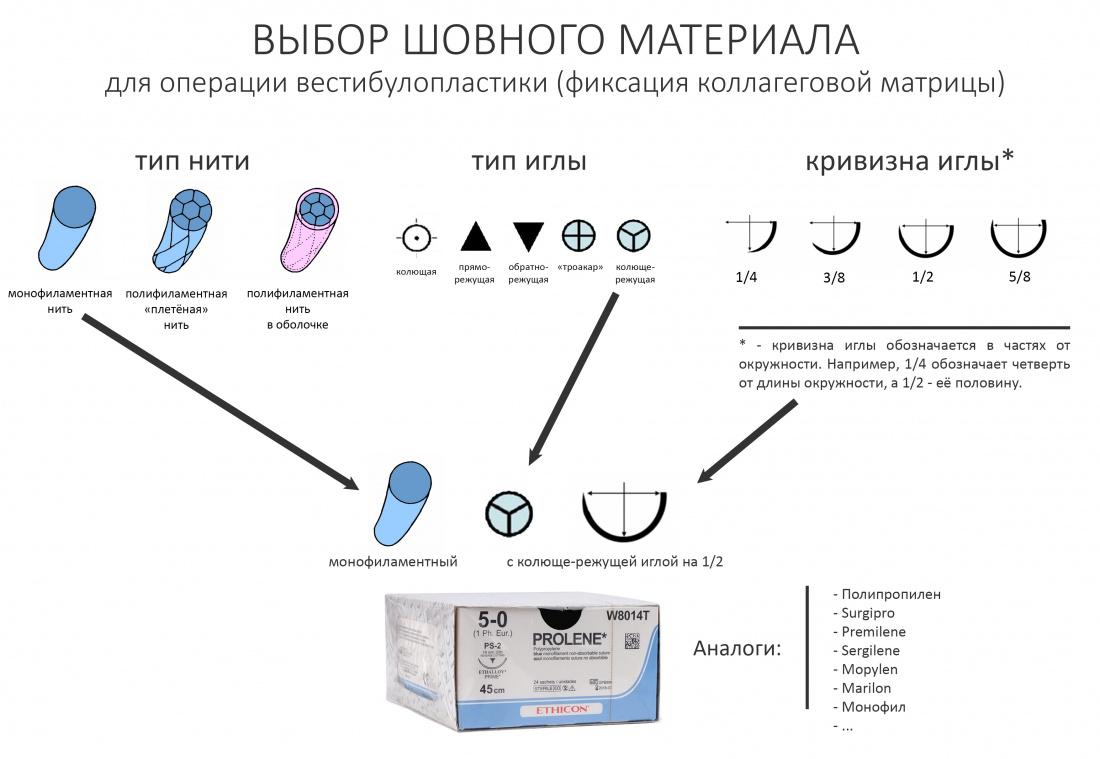
Российские шовные материалы, биоматериалы для гемостаза и обработки лунок зубов не только сравнимы с импортными аналогами, но и уделывают их по целому ряду технических параметров.
То есть, обычная для большинства пациентов и докторов хирургия полости рта уже давным-давно импортозамещена.
Где ложка дёгтя?
Таких ложек несколько.
Одна из них — это пресловутое патентное право, которое всерьез мешает отечественному производителю выпускать действительно эргономичные и удобные инструменты. Создавать новые типы и формы инструментов сложно, дорого и рискованно, а сама хирургия настолько консервативна, поэтому уже много лет доктора пользуются одними и теми же типовыми иглодержателями, зажимами, пинцетами и т. д., которые нередко «прикрыты» патентами. Кроме того, импортные производители давно ввели что-то вроде ГОСТов на свою продукцию — например, типы лезвий для скальпелей или номера кюрет, а они в свою очередь, также охраняются патентным законодательством, что мешает (или мешало) наладить их производство в нашей стране.
Вторая ложка дегтя — это, в принципе, отсутствие конкуретноспособного, по части мелкого инструментария, производства в нашей стране. Да, есть мелкосерийное производство боров и фрез, но его явно недостаточно для того, чтобы обеспечить рынок. Еще хуже обстоят дела с пьезоинструментом и комплектующими к нему — в наличии только импорт, заменять их российскими дорого, сложно и не выгодно.
Третья ложка дёгтя — это отсутствие производства мелких расходников, начиная от аспираторов и пылесосов, заканчивая одноразовыми ретракторами, ирригационными системами, лезвиями, иглами и т. д. Почему-то все хотят производить костнопластические материалы и имплантационные системы, но никому нет дела до всяких нужных мелочей, без которых хирургическую стоматологию никак нельзя назвать современной. К счастью, что ситуация меняется в лучшую сторону — так, мы уже много лет используем покрывное хирургическое бельё, простыни, маски, халаты и т. д. российского производства и находим их намного более удобными, чем импортные.
А выводы?
Если в какой-то стоматологической специальности возможно полное импортозамещение, то это, несомненно, хирургия полости рта и дентальная имплантация. Существующие в нашей стране производства, при условии некоторого внимания к деталям, способны в полной мере закрыть наши потребности как хирургической стоматологии, так и в дентальной имплантологии. Слабым звеном является мелкий инструментарий и, как ни странно, копеечные расходники — из-за низкой рентабельности производить их почему-то никто не торопится. Но, на мой взгляд, у нас есть все возможности исправить ситуацию.
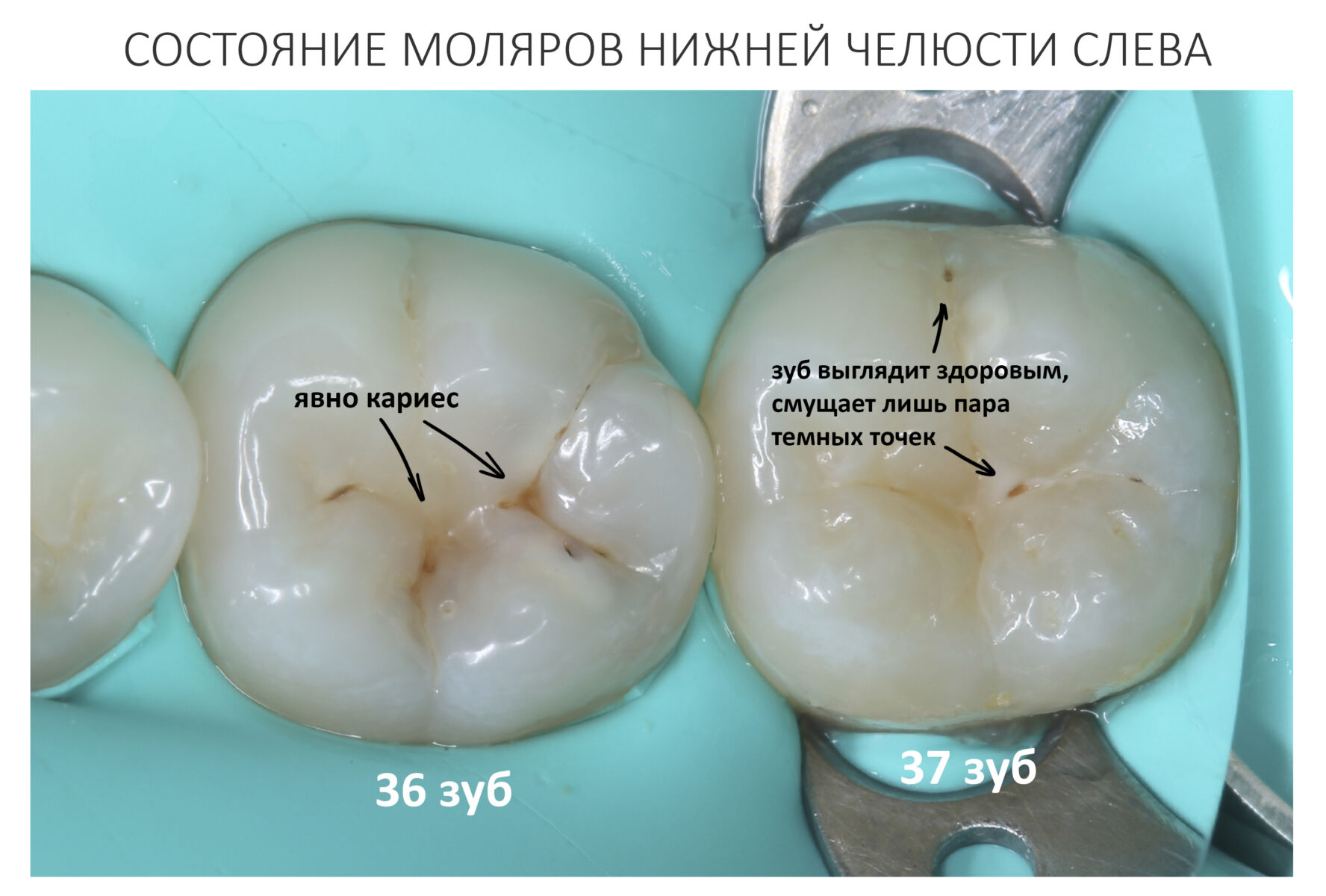
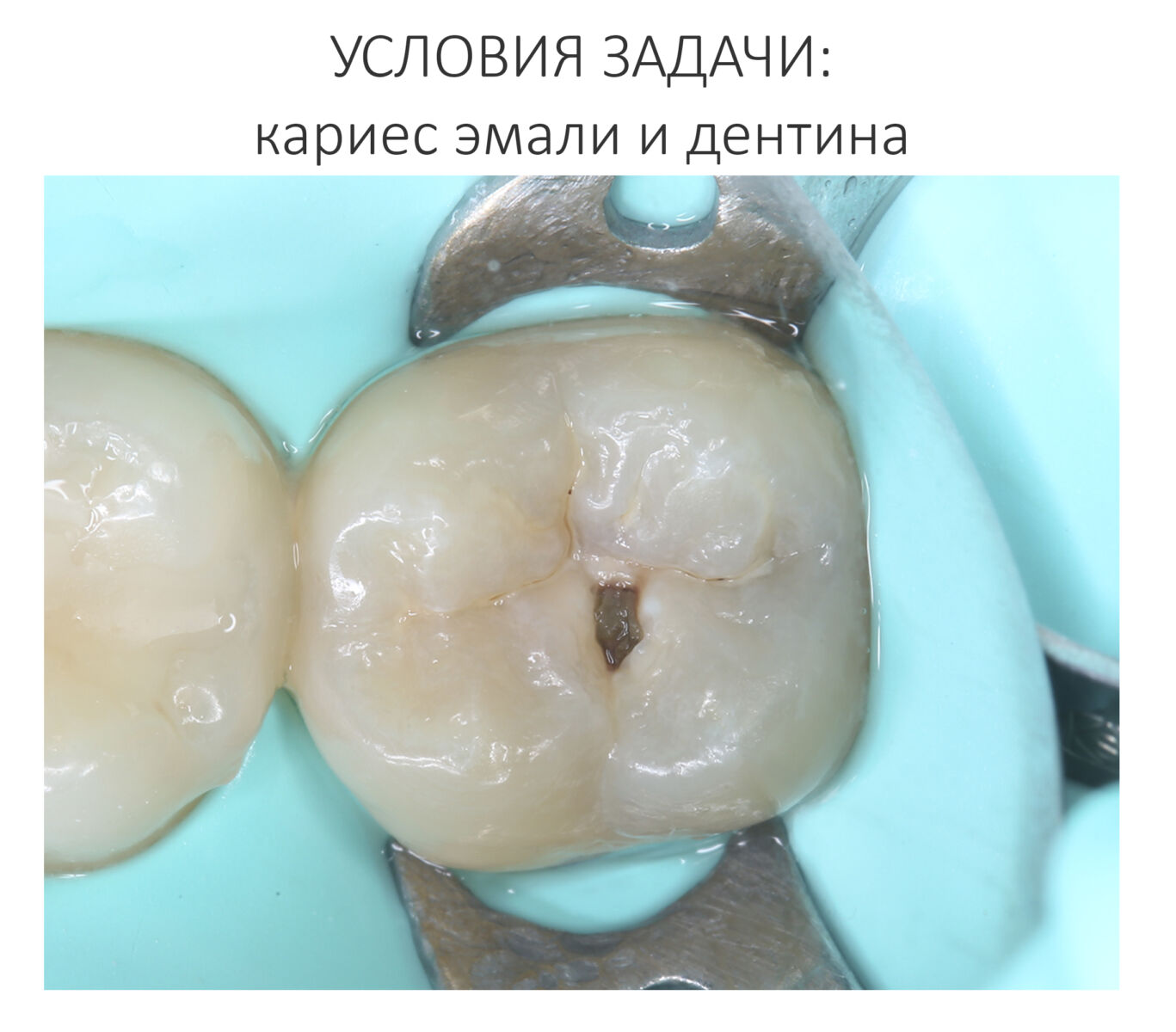
Терапевтическая стоматология — самая востребованная их всех стоматологических специальностей. Действительно, сейчас трудно найти человека, который ни разу не лечил бы зубы, а, когда речь заходит о посещении стоматолога, в первую очередь подразумевается посещение стоматолога-терапевта, специалиста по лечению и реставрации зубов.
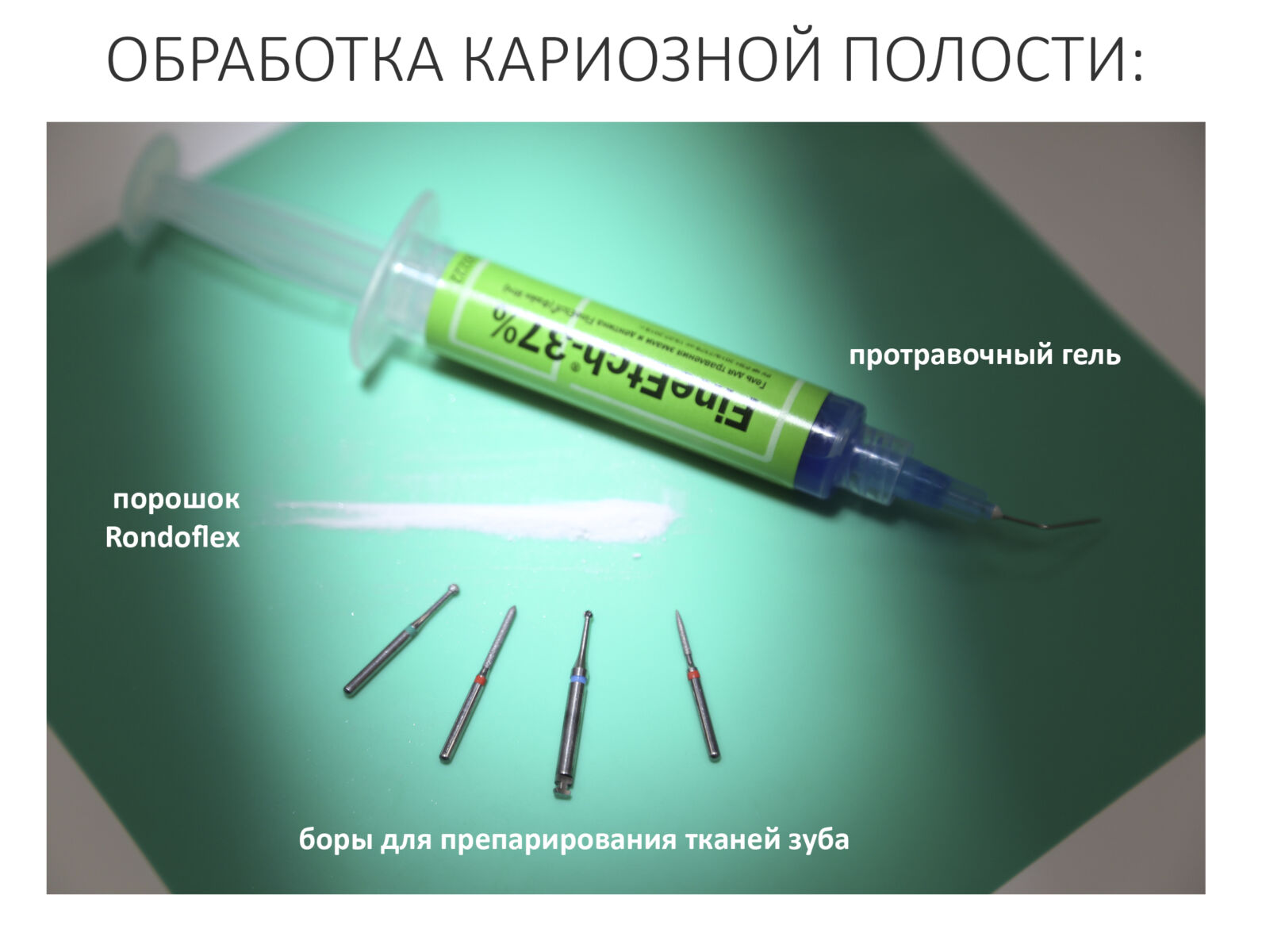
Терапевтическая стоматология — это самая разнообразная и материально-зависимая отрасль в нашей профессии. Если хирургу-стоматологу для полноценной практики нужны лишь инструменты и, возможно, анестетик и шовный, то стоматолог-терапевт при лечении зубов оперирует огромным разнообразием материалов и расходников. Например, вот вам раскладка для лечения обычного кариеса зуба
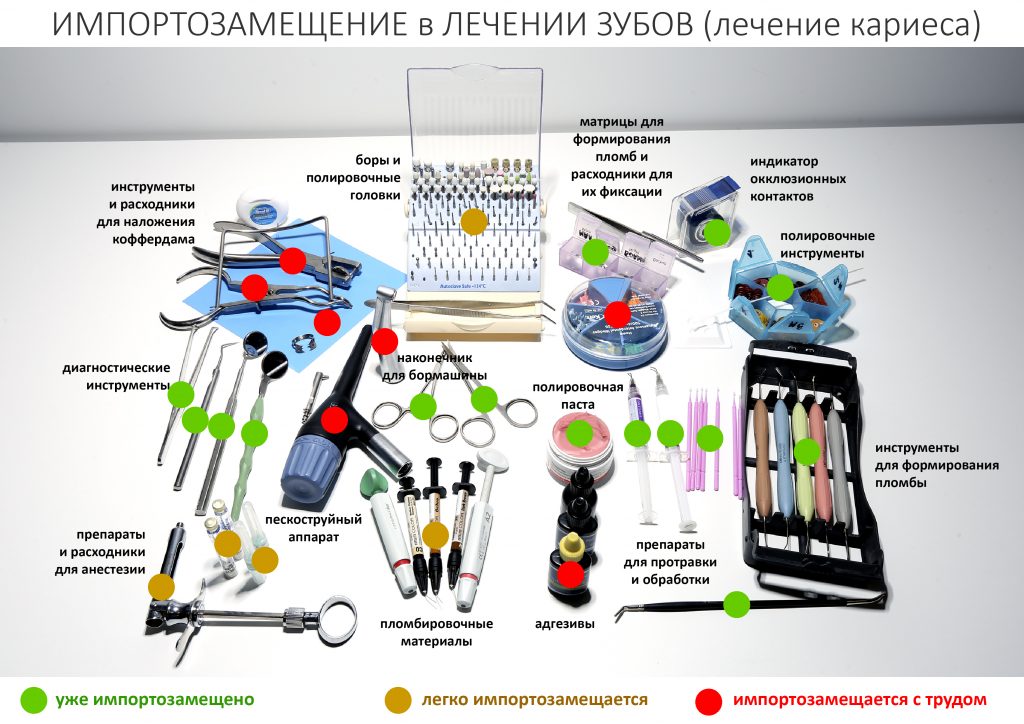
Ежу понятно, что если речь идёт об эндодонтическом лечении или перелечивании зубов, микропротезировании и т. д., расход материалов и инструментов значительно возрастает. При этом стоматологические материалы российского производства устойчиво ассоциируются с «советской карательной стоматологией», воображение как докторов, так и пациентов рисует возвращение к фосфат-цементным, силициновым или даже амальгамным временам, все начинают расстраиваться и паниковать….
А не надо расстраиваться! И, тем более, не нужно паниковать!
Само существование в России предприятий, производящих стоматологические материалы, говорит о том, что не так всё плохо. Причём, некоторые из них обслуживают не только российский рынок, но и экспортируют продукцию в другие страны (в т. ч. в Европу и США).
Инструменты
С основными стоматологическими инструментами, гладилками, штопферами и прочей крупнокалиберной бабуйнёй, нет никаких импортозаместительных проблем. Советский задел в медицинском инструментальном производстве (тот же КМИЗ) производит хорошие годные инструменты в достаточном количестве. Кроме того, есть небольшие компании, освоившие мелкосерийное производство тех же зондов, гладилок и зеркал, поэтому в этой части мы можем говорить об уверенном импортозамещении.
С мелким инструментарием ситуация посложнее. Боры для препарирования кариозных полостей, эндодонтические инструменты для лечения каналов, производимые в нашей стране, пока не отличаются разнообразием и лишь с недавнего времени более-менее соответствуют недорогим импортным аналогам в плане качества и физических свойств.
Намного лучше выглядит ситуация с абразивами — для шлифовки и полировки зубов, пломб и вкладок мы давно используем ленты, диски и полировочные головки российского производства, они ничуть не хуже импортных, а в чём-то даже лучше.
Материалы
В первую очередь, химия и медикаменты для обработки кариозных полостей и корневых каналов. Гипохлорит — он и в Африке гипохлорит, а потому никакого существенного преимущества импортные растворы гипохлорита не имеют — многие стоматологи с успехом используют препараты российского производства. То же самое можно сказать про протравки, антисептики, и т. д. Тут с импортозамещением всё в порядке.
Несколько сложнее, но не критично, обстоят дела с пломбировочными материалами. Здесь происходит примерно то же, что и с имплантатами.
Во-первых, российский стоматологический рынок — это рынок №1 для многих крупных производителей стоматологических материалов. Конкуренция на нём довольно высока, и все прекрасно понимают, что утраченные с отступлением позиции на этом рынке будут быстро замещены аналогичным продуктом других, более здравомыслящих компаний. И что в случае ухода, лёгкого возвращения не будет.
Во-вторых, не существует уникальных пломбировочных материалов. Все существующие в мире компании делают примерно одно и то же, а это значит, что ухода европейских или американских компаний из России никто не заметит, из-за быстрого замещения их продукции корейцами, японцами или кем-нибудь еще. Пациенты совершенно точно этого не заметят.
В-третьих, за исключением разве, что суперэстетичных мегареставрационных нанокомпозитных ультраматериалов (каковые, на самом деле, используются не так уж и часто), в России есть производство пломбировочных материалов, в т. ч. светового отверждения. Конечно, сделать незаметную пломбу в эстетически значимой зоне с их помощью не так уж и просто, но для восстановления зубов под коронки, реставрации кариозных дефектов моляров и премоляров они вполне подходят.
А где ложка дёгтя?
По сути, она там же, где ложка дёгтя в хирургии полости рта и имплантологии — почти полное отсутствие интереса к производству мелких и дешевых расходников, от аспираторов до компонентов для наложения коффердама, без которых сейчас сложно представить качественную терапевтическую стоматологию. Кроме того, в эндодонтии (лечении корневых каналов) этапы лечения группируются в целостные методы, для каждого из которых выпускается свой набор инструментов и материалов. Например, «метод латеральной конденсации», «метод горячей гуттаперчи» и т. д., причём почти всё в этих методах, от плагеров до силеров защищено патентами, что осложняет их производство вне стен патентовладельца. Отсутствие вменяемых реставрационных материалов, а также адгезивов российского производства также никак не способствует их широкому распространению в стоматологической практике.
А выводы?
Для российского производителя нет никаких препятствий для того, чтобы наладить производство латексных коффердамных листов, клампов, аппликаторов и т. д., но из-за низкой рентабельности этим почему-то никто не хочет заниматься. Но прогресс в области импортозамещения, несомненно, есть — если десять лет назад стоматологи презрительно фыркали при виде российских инструментов и материалов, то сейчас они всё больше и больше появляются в нашей практике, что не может не радовать.
Отдельного внимания заслуживают абразивные инструменты и материалы — они более, чем конкурентноспособны не только на российском, но и на мировом рынке. Чего нам действительно очень не хватает, так это композитных реставрационных материалов и адгезивов, но эта проблема легко и незаметно может быть решена нашими азиатскими партнёрами.
В принципе, при должном настроении и правильном менеджменте, импортозамещение в терапевтической стоматологии вполне может достичь 85-90% по инструментам и материалам.
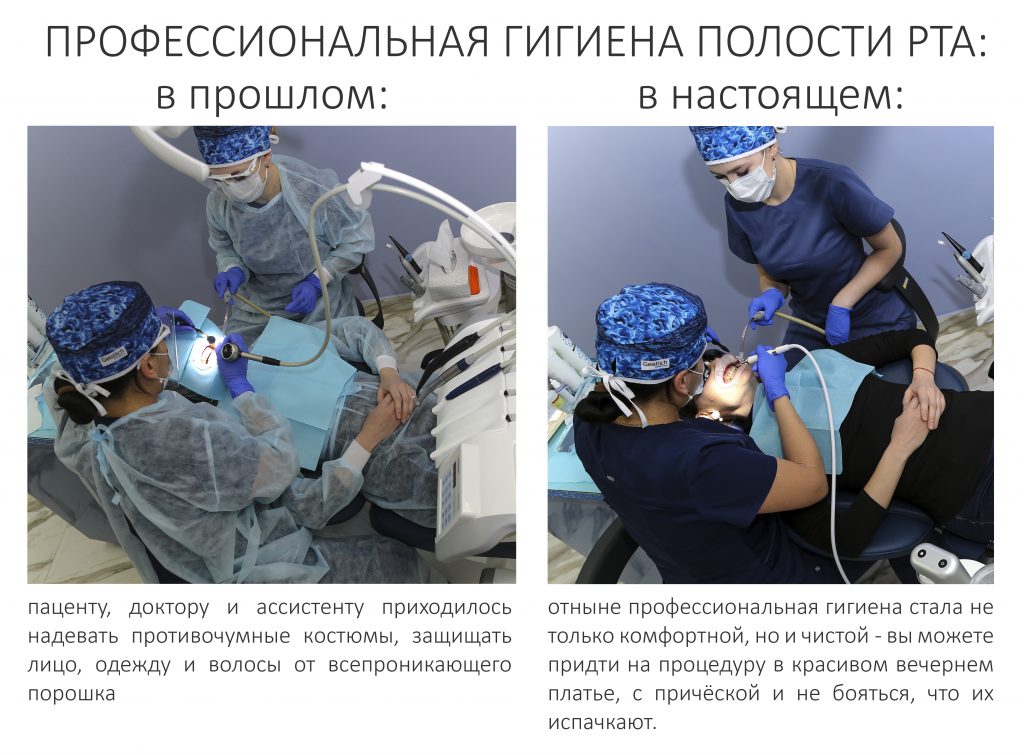
Несмотря на то, что её относят к терапевтической стоматологии, в нашей клинике профессиональной гигиеной полости рта занимается отдельный специально обученный доктор, а потому я решил выделить гигиену и профилактику в отдельную стоматологическую специальность.
Вот так выглядит расклад на стандартную процедуру профессиональной чистки зубов:

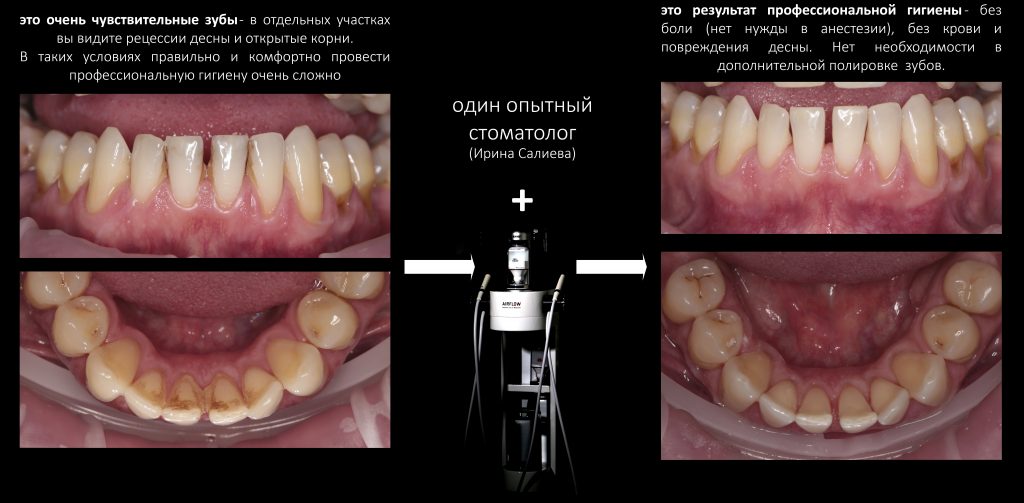
И вот здесь, если честно, поводов для оптимизма у меня немного. Хотя бы по причине того, что в нашей стране профессиональная гигиена полости рта всегда была где-то на задворках стоматологии, хотя сейчас это одна из самых востребованных и важных стоматологических процедур.
Главным расходным материалом в этом направлении являются специальные препараты (порошки и пасты), с помощью которых удаляют зубной налёт. И несмотря на то, что сейчас есть порошки отечественного производства (например, ВладМива), производители гигиенического оборудования категорически не рекомендуют их использовать, а стоматологи боятся угробить дорогостоящую технику неоригинальными материалами. В общем, нам просто необходимы герои, готовые рискнуть своими гигиеническими аппаратами за сотни тысяч и показать всем, что отечественные порошки — вполне норм. Но героев пока не видно.
Не производятся насадки для ультразвуковых пьезоинструментов, не производятся наконечники для air-flow, и максимум, на что мы можем рассчитывать — это отечественные полировочные пасты и ручной инструмент, вроде кюрет. И, вроде как, это повод расстроиться и запаниковать, но…
Не надо расстраиваться! И не нужно паниковать!
Один из лидеров в производстве ультразвуковых стоматологических приборов и мелкого оборудования — это японская компания NSK. Японцев серьезно беспокоит то, что китайские умельцы давно научились копировать их продукцию, и качество этой продукции растёт из года в год. Более того, перенос производства тех же подшипников, пьезоэлементов и т. д. из Японии в Китай привёл к тому, что китайцы и сами начали делать неплохие, в общем-то, ультразвуковые аппараты и комплектующие к ним. Причём, по цене в 2-3 раза дешевле, чем японцы. Так что без ультразвуковых насадок и оборудования мы не останемся, это совершенно точно.
Что же касается Air-Flow, то это вообще торговая марка компании EMS (Швейцария) со всеми вытекающими. Конечно, у нас производят порошки, но их использование сравнимо с установкой на Бэнтли колодок производства ООО «Гагаринский завод тормозных колодок» — технически это возможно, но вот что будет с самим Бэнтли и его водителем, — это большой-большой вопрос.

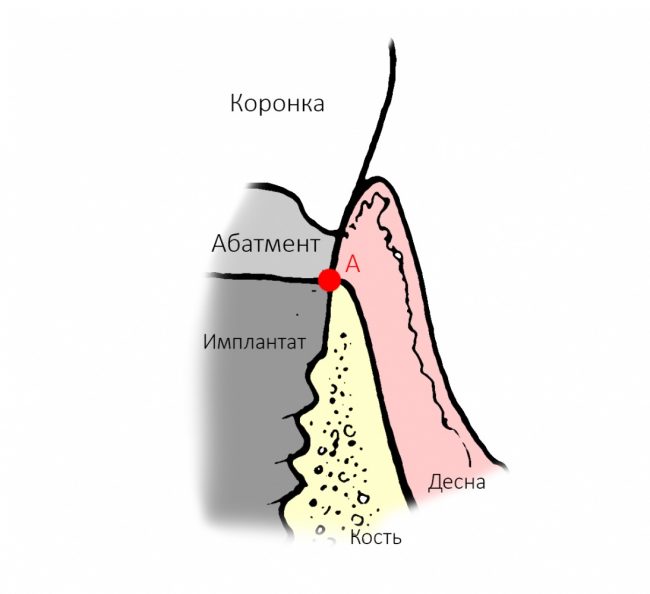
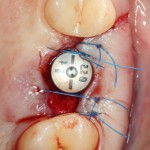
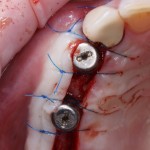
В последнее время я часто слышу от пациентов просьбы закупить побольше протетических компонентов для уже установленных имплантатов, поскольку многие из них всерьёз опасаются, что введенные против нашей страны санкции приведут к невозможности завершить протезирование. Подобные настроения царят и в клиниках, вложившихся в покупку брендового оборудования (типа диспенсеров MixStar от DMG) и поставивших себя в зависимость от поставок каких-то конкретных брендовых материалов. Все вокруг начинают расстраиваться и паниковать: пациенты думают, что не смогут закончить своё лечение так, как планировали, а доктора переживают из-за того, что им вновь придётся готовить материалы «вручную».
А не нужно расстраиваться! И, тем более, не надо паниковать!
На самом деле, протезирование зубов — это еще одна стоматологическая специальность, импортозависимость которой сильно преувеличена. Более, того, я буду не далёк от истины, если скажу, что это вторая после хирургической стоматологии отрасль нашей работы, где мы близки к полному импортозамещению. И вот, почему:
Во-первых, развитие цифровых технологий, начиная с внутриротового сканирования, заканчивая 3D-печатью и высокоточным фрезерованием, снижают нашу зависимость от расходников: оттискных масс и слепочных материалов. Подорожавшие в 3-4 раза силиконовые массы и сбежавшая с российского рынка компания 3М (один из лидеров отрасли), как мне кажется, только ускорят переход на цифру как стоматологических клиник, так и зуботехнических лабораторий. Уже сейчас доля «безслепочных» протетических конструкций в некоторых продвинутых клиниках достигает 60-80% — а ведь 5-10 лет назад мы, снимая оттиски импортной силиконовой массой и отливая модели из импортного (о, ужас!) гипса и мечтать об этом не могли.
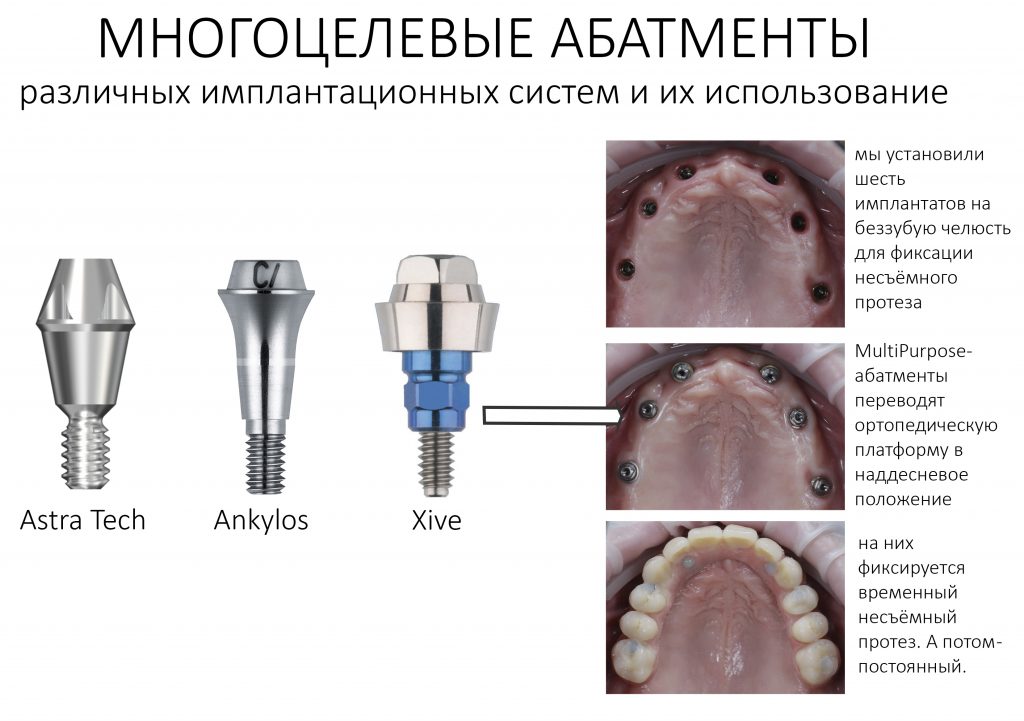
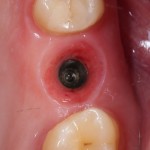
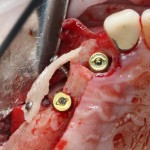
Во-вторых, и тут я буду с вами откровенен, крайне мало зуботехнических лабораторий и клиник используют оригинальные компоненты для протезирования на имплантатах. Просто потому, что это дорого и не всегда удобно. В нашей стране и ближайших дружественных государствах существует развернутое производство т. н. «реплик» и «аналогов» наиболее востребованных компонентов большинства имплантационных систем — с каждым годом их качество растёт, а цена остаётся в несколько раз ниже, чем у оригинала.

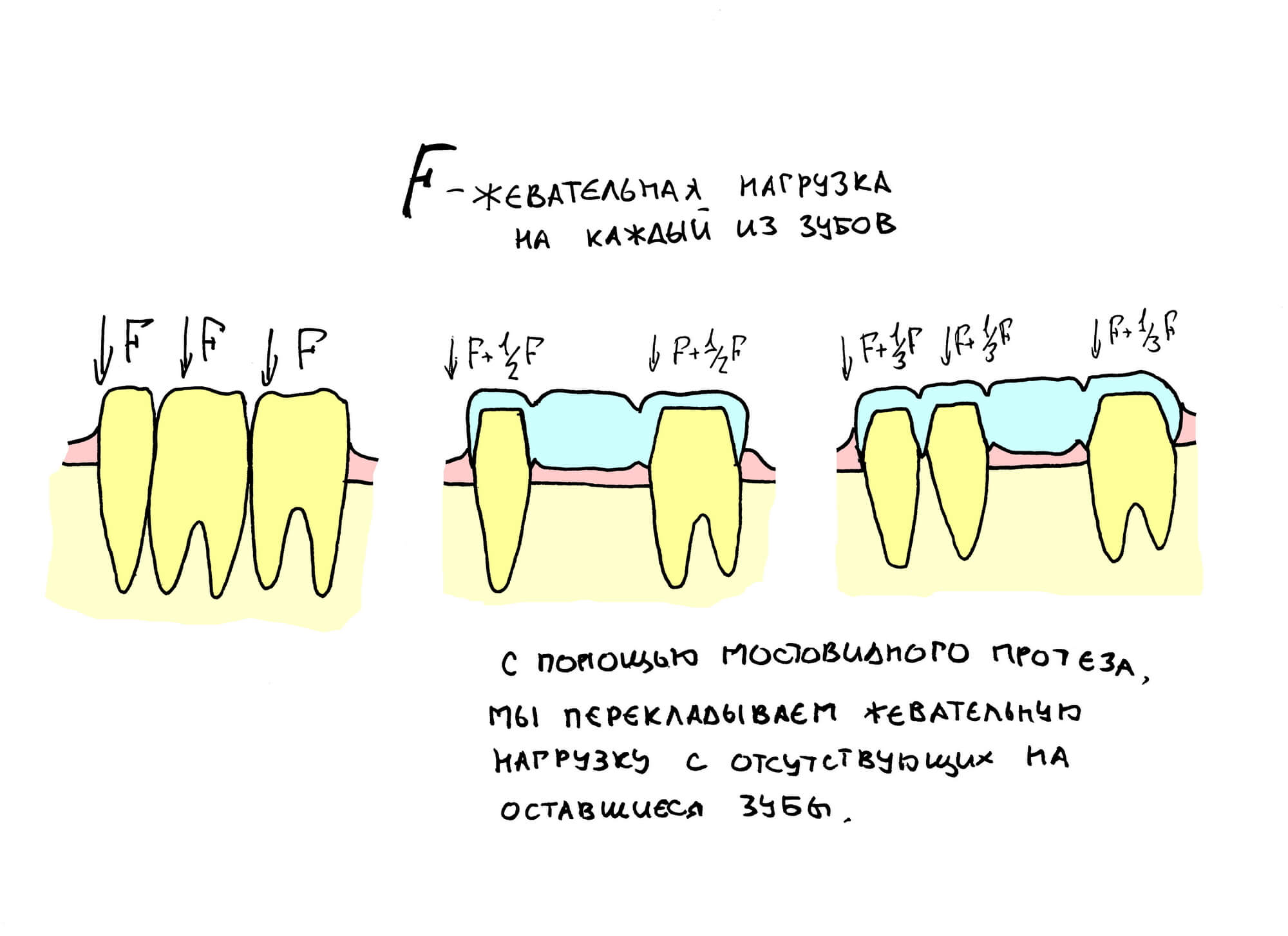
При нормальном раскладе, на каждый проданный имплантат должен продаваться один абатмент или какой-другой опорный компонент, т. е. соотношение в продажах должно быть 1:1. Пару лет назад, когда я писал вот эту статью>>, мне дали ознакомиться с исследованием, в ходе которого выяснилось, что соотношение в продажах имплантат/абатмент для некоторых имплантационных систем составляет 10:1 или даже 13:1 — а это означает, что девять имплантатов из десяти протезируются неоригинальными (читай, контрафактными) компонентами. И если тогда мы все воспринимали это как серьёзную проблему, влияющую на качество лечения, гарантийные обязательства производителя и т. д., то в нынешних условиях это вполне может быть спасением. Особенно с учётом того, что точность изготавливаемых у нас компонентов для протезирования на имплантатах сейчас ничуть не хуже, чем у оригинальных.
В-третьих, большую часть зуботехнических материалов, таких как керамические массы, оксид-циркониевые диски, блоки для фрезерования и прочие материалы мы получаем из Китая, Индии, Вьетнама и т. д. Японские компании также не спешат перекрывать экспорт, поскольку для них это смерти подобно — там понимают, что их тут же заместят китайцы.
В-четвертых, в нашей стране давно налажено производство оттискных масс, как силиконовых, так и альгинатных, у нас есть свои паттерн-массы, композиты, акриловые массы для изготовления протезов и гарнитуры зубов. Да, пусть они не такие удобные в работе, как брендовые DMG или 3M. Но если учесть, что качество протезирования зависит исключительно от ортопедов и зубного техников — а они у нас лучшие в мире, — то большинство наших пациентов даже не заметят проведённого импортозамещения.
Другими словами, ситуация с протезированием зубов мне не кажется патовой, а скорее наоборот — это время возможностей для наших докторов, зубных техников и производителей.
А где ложка дёгтя?
Это строгие связки между оборудованием и материалами. Простой пример из жизни — это картриджи и расходники для принтеров, — вы не можете использовать иные, кроме выпускаемых самим производителем. Пример из стоматологии — вы купили супердорогой мегафрезер для клинического изготовления коронок, что-то вроде этого:

а он использует только оригинальные керамические блоки, выпускаемые производителем этого оборудования. Что-то вроде таких:

С одной стороны, всё это красиво, модно и молодёжно, с другой — вы сами того не осознавая, загнали себя в зависимость от воли и настроений производителя. Если он завтра перестанет возить вам керамические блоки, то всё ваше оборудование за много миллионов рублей превратится в набор радиодеталей, ибо с другими материалами оно работать не может. Конечно есть добрый АлиЭкспресс и китайские производители — но вы уверены, что использованием китайских блоков вы не угробите дорогостоящее оборудование?
Весьма уязвимой точкой является для нас программное обеспечение для работы всего цифрового оборудования, от программ 3D-сканирования и томографии до этих ваших экзокадов. Зачастую оно построено таким образом, что может обновляться по желанию производителя, а потому ничто не мешает ему объявить все выданные в России лицензии и ключи недействительными, тем самым обрубить нам возможность баловаться 3D-моделированием на работе. Ежу понятно, что наши ловкие хакеры сломают ключи, а половина программ, использующихся в клиниках и лабораториях вообще левые, но, тем не менее, в отсутствии отечественного ПО для цифровой стоматологии лично я вижу серьёзную проблему. Причём такую, что может осложнить нашу жизнь в любой момент, хоть сегодня. Хоть через 15 минут.
Еще один неприятный факт совпадает с таковым у терапевтов-стоматологов — это отсутствие вменяемых российских инструментов для работы. Если зуботехнические моторы, шлиф-машины, вакуум-формеры и печи мы научились делать, то вот с прецизионными низкоскоростными наконечниками для препарирования зубов под те же виниры-коронки у нас просто беда. Да, Китай решит нашу проблему, но хотелось бы, чтобы мы решили её без помощи со стороны Большого Брата.
А выводы?
Скажем так, было время, когда в стоматологической практике почти не было модной цифровой техники для сканирования и фрезерования, а вместе с ней — всего этого дорогостоящего оборудования с его дорогостоящими и дефицитными, на сегодняшний день, материалами. Если кто забыл, то было это каких-то 10 лет назад — и разве мы тогда протезировали хуже, чем сейчас? Нет.
Во многих провинциальных городах нашей огромной страны всех этих ваших сканеров-хуянеров в глаза не видели. Но там работают нормальные врачи, и нередко качество их работы ничем не хуже, а зачастую даже лучше, чем в самых пафосных-распафосных клиниках любой из столиц.
Пройдёт некоторое время прежде, чем у нас появятся собственные зуботехнические расходники, в этом у меня нет никаких сомнений. Появится программное обеспечение. Чуть сложнее будет с оборудованием, но, к счастью, дружба с Китаем крепнет не по дням, а на дрожжах.
В общем, до полного импортозамещения в зубном протезировании осталось сделать немного — и мы это обязательно сделаем.
Сразу откинем детскую ортодонтию — пластинки и прочие съемные аппараты для коррекции прикуса издавна изготавливались в российских зуботехнических лабораториях из российских материалов, а потому импортом в этом направлении мы почти никогда не пользовались. И, слава Б-гу, пользоваться не будем.

С исправлением прикуса у взрослых всё сложнее, но не критично.
Начну, пожалуй, с того, что все эти модные каппы, элайнеры, флексилайнеры и прочие инвизилайнеры давно научились делать в России, благо, это дело прибыльное и благодарное — стоят копейки, продаются за бешеные сотни тысяч. Т. е. широко рекламируемое «исправление прикуса без брекетов!!!!!!1111» уже давно импортозаместилось самостоятельно, без всяких санкций.
То же самое можно сказать про ортодонтические миниимплантаты, используемые для т. н. «анкоража». Мы импортозаместили эту продукцию лет пятнадцать назад просто потому, что наши минивинты лучше, чем импортные во всех отношениях. Удивительно, но во всём, что касается изделий из титана — мы впереди планеты всей.
С брекетами ситуация сложнее.
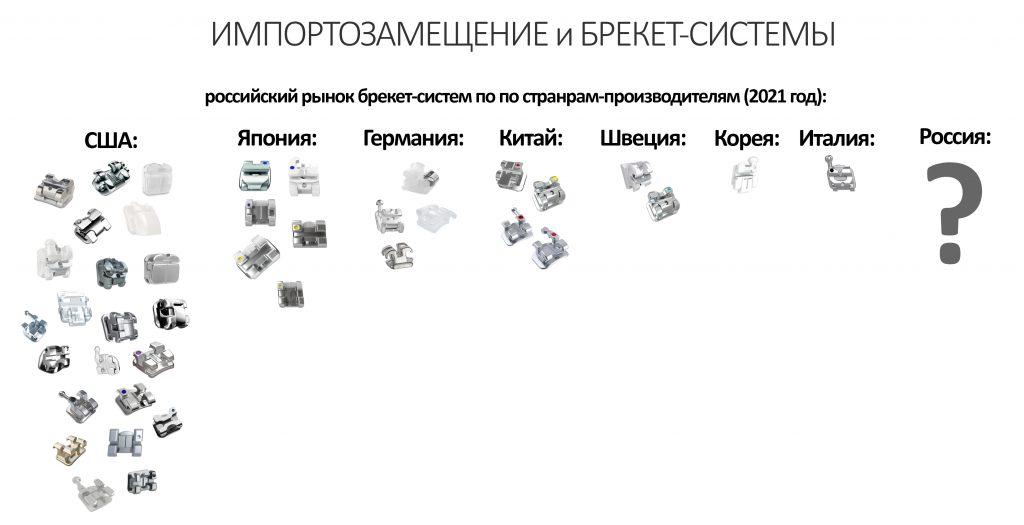
В нашей стране есть мелкосерийное производство брекет-систем, чаще всего это реплики слегка устаревших наиболее популярных импортных брекетов. То есть, для производства необходимого у нас есть и технологии, и оборудование, однако пресловутое патентное право препятствует широкому распространению отечественных ортодонтических аппаратов. Проводить в жизнь оригинальные разработки (а таковые у нас есть и их немало) долго и дорого — это понятно, если знать средний срок ортодонтического лечения.
А где ложка дёгтя?
Как и в случае с протезированием зубов, ложек дёгтя несколько.
Первая ложка дёгтя связана с особенностями ортодонтии как стоматологической специальности. Исправление прикуса — штука долгая и не всегда понятная даже для врачей. Чтобы создать оригинальный ортодонтический аппарат, что называется, с нуля, необходимо очень много времени. Ну, судите сами — средний срок ортодонтического лечения — 18-24 месяца, эффективность лечения зависит от массы факторов, из которых выделить объективное и измеримое не всегда возможно. Создать имплантационную систему, новый пломбировочный материал и т. д. намного проще и быстрее: 1 год проектирования, 2-3 года предклинических и 3-5 лет клинических испытаний — и можно в продакшн. Поэтому да, действительно, проще скопировать проверенные и широко используемые брекет-системы, чем проектировать что-то по-настоящему новое.
Вторая ложка — это консерватизм и инертность ортодонтического сообщества, более категоричная, чем в других медицинских специальностях. Имплантолог ждёт «результата» своей работы 4-6 месяцев, ортопед и стоматолог терапевт могут делать выводы о результате практически сразу, а вот ортодонт…. ортодонту нередко необходимо несколько лет, чтобы увидеть результат проведённого лечения.
И, наконец, третья ложка — об этом даже смешно говорить, — это отсутствие отечественных расходников для ортодонтии — специальных лигатур для брекетов, клея и прочей дешевой ерунды, производством которой в нашей стране никто не заморачивался, поскольку это действительно дешевая, хотя и очень важная для работы ерунда. Впрочем, это характерно для всех стоматологических специальностей.
А выводы?
Опять же, если не брать детскую ортодонтию и все эти ваши флексилайнеры-элайнеры (имеющие, кстати, очень ограниченные показания), то импортозамещение в ортодонтии будет самым сложным. С другой стороны, если скатать из всех патентов большой бумажный комок и швырнуть его в мусорную корзину, то это развязало бы руки нашим производителям и позволило, по крайней мере, в первое время производить знакомые докторам по конструктиву брекет-системы.
А что еще?
За границами стоматологических специальностей остаются обработка и стерилизация инструментов, дезинфекция кабинетов, соблюдение санитарно-гигиенических норм и т. д. Ежедневно мы расходуем огромное количество химии для того, чтобы лечение в нашей клинике было безопасным. Кроме того, на стоматологические установки нужно подавать воду и воздух, одновременно отводить пыль, слюну и всё, что образуется во время лечения. Для этого все установки подключены к воздушным компрессорам, водопроводу, канализации и специальным вакуумным системам аспирации.
К счастью, для стерилизации и дезинфекции у нас есть как российское оборудование, так и российские химпрепараты и расходники. Слава ковиду, в 2020-м году наша страна полностью импортозаместила всё необходимое для безопасной работы стоматологической клиники.
Воздушные компрессоры и вакуумные аспираторы также выпускаются в нашей стране в достаточном количестве.
Поэтому здесь мы можем говорить о стопроцентном импортозамещении уже в настоящий момент.
Заключение
Периодически я слышу экспертное: «Господдержка? Фффуууу!!!! Вот в америках и европах работают без господдержки, а нашим для производства востребованных медицинских изделий обязательно нужна господдержка…» — и это почему-то считается чем-то очень плохим. Типа, «нормальные бизнесмены работают без господдержки».
Между тем, беглое изучение экономической истории открывает удивительный факт — ни одно по-настоящему инновационное производство не обходилось без поддержки со стороны государства. В любой стране мира, в любом деле инновации и вывод на рынок новых продуктов — это риск, который взять на себя не может ни одна, даже очень крупная компания. Если мы говорим о завоевании уже поделенного рынка медицинского оборудования и материалов, то без государственной поддержки, хотя бы на уровне одобрения и решения юридических вопросов с теми же патентами, это вряд ли возможно.
Очень слабым звеном импортозамещения является производство мелких и дешевых расходников, начиная от листов для коффердама и, заканчивая лигатурами и клеем для брекетов. Его рентабельность серьезно зависит от объема производства, а потому даже стопроцентное заполнение рынка нашей страны вряд ли обеспечит ему экономическую эффективность. Выход нашей продукции на рынки других стран, при всех её положительных характеристиках, в текущих условиях выглядит весьма сомнительным. Вот тут без постоянных инвестиций, в том числе, со стороны государства (Ростех, ау!) никак не обойтись.
Даже если не брать в расчёт дружественные страны вроде Китая, Индии, Мексики и т. д., ситуация с импортозамещением в стоматологии выглядит не такой уж печальной. Она напоминает историю с пармезаном и хамоном — в конце 2014 года были ахи-вздохи «а какжы мы будем жить!?», сейчас, в 2022-м, все с удовольствием едят российский сыр и закусывают российской сыровяленой свининой. Конечно, медицинскому сообществу свойственны некоторые консерватизм и инертность, однако при должной информационной поддержке, нормальной логистике и хорошей цене всё преодолимо.
Кстати, об информационной поддержке. В попытке хоть как-то зацепить потребителя, многие отечественные производители приписывают своим продуктам какие-то нереальные свойства: «не имеющий аналогов в мире», «уникальный», «секретные технологии КГБ…» и т. д. На какую аудиторию рассчитан этот бред — непонятно, но доверия к производителю он явно не добавляет. Вообще, маркетинг — это серьёзная проблема для всех российских производителей — такое чувство, что в отделы поддержки и рекламы набрали тиктоковых блогеров и инстасамок, компетентность которых ограничивается показом сисек или жопотряской на камеру.
Что ж, пора ответить на поставленные вопросы. Начну с последнего.
Можем ли мы всерьёз отказаться от импорта в стоматологии?
Да, можем, но не сейчас и не мгновенно. При правильном планировании, продуманном менеджменте и честном маркетинге мы можем уверенно импортозаместиться в течение 3-4 лет по наиболее востребованным стоматологическим специальностям. Я подчеркну, что «всерьёз» — это без Китая, Японии, Индии, Вьетнама, Таиланда и других стран, которые в настоящим момент экспортируют стоматологическое оборудование и материалы в нашу страну.
Что будет с российской стоматологией при таком импортозамещении?
Совершенно точно могу сказать, что дешевле она не будет. В остальном, для наших пациентов почти ничего не изменится — разве, что рекламироваться будут не «имплантаты из Германии», а «внутрикостные опорные винты Уралвагонзавода типа ВОВ-2».
Уже сейчас импортозамещение в отдельных стоматологических специальностях достигает 70-80%, хотя десять лет назад мы могли об этом только мечтать. Вместе с тем, вряд ли кто-то может утверждать, что в те времена с большим количеством импортных материалов мы лечили лучше, чем лечим сейчас.
В целом, я смотрю на текущую ситуацию с осторожным оптимизмом — безусловно, это она даёт фору отечественному производителю, создает новые рабочие места, новые предприятия и и т. д.
Я очень надеюсь, что доктора наконец осознают свою патологическую зависимость от новомодных гаджетов, пересмотрят отношение к работе и используемым материалам, возьмутся, наконец, за голову и примут во внимание тот факт, что качество стоматологического лечения зависит, в первую очередь, от них, а не от страны производства брекетов или имплантатов.
Я рассчитываю, что стоматологи снова станут докторами и перестанут быть барыгами, продающими биоматериалы и пломбы, и что профессиональный рост стоматологов мы начнём измерять простыми решениями сложных задач, а не часами-телефончиками-сумочками-тачками.
Но для этого нужно время. Много времени.
Спасибо, что дочитали до конца.
С уважением, Станислав Васильев.
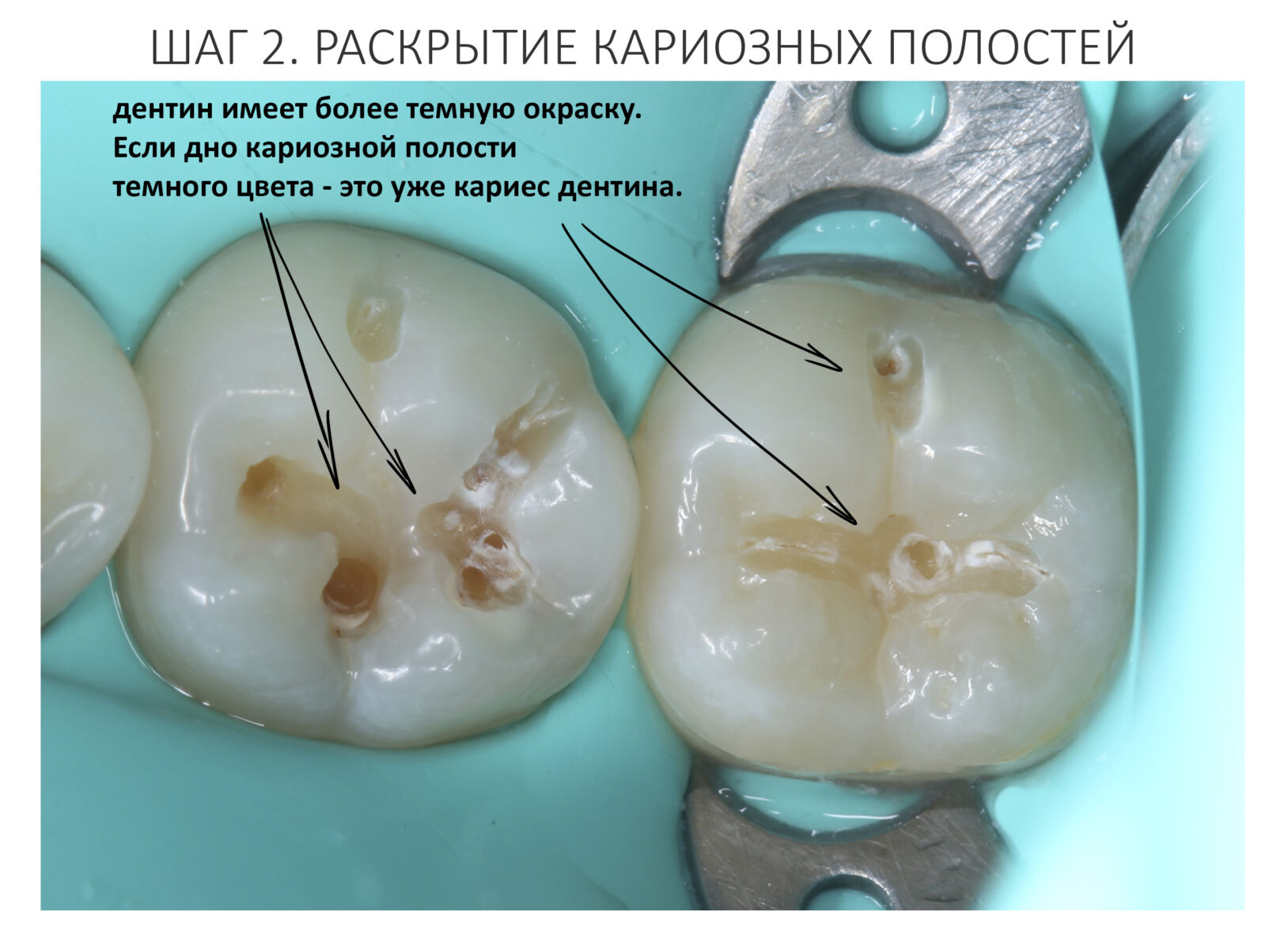
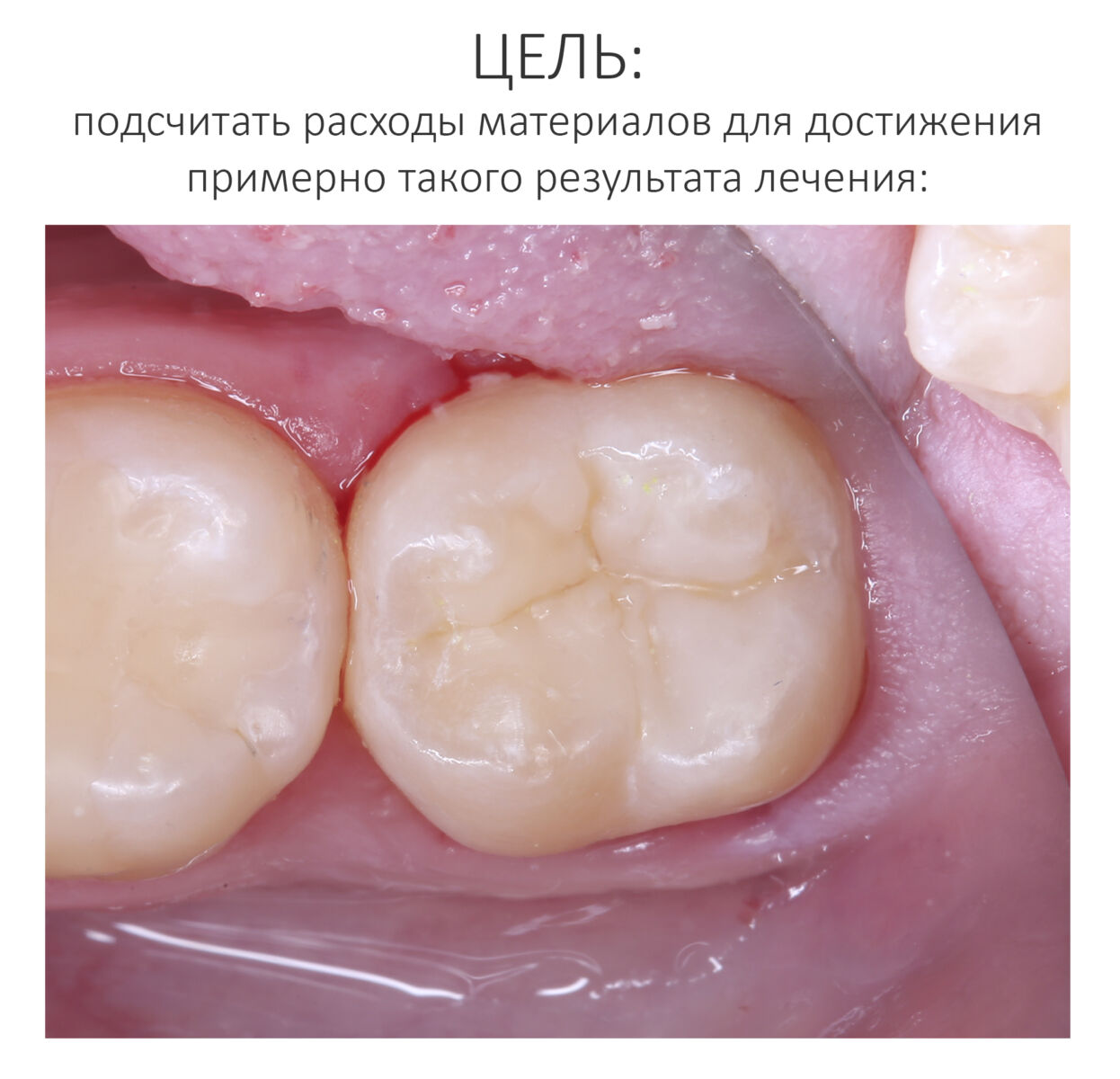
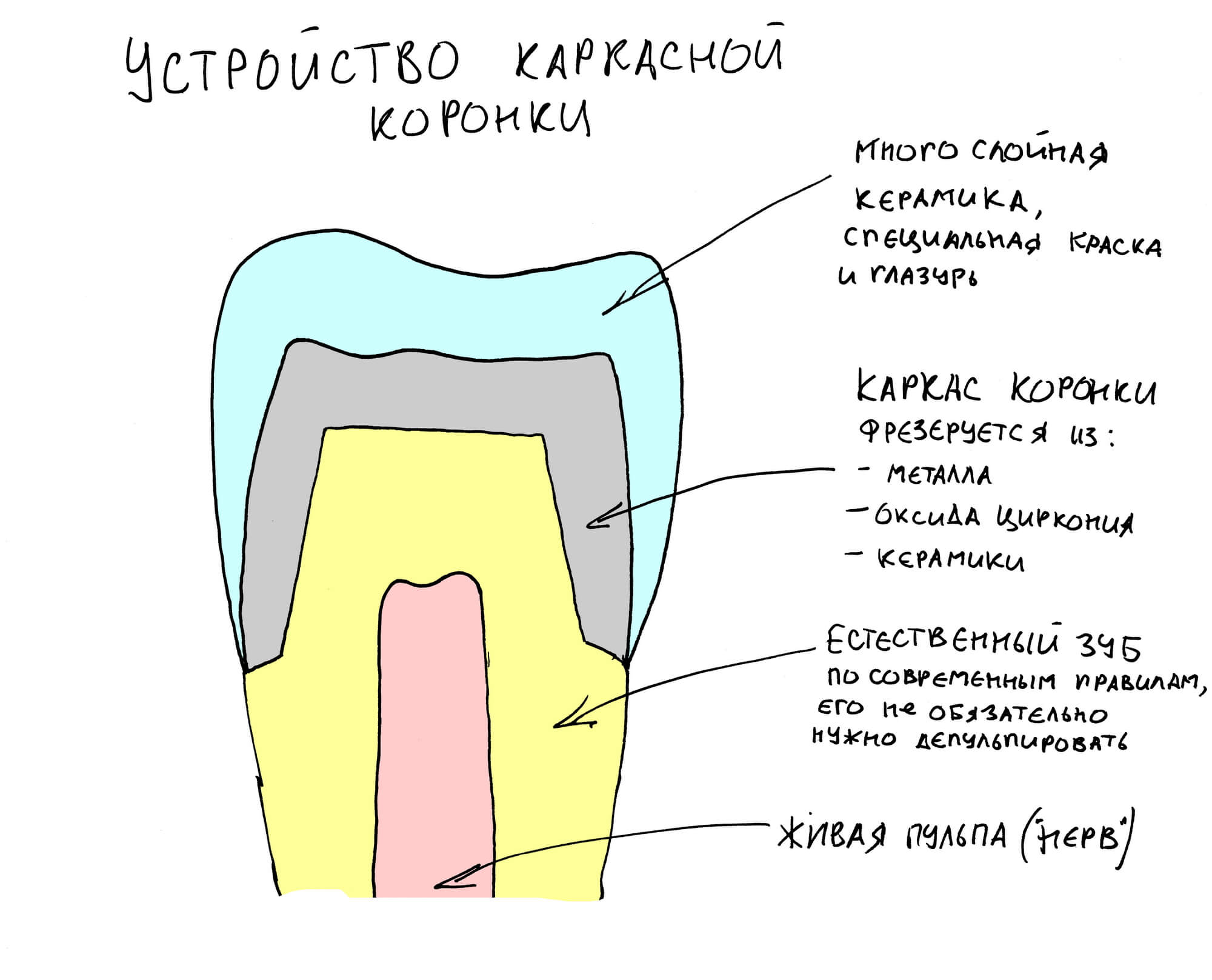
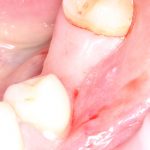
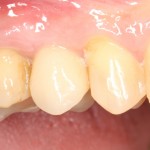
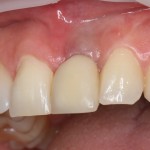
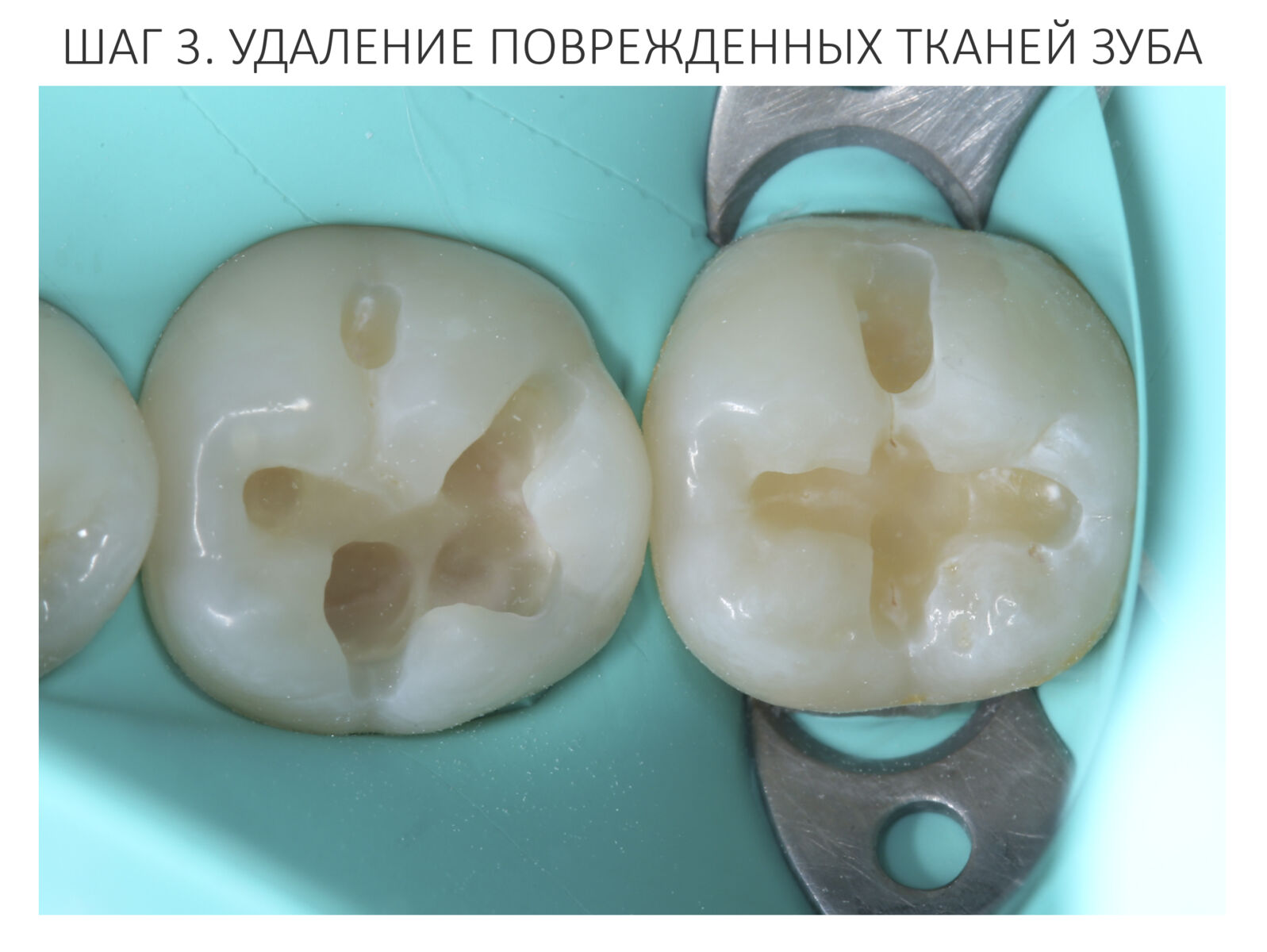 Зубы готовы к восстановлению пломбами. Здесь стоит сделать небольшое отступление и рассказать, что из себя представляет современная пломба и как она удерживается в обработанной полости зуба. Вопреки распространенному мнению, если начисто вычищенную полость просто натолкать пломбировочный материал, то через несколько дней он просто вывалится. Потому что поверхность зуба и пломбировочный материал слишком уж разные по своим свойствам. Поэтому современные композитные пломбы, буквально, приклеивают к зубу с помощью специальных адгезивов.
Зубы готовы к восстановлению пломбами. Здесь стоит сделать небольшое отступление и рассказать, что из себя представляет современная пломба и как она удерживается в обработанной полости зуба. Вопреки распространенному мнению, если начисто вычищенную полость просто натолкать пломбировочный материал, то через несколько дней он просто вывалится. Потому что поверхность зуба и пломбировочный материал слишком уж разные по своим свойствам. Поэтому современные композитные пломбы, буквально, приклеивают к зубу с помощью специальных адгезивов.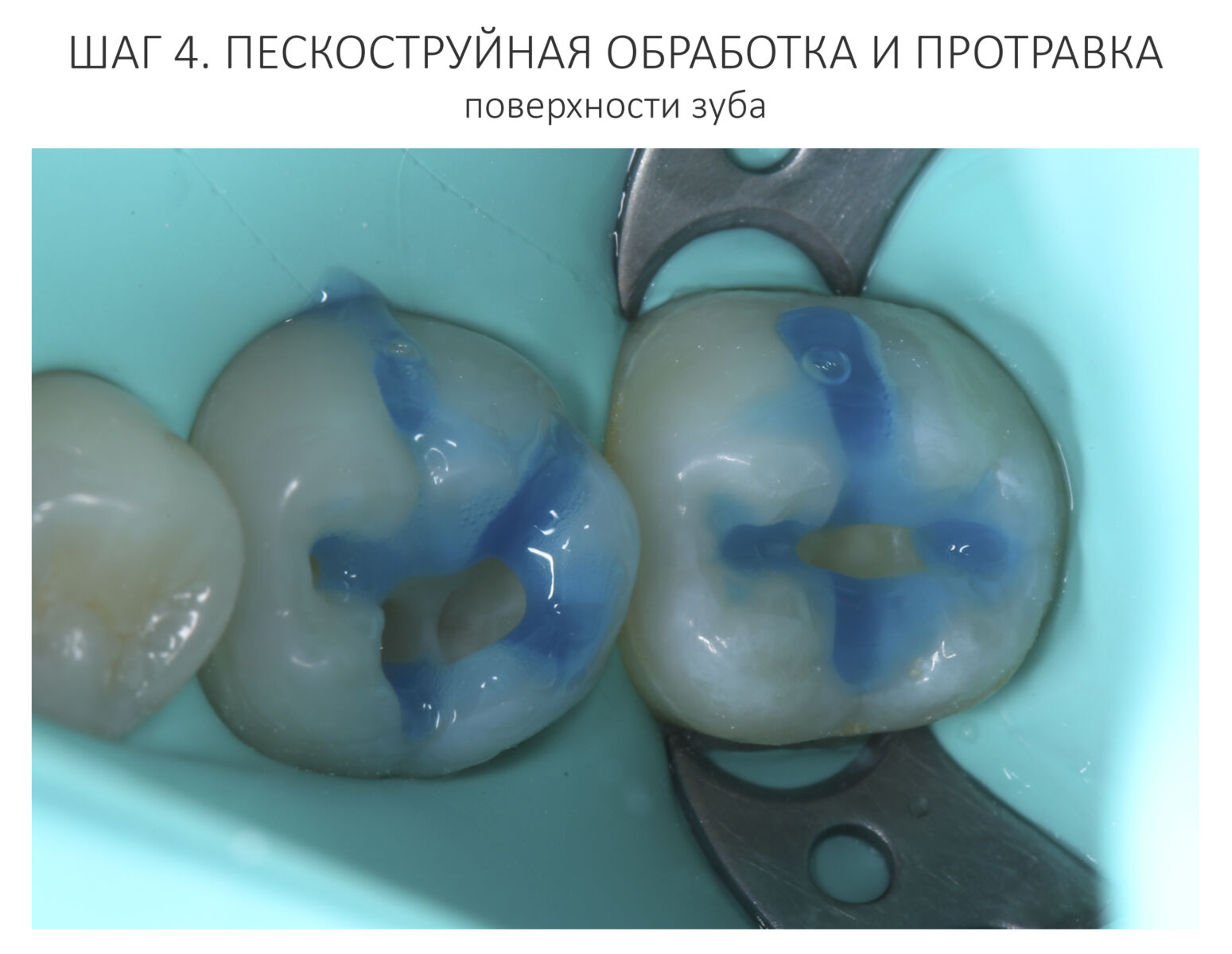
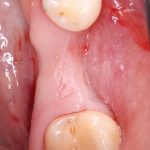
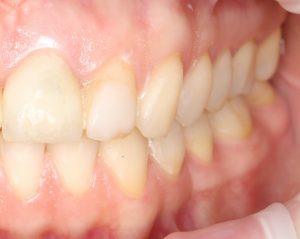
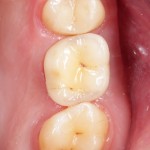
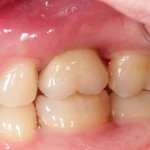
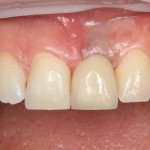
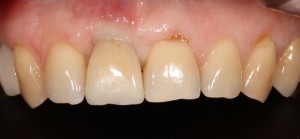
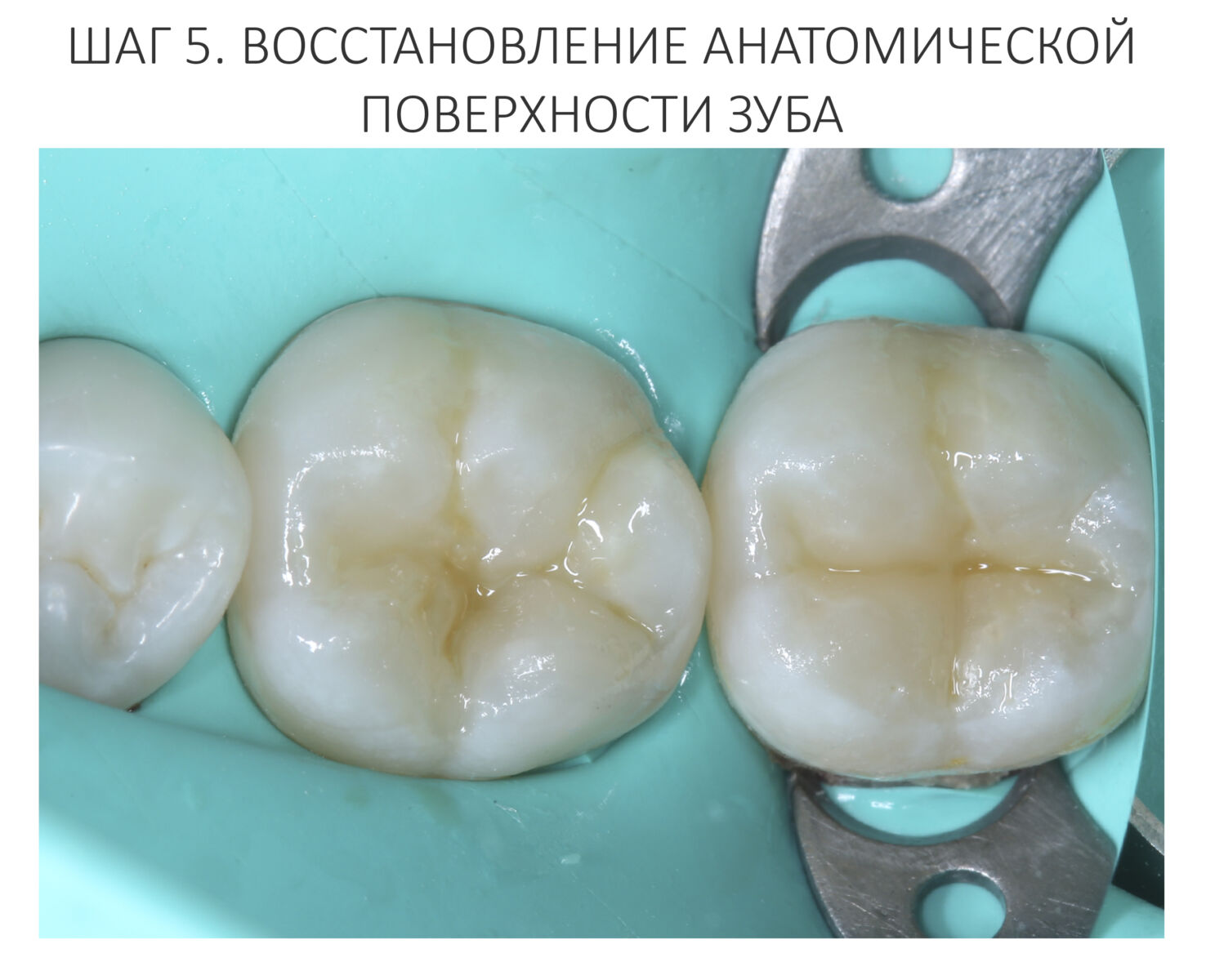 Кстати, такой естественный вид поверхности зуба достигается использованием нескольких разных по цвету пломбировочных материалов. Некоторые доктора используют специальные краски.
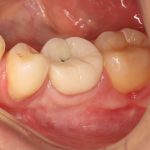
Кстати, такой естественный вид поверхности зуба достигается использованием нескольких разных по цвету пломбировочных материалов. Некоторые доктора используют специальные краски. 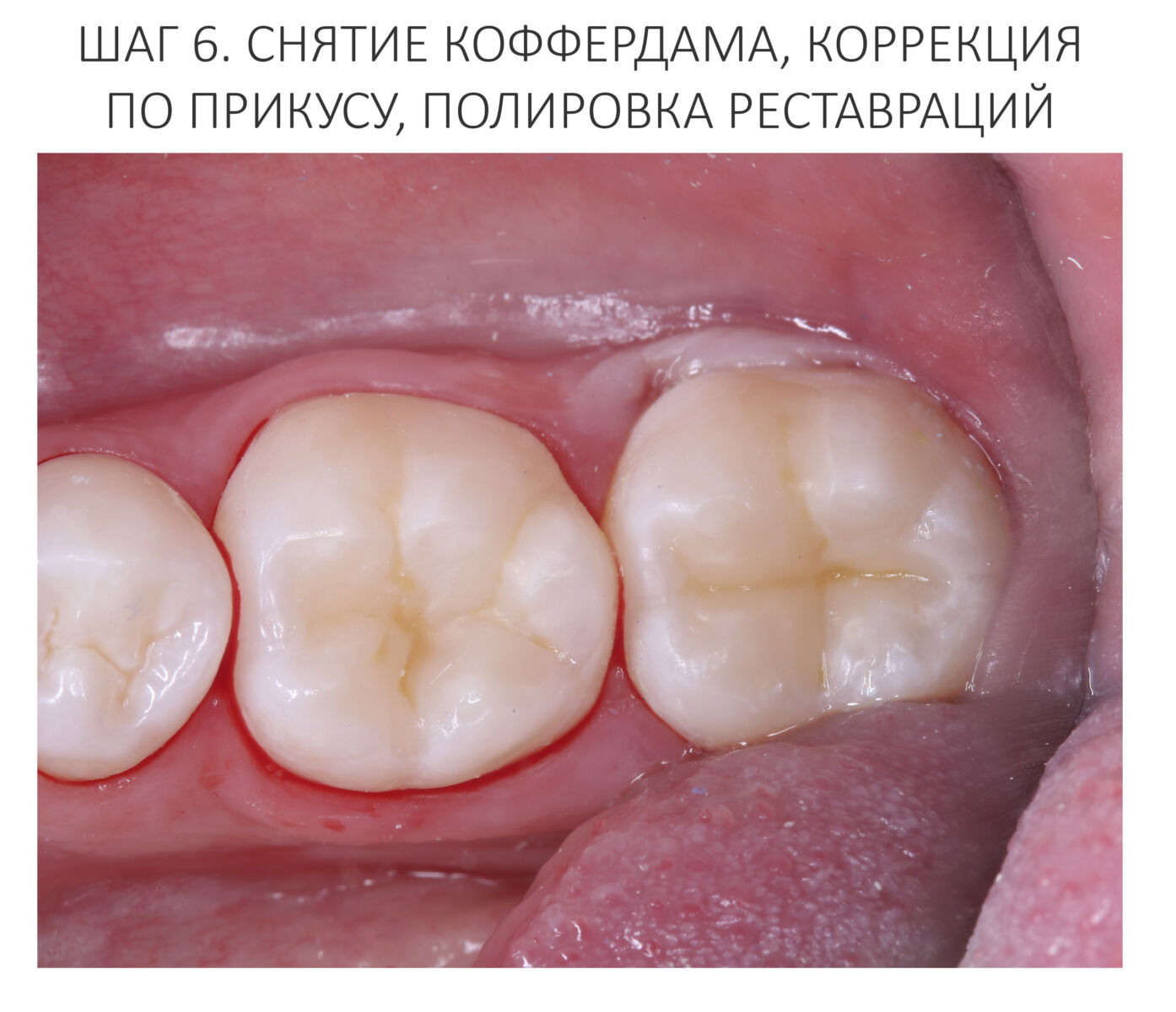 Обратите внимание на ярко-белый цвет зубов после лечения. На его фоне пломбы кажутся более темными и заметными. Это связано с обезвоживанием эмали и дентина во время лечения. Через некоторое время цвет зубов станет более естественным:
Обратите внимание на ярко-белый цвет зубов после лечения. На его фоне пломбы кажутся более темными и заметными. Это связано с обезвоживанием эмали и дентина во время лечения. Через некоторое время цвет зубов станет более естественным: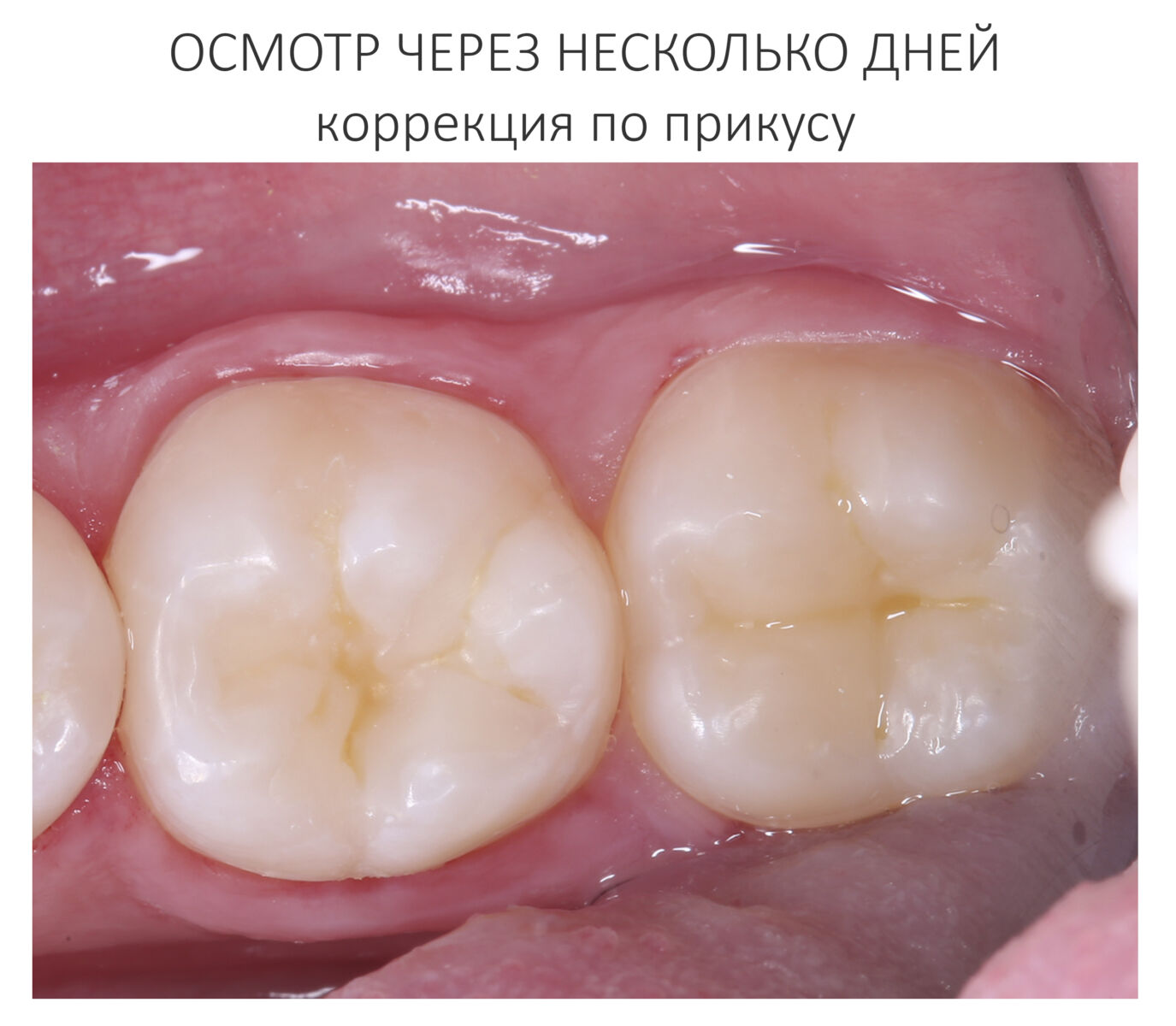 Вообще, мы рекомендуем обязательно показаться стоматологу через несколько дней после установки пломбы.
Вообще, мы рекомендуем обязательно показаться стоматологу через несколько дней после установки пломбы.